GSK囊获乙肝创新疗法 有望带来“功能性治愈”乙肝曙光
2019-08-28 佚名 药明康德
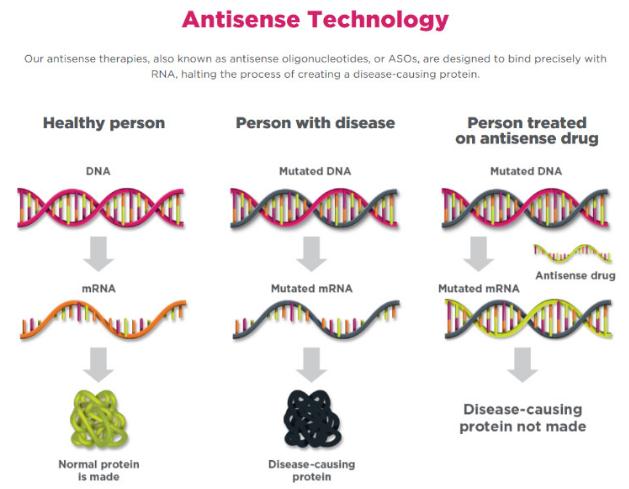
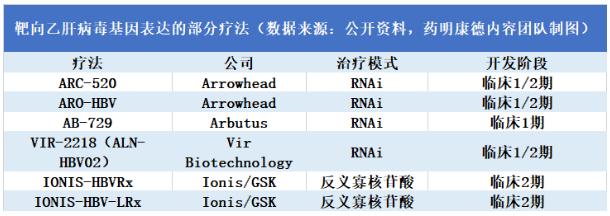
今日,专注于开发靶向RNA的反义寡核苷酸(ASO)药物的Ionis Pharmaceuticals公司宣布,基于其在研药物IONIS-HBVRx和IONIS-HBV-LRx,在治疗慢性乙肝(CHB)患者的2期临床试验中获得的积极结果,葛兰素史克(GSK)公司将选择获得这两款在研疗法的研发和推广权益。近年来,靶向乙肝病毒基因表达的创新疗法纷纷在临床试验中显示出良好的疗效,它们可能带来“功能性治愈”乙
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#功能性#
38
#曙光#
43
#创新#
29
#新疗法#
36