胃肠道黏膜下肿瘤(SMT)大多数病变是由黏膜下层或固有肌层起源的非上皮性肿瘤,病变被黏膜覆盖。有SMTs特征的肿瘤性病变包括间叶来源肿瘤、脂质瘤、类癌、颗粒细胞肿瘤等。非肿瘤性病变包括囊肿、异位胰腺、布氏腺瘤和错构瘤。许多胃肠道SMT无症状,并且在健康检查或为评估其他疾病而进行的内镜检查或CT检查期间偶然发现。大部分出现在胃中,内镜检出率为0.36%。CT和常规内镜检查可检测SMT的存在,但仅能为SMT的局部诊断提供有用的信息,很难进行性质诊断。然而,超声内镜检查(EUS)可以通过观察胃肠道壁的局部结构和内部特征来进行性质诊断。 尽管将胃肠道间质肿瘤与EUS上的脂肪瘤和囊肿等肿瘤区分开来相对容易,但很难将GIST与平滑肌瘤和神经鞘瘤鉴别诊断,因为所有这三个病变均被描述为EUS第四层的低回声性肿瘤。2001年美国国立卫生研究院GIST共识会议提出,GIST对潜在恶性,建议手术切除应考虑所有的GIST。
因此胃肠道间质瘤(间质瘤)超声内镜引导下细针穿刺的鉴别诊断(EUS-FNA)在决定治疗策略方面起着重要的作用,目前已广泛应用于临床。但是,EUS-FNA对小病变的诊断效能仍有改进的空间。因此,一般尚待确定的小型SMT每年进行一次或两次随访。目前很少有研究评估SMT的倍增时间,SMT是肿瘤生长速率的指标。
2. 有关胃肠道黏膜下
肿瘤倍增时间的研究介绍
Shuko Koizumi等通过EUS来评估SMT的倍增时间,相关研究发表在World J Gastroenterol. 2016 Dec 7; 22(45): 10015–10023. 具体内容如下:
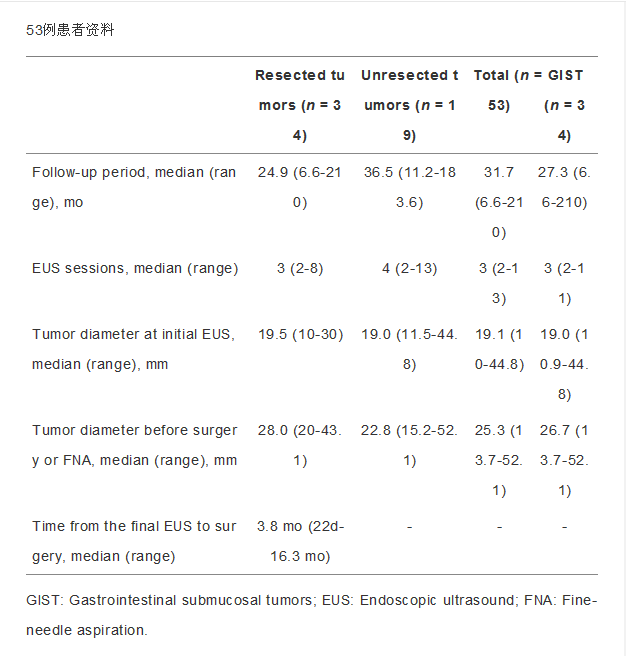
从1987年4月至2012年11月,通过外科手术切除或EUS-FNA对323例患者进行了胃肠道SMT的最终组织病理学诊断。其中53例患者(其中34例切除了肿瘤,19例未切除肿瘤),至少连续两次进行EUS检查并测量肿瘤最长和最短的直径,回顾性估计肿瘤倍增时间。组织病理学诊断为GIST 34例,平滑肌瘤5例,神经鞘瘤3例,异位胰腺1例,错构瘤1例,囊肿1例,布氏腺瘤1例,梭形细胞瘤7例。整个研究组的中位随访时间为31.7个月(范围为6.6至210)。随访期间进行的EUS手术的中位次数为3(范围为2到13)。初次EUS时的中位肿瘤直径(最长和最短直径的平均值)为19.1 mm(范围为10至44.8mm),在肿瘤切除或最终诊断为EUS-FNA时,EUS的中值肿瘤直径为25.3mm(范围为13至52.1mm)。
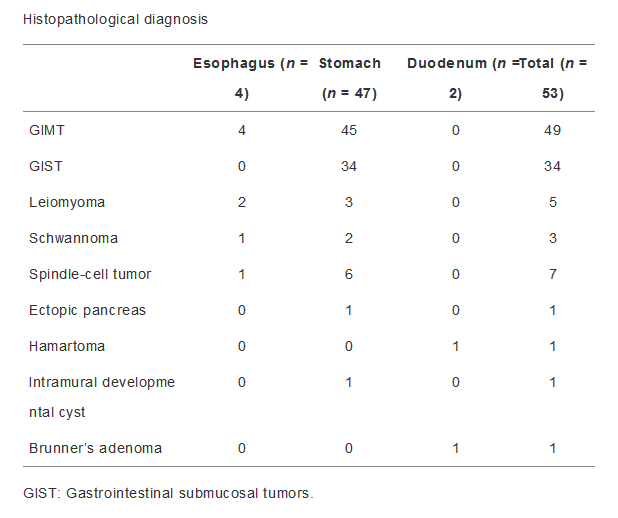
恶性程度低的胃肠道黏膜下肿瘤:倍增时间为17.2个月 A:首次EUS,肿瘤直径为22.0 mm;B:4年后超声内镜,肿瘤直径为34.0mm;C:首次的内镜检查;D:四年后内镜检查。
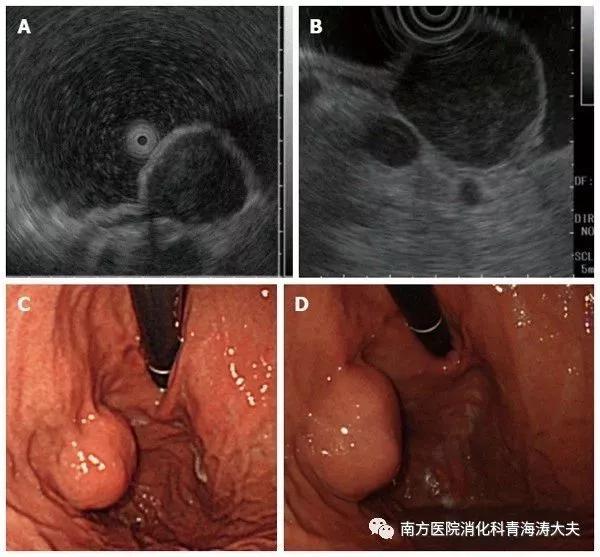
恶性程度高的胃肠道黏膜下肿瘤 :倍增时间为3个月。A:首次EUS,肿瘤直径为25.5 mm;B:在6个月后EUS,肿瘤直径为28mm;C:在12个月后EUS,肿瘤直径为38.5mm。一年中发生了明显变化。
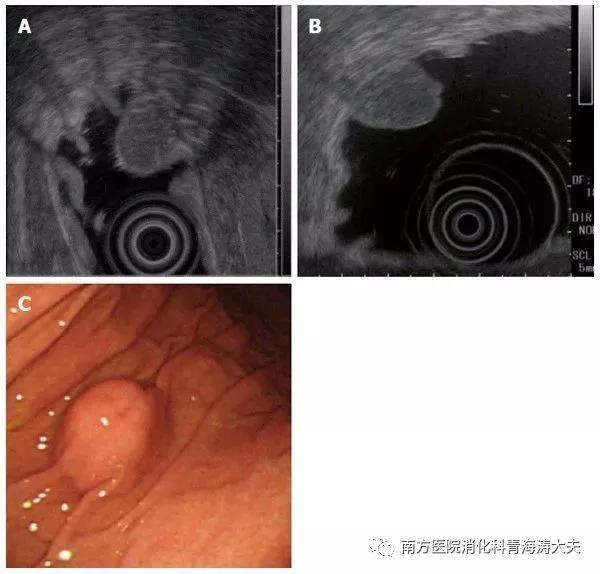
异位胰腺。A:首次EUS,肿瘤直径为15.5mm;B:五年后EUS;C:内镜检查。异位胰腺在五年内没有变化。
3. 小于2cm的胃肠道黏膜下
肿瘤建议通过EUS随访
Miettinen等基于肿瘤直径、有丝分裂指数和位置提出了GIST的风险分类。他们报告说,直径≤2cm的肿瘤没有术后转移的风险。然而也有较小的GISTs出现转移的相关报道。因此,很难断定小肿瘤是良性的。组织病理学诊断在制定SMT的治疗策略中具有重要作用。然而,SMTs被黏膜覆盖、与周围区域相似,通过常规内镜黏膜活检进行诊断具有挑战性。因此,EUS-FNA对于SMT临床诊断有着重要作用。但是,在小于2cm的病变中,获得足够标本的比率通常较低。还存在因使用穿刺针穿刺而引起的病变破裂而导致肿瘤散落的风险。此外,如果不能进行足够的穿刺,则难以获得足够的组织样本用于免疫染色或其他检查。通常,EUS-FNA适用于直径2cm以上的病变。另一方面,对于没有发现任何恶性肿瘤的迹象的直径小于2cm的病灶,如溃疡形成、边缘不规则或快速生长,建议每年进行一次或两次的随访观察。
4. 生长速度较快的SMT提示
恶性潜能高
在随访过程中, 发现不同类型的SMT之间的增长率存在差异。与其他类型的肿瘤相似,一般认为SMT更高的恶性潜能与更快的生长速度相关。但是,迄今为止,很少有研究调查不同类型的SMT的增长率。先前的研究估计了CT判定SMT的倍增时间。由于SMT通常是椭圆形的肿瘤,因此产生横截面图像的EUS可用于估计大多数SMT的倍增时间。但是,某些SMT显示分叶生长模式,因此很难准确计算倍增时间。SMT如呈球形增长模式,计算倍增时间时使用常规三维EUS,可以较为准确地估计肿瘤体积,但是分叶状生长肿瘤体积仍须在未来的研究中得以解决。
5. 胃肠道间质瘤的倍增时间
以恶性程度不同而异
随访期间SMT的生长率根据肿瘤的具体类型而有所不同。与其他类型的SMT相比,GIST的倍增时间更短(17.2个月),具有更高的恶性潜能。GIST和除GIST以外的间充质肿瘤(平滑肌瘤和神经鞘瘤)之间的倍增时间差异可能有助于对来自平滑肌瘤和神经鞘瘤的GIST进行鉴别诊断,所有这些都出现在胃肠道壁的第四层。在GIST中,较高的风险类别往往具有较短的倍增时间。该研究中,中危和高危GIST的倍增时间小于6个月。
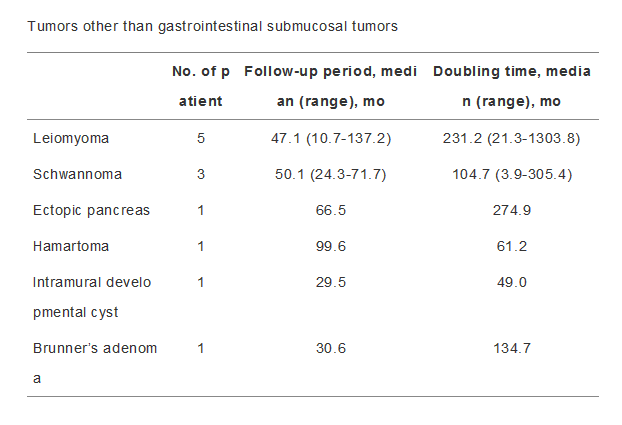
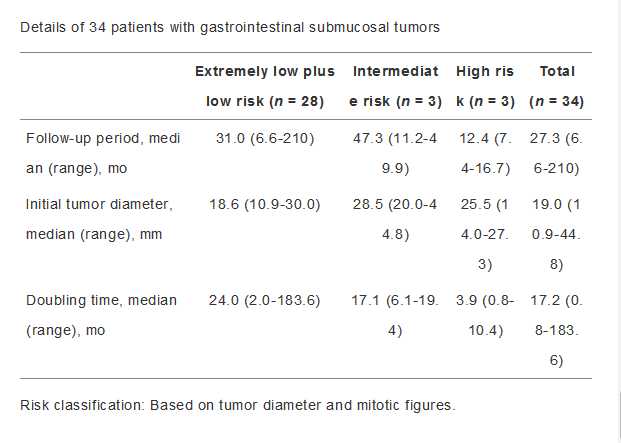
6. 固有肌来源病变需密切随访
或EUS-FNA
在第四层出现的GIST、平滑肌瘤、神经鞘瘤和其他SMT的倍增时间较长,被认为具有较低的恶性潜能。因此,小型SMT可以进行后续观察。一些极低风险和低风险的GIST具有比其他良性肿瘤更长的倍增时间,也有些良性肿瘤具有比GIST更短的倍增时间。因此,重要的是在随访期间获得组织病理学诊断,即使对于缓慢生长的肿瘤也是如此。虽然EUS-FNA技术和装置已有相当大的进展,但诊断的准确性并非100%。因此,不能进行组织病理学诊断的患者应密切随访。在该研究中,接受EUS-FNA的患者的中位肿瘤直径为22.8mm,足以用于EUS-FNA。对于无法诊断的直径20 mm或更大的SMT,应重复EUS-FNA,并建议密切随访。
7. EUS-FNA的病理学评价时
要考虑肿瘤异质性
根据未接受手术的肿物进行EUS-FNA获得的标本中的有丝分裂指数诊断了GIST的危险等级。在组织病理学上,GISTs是异质性的,因此很难仅根据EUS-FNA获得的标本对GISTs进行分类。即使病变直径小于2cm,也建议积极地对直径大于2cm的病变以及内容不均质提示恶性风险的病变进行EUS-FNA。如果诊断为GIST,则即使肿瘤小且有丝分裂指数很少,也应及时切除。对于不能确诊的病变及微小病灶,可以考虑通过其他技术获得足够的标本。
8. 总结
在上消化道内窥镜检查中偶然发现了许多SMT,并且许多直径较小的SMT(1~2 cm)的患者最倾向于接受随访。小于2cm的病变处理常常令人困惑。倍增时间因SMT的类型而异,并且GIST被证实比其他类型的肿瘤具有明显更短的倍增时间。此外,发现GIST的风险等级与倍增时间明显缩短有关。即使直径小于2cm的小型SMT,也应在发现后至少6个月内进行随访。少数患者可能需要手术或EUS-FNA。直径大且有症状的高危GIST通常在发现时通过手术切除。在EUS上显示快速增长的SMT可能是高风险的。总体而言,GIST的中位倍增时间为17.2个月,但需要进一步更大样本的研究以证实这些发现。
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#病变性质#
74
#胃肠道#
87
#变性#
62
#黏膜#
77