Stroke:临床试验结果对颈动脉狭窄血运重建方法选择的影响
2016-11-12 xing.T MedSci原创
自2002年以来,颈动脉血运重建和颈动脉内膜剥脱术的总体比例有所下降;自从SAPPHIRE试验发表以来,颈动脉支架置入术使用率明显增加,随后的有冲突的随机试验与颈动脉内膜切除术使用率下降相关。
近年来的随机试验对颈动脉支架置入术与颈动脉内膜剥脱术的疗效提供了相互矛盾的数据,其影响着颈动脉狭窄患者的治疗选择。近日,卒中领域权威杂志Stroke上发表了一篇来自加拿大多伦多圣米迦勒医院血管外科的Mohamad A. Hussain医生及其团队的研究文章,其目的在于评估已发表的相互矛盾的临床试验结果对两种颈动脉血运重建方法使用率的影响。
研究人员进行了一项人群层面的时间序列分析,其分析的所有人员于2002年至2014年期间在加拿大安大略省接受了颈动脉内膜切除术或支架置入术。主要分析指标为重大临床随机试验发表后当时进行颈动脉血运重建术所选方法使用率的变化。次要分析指标为整体和年龄、性别、颈动脉症状以及手术者专业特异的颈动脉血运重建术所选方法使用率的变化。
该研究共纳入了16,772例颈动脉狭窄患者(14,394例患者接受颈动脉内膜剥脱术[86%];2378例患者进行支架置入术[14%])。在大于40岁的患者中进行颈动脉血运重建的整体比例从2002年4月的每10,000人有6人进行血运重建,到2014年第一季度下降到了每10,000人只有4.3人进行血运重建(减少了29%;P<0.001)。颈动脉内膜剥脱术的使用率下降了36%(P<0.001),而颈动脉支架置入术的使用率提高了72%(P=0.006)。在2004年SAPPHIRE试验(支架和血管成形术可保护颈动脉内膜剥脱术高风险患者)结果发表后研究者发现颈动脉支架置入术的使用率明显增加(P=0.01),而在随后2006年(P=0.11)和2010年(P=0.34)的随机试验发表后颈动脉支架置入术的使用率维持相对不变。相比之下,在2006年(P=0.04)和2010年(P=0.005)的随机试验发表后动脉内膜切除术使用率降低。
由此可见,自2002年以来,颈动脉血运重建和颈动脉内膜剥脱术的总体比例有所下降;自从SAPPHIRE试验发表以来,颈动脉支架置入术使用率明显增加,随后的有冲突的随机试验与颈动脉内膜切除术使用率下降相关。
原始出处:
Mohamad A. Hussain, et al. Impact of Clinical Trial Results on the Temporal
Trends of Carotid Endarterectomy and Stenting From 2002 to 2014. Stroke.
2016.
本文系梅斯医学(MedSci)原创编译整理,转载需授权!
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言



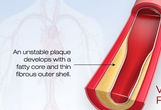
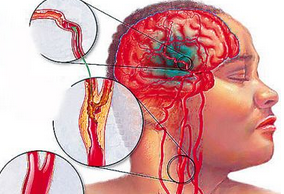






#颈动脉#
90
学习…,赞一下!
117
学习了,赞一下!
114
#动脉狭窄#
61