TCT2017:冷空气中运动为何会增加心肌缺血的易感性?
2017-11-08 佚名 国际循环
运动期间吸入冷空气可增加心源性死亡,其病理生理学机制尚不清楚。这可能在一定程度上与微血管阻力的不良变化有关。
运动期间吸入冷空气可增加心源性死亡,其病理生理学机制尚不清楚。这可能在一定程度上与微血管阻力的不良变化有关。近日,TCT 2017学术年会“Lesion Physiology in Unusual Clinical Settings”专场,研究者英国圣乔治医院Rupert Williams教授的报告比较了两种冠状动脉内微血管阻力测量方法预测微血管功能障碍的准确性,然后采用最佳的微血管功能障碍检测方法量化了冷空气吸入期间、单纯运动期间以及冷空气中运动期间微血管功能的变化情况(摘要号:TCT 32)。
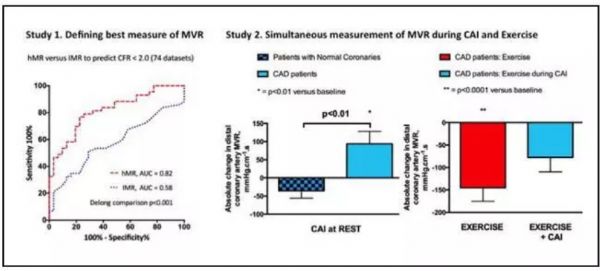
研究入选56例患者评估并比较了充血微血管阻力(hMR)、微循环阻力指数(IMR)预测冠状动脉血流储备、CMR灌注及CMR微血管阻塞的准确性,且进一步评估了55例患者基线及冷空气吸入、单纯骑车运动及冷空气下骑车运动后5分钟的峰值微血管阻力。
结果发现,与IMR相比,hMR预测冠状动脉血流储备、CMR灌注及微血管阻塞的准确性均较高(曲线下面积:0.82 vs. 0.58,0.85 vs. 0.72和0.83 vs. 0.72)。进一步分析显示,静息状态下冷空气吸入可降低冠状动脉正常患者的微血管阻力,增加冠状动脉疾病患者的微血管阻力(P<0.001)。此外,在冠状动脉疾病患者中,运动可引发微血管阻力的适应性降低(P<0.0001),但在冷空气中运动时不再具有上述降低现象。
上述结果提示,与IMR相比,hMR是微血管功能障碍更好的预测因素。无论静息状态或是运动时,冷空气吸入均可对冠状动脉疾病患者的微血管阻力产生不良影响,增加心脏对缺血的易感性。
原始出处:
Rupert Williams, et al. Why does Exercise in Cold Air Increase Susceptibility to Myocardial Ischaemia?JACC Oct 2017.
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







#TCT#
75
#易感性#
75