项晓刚:慢加急性肝衰竭的发病机制和治疗进展
2021-05-13 项晓刚 临床肝胆病杂志
肝硬化患者一旦出现腹水、肝性脑病、黄疸、静脉曲张破裂出血,即进入了肝硬化失代偿。而慢加急性肝衰竭(ACLF)与肝功能的急剧恶化有关,往往造成肝衰竭、肝外多器官衰竭与高短期死亡率。ACLF病情凶险,发病
肝硬化患者一旦出现腹水、肝性脑病、黄疸、静脉曲张破裂出血,即进入了肝硬化失代偿。而慢加急性肝衰竭(ACLF)与肝功能的急剧恶化有关,往往造成肝衰竭、肝外多器官衰竭与高短期死亡率。ACLF病情凶险,发病机制目前尚不明确,除肝移植外,尚无有效的治疗措施。目前全球各地区对ACLF的定义主要来自于亚太肝病学会(APASL)、北美终末期肝病研究联盟(NACSELD)、欧洲肝病学会(EASL)、世界胃肠病学组织(WGO)以及中华医学会(CMA),这些定义虽然针对同一个疾病,但由于地域,引起该疾病的病因、诱因等不同,其临床特点和发病机制不尽相同,对该疾病的治疗和管理带来极大挑战。
1ACLF的定义
ACLF的概念在1995年第一次被提出,用来描述急性和慢性肝损伤同时发生的情况。2006年中华医学会感染病学分会与肝病学分会最早对ACLF的定义为“在慢性肝病基础上出现的急性肝功能失代偿”[1]。2009年APASL的ACLF协作组首次发表其专家共识,定义ACLF为:无论有或无慢性肝病基础的患者,出现急性肝功能恶化,表现为黄疸(TBil≥5 mg/dl)和凝血功能障碍[国际标准化比值(INR)≥1.5或凝血酶原活动度<40%],并于4周内出现腹水和/或肝性脑病。2013年EASL的一项包含8个欧洲国家的前瞻性多中心大规模研究(CANONIC)[2]结果,将ACLF定义为一种肝硬化的急性失代偿,与器官衰竭和短期高死亡率(28 d死亡率≥15%)相关的疾病。根据发生器官衰竭的数目,将其分为3个不同的等级(ACLF 1级、2级、3级),其28 d和90 d死亡率分别为22%、32%、76%和40%、52%、79%[2]。2014年,NACSELD在肝硬化失代偿感染住院患者中定义感染相关的ACLF为“存在两个或多个器官衰竭(标准为存在休克、Ⅲ或Ⅳ级肝性脑病、使用血液透析或机械通气),短期死亡率显著升高”[3]。同年,APASL专家共识更新了ACLF短期(28 d)具有高死亡率的特点。
比较发现,APASL专家共识强调了慢性肝病基础不局限于明确肝硬化,侧重肝衰竭,可以早期诊断ACLF以便于干预疾病进程,对早期死亡率敏感但是特异性差;欧美标准强调有明确肝硬化基础和多器官衰竭,侧重点并非肝衰竭,对ACLF的确诊可能会为时已晚,无法影响疾病的预后。基于这些定义的分歧,WGO于2014年提出一个新的共识,定义“ACLF是一种在伴或不伴肝硬化基础的慢性肝病患者中出现的综合征,其特征是肝脏急性失代偿导致的肝衰竭(黄疸和INR延长),单个或多个肝外脏器衰竭,致使患者3个月内死亡率增加”,并将ACLF分为3型:A型,ACLF - 无肝硬化型;B型,ACLF - 代偿期肝硬化型;C型,ACLF - 失代偿肝硬化型。
因为HBV相关ACLF(HBV-ACLF)的临床特点不同于西方国家酒精相关ACLF,2018年,在我国开展了一项包含13个肝病中心在内的1322例乙型肝炎肝硬化急性失代偿或慢性乙型肝炎急性损伤的住院患者研究,建立了中国的HBV - ACLF定义(COSSH),指出:无论是否存在肝硬化,当慢性乙型肝炎患者TBil≥12 mg/dl及INR≥1.5均应被诊断为ACLF[4]。此标准完善了欧美关于HBV-ACLF的诊断,使更多的患者可能早期接受重症监护室治疗以减轻其短期死亡率,并且预测短期死亡率的评分也优于其他定义。
2ACLF的发病机制
ACLF的发病机制复杂,目前尚未完全阐明,其临床特点和病理生理可以借助严重脓毒症患者的分类——PIRO框架加以阐述(Predisposition、Injury、Response、Organ failure)[5]。
2.1 易患体质
APASL、EASL、NACSELD、WGO、CMA五大定义纳入ACLF人群诊断的标准存在差异,分别为无肝硬化基础的慢性肝病与代偿性肝硬化、代偿期与失代偿期肝硬化、感染相关的失代偿肝硬化、有无肝硬化基础的慢性肝病与代偿期或失代偿期肝硬化、不同的慢性肝病基础。可见ACLF人群有细菌感染和其他并发症的高发风险。
2.2 诱发因素
ACLF的诱发因素在东西方存在很大差异,根据其发生部位可分为肝内因素和肝外因素。肝内因素最常见为慢性HBV再激活、急性HAV或HEV感染、肝毒性药物、缺血性肝炎、酒精中毒等;肝外因素最常见为细菌感染、上消化道出血和手术。虽然欧洲CANONIC研究证明细菌感染是最常见的诱因,但却有近40%的患者不存在诱发因素。Shi等[6]学者的研究表明:在临床表现和预后方面,肝内因素所致的ACLF与肝外因素所致的ACLF有明显的区别。此外,ACLF的诱因并不会影响患者的预后,疾病进展和衰竭器官数量才是影响患者预后的关键因素[2]。
2.3 炎症反应
肝脏在急性损伤的情况下,出现肝功能失代偿,表现为腹水、肝性脑病、凝血功能障碍和高胆红素血症。患者肝功能障碍,合成各类非特异性抗感染蛋白能力下降,导致细菌感染风险增加,如肠道菌群移位造成的自发性细菌性腹膜炎、泌尿道感染(UTI)、肺炎、皮肤和软组织感染等,使患者血液循环中的病原相关模式分子(PAMPs)大量存在;另外损伤坏死的肝细胞也会释放大量的损伤相关模式分子(DAMPs)进入血液循环。体内固有免疫细胞的模式识别受体会特异识别PAMPs,释放大量的细胞因子如IL-6、IL-8、IL-10、IFNγ等,产生细胞因子风暴,导致系统性炎症反应综合征(SIRS)[7]。CANONIC研究表明发生ACLF的患者体内白细胞和急性反应期蛋白水平更高[2];Clària等[8]研究也表明,ACLF患者比非ACLF患者有着更高的炎症相关细胞因子和全身氧化应激标志物,SIRS是肝硬化患者发生ACLF的主要驱动因素。可见,过度炎症反应在促进ACLF的病程进展中起着关键的作用。
2.4 器官衰竭
尽管ACLF的发病机制目前仍不明确,但肝实质细胞在早期阶段的损伤和死亡在ACLF病程进展中起着重要作用[9]。PAMPs和DAMPs诱发的SIRS和氧化应激,引起免疫介导的组织损伤,进而导致单个或多个器官的损伤,致使ACLF病程进展为多器官功能衰竭,并最终导致患者死亡[10]。
3ACLF的治疗管理
3.1 一般诱因治疗
目前暂无针对ACLF的特异性治疗手段,其主要治疗原则仍为早期识别治疗诱发因素,并提供支持治疗[11]。对存在诱因的患者(如HBV再激活、细菌感染、消化道静脉曲张破裂出血、酒精中毒、药物中毒等),早期识别诱因并积极对症治疗是至关重要的。但仍有40%的ACLF患者发病是不存在诱因的,这类患者的管理主要以对症支持治疗为主。
3.1.1 HBV再激活
根据2019年APASL的ACLF专家共识[12],依据HBV DNA水平(>105拷贝/ml或>2×104 IU/ml),核苷或者核苷酸类似物应立即应用于HBV - ACLF患者中。有效的一线抗病毒药物包括替诺福韦、丙酚替诺福韦或恩替卡韦(ETV)。研究[13]表明,使用ETV治疗与不使用ETV治疗的HBV - ACLF患者,ETV组可以有效阻止肝衰竭病程进展,改善MELD评分,明显增加患者的30 d和90 d生存率(72.58%和61.29% vs 53.23%和45.97%)。
3.1.2 细菌或真菌感染
ACLF的病程中多数伴随细菌感染,这是最常见的诱因,ACLF患者病程进展往往也会增加细菌感染的风险,而患者一旦发生细菌感染,则预示着临床预后更差,死亡率更高。Fernández等[14]研究发现,在诊断ACLF时,有1/3的患者已经发生细菌感染,而在接下来的4周内,剩下的患者中也有一半会发生细菌感染,而发生细菌感染的ACLF患者死亡率明显高于未发生感染的患者。所以,在ACLF患者的管理中,应尽早识别患者是否存在感染,包括采用传统的诊断感染的方法,如体液培养、肺部影像学检查、腹水穿刺培养等, 以及感染血清替代指标的监测,一旦发现疑似或确诊感染,应立即启动抗感染治疗,并且给予足量经验性的抗生素来预防或控制细菌感染对患者至关重要[14]。而抗感染药物的选择依赖于感染部位的细菌培养以及当地的细菌感染谱所决定。
3.1.3 酒精性肝炎
目前,糖皮质激素仍然是治疗酒精性肝炎的一线用药,但据Thursz等[15]进行的随机对照试验(RCT)研究(n=1103)表明,使用泼尼松龙治疗酒精性肝炎患者虽然改善了28 d死亡率,但却无显著性差异,而患者的90 d和1年预后并未改善。Sersté等[16]进一步研究也发现,酒精性肝炎患者对糖皮质激素的反应性越小,患者发生感染的概率就越大,而患者一旦发生感染,将极有可能进展为酒精性肝病相关慢加急性肝衰竭(ALD-ACLF),死亡率大大增加。因此,对ALD - ACLF患者,早期使用糖皮质激素虽可以缓解病情加重,但需注意长期使用激素会加重细菌感染,增加疾病严重程度。故在临床实践中,需要根据病例具体情况来平衡使用激素的风险与收益。
3.2 对症支持治疗
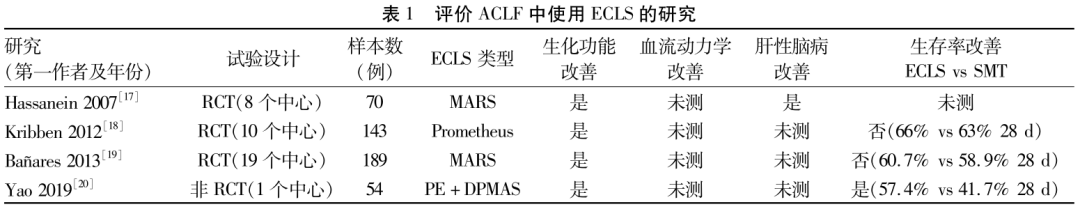
3.2.1 体外肝脏支持系统(ECLS)
当前研究仍然缺乏ECLS能有效治疗ACLF的证据,但基于白蛋白透析的原理,ECLS可以移除亲水性的或与白蛋白结合的毒素,缓解肝脏或者肝外脏器损伤,为潜在的肝移植患者提供过渡性的治疗选择。对当前ECLS的几项主要研究总结详见表 1。目前研究应用最多的两种人造ECLS分别是分子吸附再循环系统(MARS)与部分血浆分离吸附系统(FPSA, Prometheus)。Bañares等[19]进行的一项多中心RELIEF研究(n = 189)发现,ACLF患者随机接受MARS治疗或标准治疗(SMT)的28 d非肝移植的生存率无明显变化(60.7% vs 58.9%,P = 0.79),然而接受MARS治疗的患者肝性脑病评分有所改善。Kribben等[18]的HELIOS研究(n = 143)同样发现患者使用ECLS与标准医学治疗相比,并未改善28 d与90 d的生存率。Shen等[21]评价了包含1682例ACLF患者的Meta分析显示,肝支持治疗可使ACLF患者的短期死亡率(1个月和3个月)降低30%,对于降低中期与远期死亡率尚无定论。最近,Yao等[20]在HBV - ACLF患者中比较了血浆置换(PE)和序贯半量PE联合双重血浆分子吸附系统(DPMAS)的治疗效果,研究提示与单纯PE相比,序贯半量PE联合DPAMS能更好地降低胆红素,在中晚期患者中提高28 d生存率。考虑各研究中ACLF的定义不同与患者的异质性,难以有效评估肝支持治疗对ACLF是否有效,因此需要在统一ACLF定义的前提下进行大规模多中心随机对照临床研究,真实评估肝脏支持治疗能否提高患者的生存率。
3.2.2 血管活性药物的应用
急性肾损伤是西方国家ACLF研究中报道较多的肝外器官损伤[2],其中1型肝肾综合征是ACLF患者并发肾损伤最危险的肾脏衰竭类型。对于急性肾损伤的患者,早期的干预管理包括停用利尿剂与血管容量扩充(白蛋白的使用)。Piano等[22]的一项回顾性研究(n = 298)发现,ACLF的疾病分级是患者对白蛋白与特利加压素治疗有反应的决定性因素,患者器官衰竭的数量越多,肾脏对血管收缩药物治疗的反应也就越差。而对于持续性休克的患者,去甲肾上腺素是一线治疗的血管收缩药。
3.3 肝移植治疗
肝移植是最有效也是提高患者生存率的根本方法。但是,由于供体紧缺、费用昂贵、ACLF患者因病情严重而常被从移植列表上除名等原因,导致肝移植治疗无法广泛应用。Thuluvath等[23]评估了19 000多例30 d内接受肝移植治疗的患者,表明了器官衰竭数量是肝移植后生存率的独立预测因素,但其生存率的最大差异也仅为9%,同时证明了即使存在3个或更多器官衰竭,肝移植也是可行的,并有着极好的预后;Sundaram等[24]最近的研究也证明,即使是ACLF - 3级的患者,肝移植也会显著增加他们的存活率,特别是入选肝移植列表30 d内进行移植的患者。基于肝移植改善患者预后的积极意义,ACLF应该尽早行肝移植评估。
3.4 干细胞治疗
过去十余年间,大量的研究发现:菌群移位和过度的系统性炎症反应在肝硬化与ACLF病程的进展中发挥着重要作用[2]。因此,针对抑制炎症反应、菌群移位的治疗也许能够阻止ACLF的疾病进展。Lin等[25]的一项RCT研究结果提示:骨髓来源的间充质干细胞治疗对ACLF患者是安全有效的,并且能够改善肝功能指标和减少感染发生的风险,显著提高24周内的生存率。但目前干细胞治疗ACLF都是小样本的研究,未来仍需要大规模临床数据加以验证其疗效收益并探索其机制。
3.5 干细胞动员剂
基于干细胞治疗的有效性,近年来,干细胞动员剂也被尝试用于治疗ACLF。粒细胞集落刺激因子(granulocyte colony - stimulating factor, G - CSF)是临床常见的干细胞动员剂,G - CSF能够动员骨髓来源的干细胞,促进肝脏再生。据Garg等[9]的研究表明,使用G - CSF治疗60 d后,ACLF患者能够明显改善Child - Pugh评分、MELD评分、SOFA评分,减少败血症、肝性脑病、肝肾综合征以及多器官衰竭的发生率,提高患者生存率。对于HBV - ACLF,最近的研究[26]发现G - CSF能够诱导CD34+细胞动员,改善患者肝功能并降低90 d死亡率,预防肾脏衰竭与低钠血症。但是作者在ACLF小鼠模型中使用G - CSF却未发现有益的结果[27],提示干细胞动员剂G - CSF用于ACLF的治疗仍需保持谨慎,需要进一步开展入组严格的临床研究以及相应的机制研究以进一步明确。
3.6 细胞因子治疗
IL - 22是由免疫细胞产生的一种细胞因子,能够促进肝细胞再生修复[28]。2019年,来自梅奥医学中心Shah等学者的一项关于IL - 22治疗重症酒精相关肝炎患者的RCT研究[29]已证明,外源性的IL - 22能够改善患者的Lille评分与MELD评分,降低患者的炎症反应,促进患者肝细胞再生。近期,作者的研究[27]发现,ACLF患者肝细胞再生能力明显减弱,同时肝内抑制再生的通路被强化,在ACLF小鼠模型中,使用外源性的IL - 22进行干预,证实通过调控肝再生平衡,促进肝再生可以显著降低ACLF模型小鼠的死亡率,同时发现IL - 22可以促进肝脏分泌非特异性抗细菌蛋白抑制细菌感染。这些研究结果提示细胞因子IL - 22有望成为治疗ACLF的重要新方案,值得进一步开展相关临床研究以探索IL - 22在治疗ACLF中的疗效和安全性。
4小结和展望
总之,ACLF是以急性失代偿、器官衰竭、短期高死亡率为临床特点的一类肝脏疾病,早期的诊断识别对阻断疾病进展、降低短期死亡率至关重要。积极的支持治疗和肝脏移植仍然是目前的主要治疗方案,阻断ACLF病程进展仍是治疗的关键。针对ACLF的定义和诊断标准,亟需在东西方达成一致的共识标准,以评估患者病情程度,并启动标准化的治疗方案。针对疾病的发病机制尚需开展更深入的研究,干细胞和细胞因子有望成为未来治疗ACLF的重要新策略。
参考文献:
[1]Liver Failure and Artificial Liver Group, Chinese Society of Infectious Diseases, Chinese Medical Association; Severe Liver Diseases and Artificial Liver Group, Chinese Society of Hepatology, Chinese Medical Association. Diagnostic and treatment guidelines for liver failure[J]. Inter J Epidemiol Infect Dis, 2006, 33(4): 217-221. DOI: 10.3760/cma.j.issn.1673-4149.2006.04.001.
中华医学会感染病学分会肝衰竭与人工肝学组, 中华医学会肝病学分会重型肝病与人工肝学组. 肝衰竭诊疗指南[J]. 国际流行病学传染病学杂志, 2006, 33(4): 217-221. DOI: 10.3760/cma.j.issn.1673-4149.2006.04.001.
[2]MOREAU R, JALAN R, GINES P, et al. Acute-on-chronic liver failure is a distinct syndrome that develops in patients with acute decompensation of cirrhosis[J]. Gastroenterology, 2013, 144(7): 1426-1437. DOI: 10.1053/j.gastro.2013.02.042.
[3]BAJAJ JS, O'LEARY JG, REDDY KR, et al. Survival in infection -related acute-on-chronic liver failure is defined by extrahepatic organ failures[J]. Hepatology, 2014, 60(1): 250-256. DOI: 10.1002/hep.27077.
[4]WU T, LI J, SHAO L, et al. Development of diagnostic criteria and a prognostic score for hepatitis B virus-related acute-on-chronic liver failure[J]. Gut, 2018, 67(12): 2181-2191. DOI: 10.1136/gutjnl-2017-314641.
[5]JALAN R, STADLBAUER V, SEN S, et al. Role of predisposition, injury, response and organ failure in the prognosis of patients with acute-on-chronic liver failure: A prospective cohort study[J]. Crit Care, 2012, 16(6): R227. DOI: 10.1186/cc11882.
[6]SHI Y, YANG Y, HU Y, et al. Acute-on-chronic liver failure precipitated by hepatic injury is distinct from that precipitated by extrahepatic insults[J]. Hepatology, 2015, 62(1): 232-242. DOI: 10.1002/hep.27795.
[7]HERNAEZ R, SOLÀ E, MOREAU R, et al. Acute-on-chronic liver failure: An update[J]. Gut, 2017, 66(3): 541-553. DOI: 10.1136/gutjnl-2016-312670.
[8]CLÀRIA J, STAUBER RE, COENRAAD MJ, et al. Systemic inflammation in decompensated cirrhosis: Characterization and role in acute-on-chronic liver failure[J]. Hepatology, 2016, 64(4): 1249-1264. DOI: 10.1002/hep.28740.
[9]GARG V, GARG H, KHAN A, et al. Granulocyte colony-stimulating factor mobilizes CD34(+) cells and improves survival of patients with acute-on-chronic liver failure[J]. Gastroenterology, 2012, 142(3): 505-512.e1. DOI: 10.1053/j.gastro.2011.11.027.
[10]CLÀRIA J, ARROYO V, MOREAU R. The acute-on-chronic liver failure syndrome, or when the innate immune system goes astray[J]. J Immunol, 2016, 197(10): 3755-3761. DOI: 10.4049/jimmunol.1600818.
[11]ARROYO V, MOREAU R, JALAN R. Acute-on-chronic liver failure [J]. N Engl J Med, 2020, 382(22): 2137-2145. DOI: 10.1056/NEJMra1914900.
[12]SARIN SK, KUMAR A, ALMEIDA JA, et al. Acute-on-chronic liver failure: Consensus recommendations of the Asian Pacific Association for the study of the liver (APASL) [J]. Hepatol Int, 2019, 3(1): 269-282. DOI: 10.1007/s12072-008-9106-x.
[13]WANG J, MA K, HAN M, et al. Nucleoside analogs prevent disease progression in HBV-related acute-on-chronic liver failure: Validation of the TPPM model[J]. Hepatol Int, 2014, 8(1): 64-71. DOI: 10.1007/s12072-013-9485-5.
[14]FERNÁNDEZ J, ACEVEDO J, WIEST R, et al. Bacterial and fungal infections in acute-on-chronic liver failure: Prevalence, characteristics and impact on prognosis[J]. Gut, 2018, 67(10): 1870-1880. DOI: 10.1136/gutjnl-2017-314240.
[15]THURSZ MR, RICHARDSON P, ALLISON M, et al. Prednisolone or pentoxifylline for alcoholic hepatitis[J]. N Engl J Med, 2015, 372(17): 1619-1628. DOI: 10.1056/NEJMoa1412278.
[16]SERSTÉ T, CORNILLIE A, NJIMI H, et al. The prognostic value of acute-on-chronic liver failure during the course of severe alcoholic hepatitis[J]. J Hepatol, 2018, 69(2): 318-324. DOI: 10.1016/j.jhep.2018.02.022.
[17]HASSANEIN TI, TOFTENG F, BROWN RS Jr, et al. Randomized controlled study of extracorporeal albumin dialysis for hepatic encephalopathy in advanced cirrhosis[J]. Hepatology, 2007, 46(6): 1853-1862. DOI: 10.1002/hep.21930.
[18]KRIBBEN A, GERKEN G, HAAG S, et al. Effects of fractionated plasma separation and adsorption on survival in patients with acute-on-chronic liver failure[J]. Gastroenterology, 2012, 142(4): 782-789.e3. DOI: 10.1053/j.gastro.2011.12.056.
[19]BAÑARES R, NEVENS F, LARSEN FS, et al. Extracorporeal albumin dialysis with the molecular adsorbent recirculating system in acute-on-chronic liver failure: The RELIEF trial[J]. Hepatology, 2013, 57(3): 1153-1162. DOI: 10.1002/hep.26185.
[20]YAO J, LI S, ZHOU L, et al. Therapeutic effect of double plasma molecular adsorption system and sequential half-dose plasma exchange in patients with HBV-related acute-on-chronic liver failure[J]. J Clin Apher, 2019, 34(4): 392-398. DOI: 10.1002/jca.21690.
[21]SHEN Y, WANG XL, WANG B, et al. Survival benefits with artificial liver support system for acute-on-chronic liver failure: A time series-based meta-analysis[J]. Medicine (Baltimore), 2016, 95(3): e2506. DOI: 10.1097/MD.0000000000002506.
[22]PIANO S, SCHMIDT HH, ARIZA X, et al. Association between grade of acute on chronic liver failure and response to terlipressin and albumin in patients with hepatorenal syndrome[J]. Clin Gastroenterol Hepatol, 2018, 16(11): 1792-1800.e3. DOI: 10.1016/j.cgh.2018.01.035.
[23]THULUVATH PJ, THULUVATH AJ, HANISH S, et al. Liver transplantation in patients with multiple organ failures: Feasibility and outcomes[J]. J Hepatol, 2018, 69(5): 1047-1056. DOI: 10.1016/j.jhep.2018.07.007.
[24]SUNDARAM V, JALAN R, WU T, et al. Factors associated with survival of patients with severe acute-on-chronic liver failure before and after liver transplantation[J]. Gastroenterology, 2019, 156(5): 1381-1391.e3. DOI: 10.1053/j.gastro.2018.12.007.
[25]LIN BL, CHEN JF, QIU WH, et al. Allogeneic bone marrow-derived mesenchymal stromal cells for hepatitis B virus-related acute-on-chronic liver failure: A randomized controlled trial[J]. Hepatology, 2017, 66(1): 209-219. DOI: 10.1002/hep.29189.
[26]SAHA BK, MAHTAB MA, AKBAR S, et al. Therapeutic implications of granulocyte colony stimulating factor in patients with acute- on-chronic liver failure: Increased survival and containment of liver damage[J]. Hepatol Int, 2017, 11(6): 540-546. DOI: 10.1007/s12072-017-9814-1.
[27]XIANG X, FENG D, HWANG S, et al. Interleukin-22 ameliorates acute-on-chronic liver failure by reprogramming impaired regeneration pathways in mice[J]. J Hepatol, 2020, 72(4): 736-745. DOI: 10.1016/j.jhep.2019.11.013.
[28]XIANG X, HWANG S, FENG D, et al. Interleukin-22 in alcoholic hepatitis and beyond[J]. Hepatol Int, 2020, 14(5): 667-676. DOI: 10.1007/s12072-020-10082-6.
[29]ARAB JP, SEHRAWAT TS, SIMONETTO DA, et al. An open-label, dose-escalation study to assess the safety and efficacy of IL-22 agonist F-652 in patients with alcohol-associated hepatitis[J]. Hepatology, 2020, 72(2): 441-453. DOI: 10.1002/hep.31046.
引用本文:
尚大宝, 项晓刚. 慢加急性肝衰竭的发病机制和治疗进展[J]. 临床肝胆病杂志, 2021, 37(4): 765-769.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












内容很全面
73
#肝衰#
87
#急性肝衰竭#
88
#慢加急性肝衰竭#
137
机制研究离临床仍然有距离,不过与临床结合思考,仍然有帮助的,不能仅仅是纯临床思维,转化思维同样重要
82