不明原因乳糜性腹水患者的真实病因探讨
2018-07-13 王琳 吴静 刘揆亮 消化空间
患者男性,65岁。因"间断性下肢肿10年,加重伴腹胀3个月余"于2015年6月9日收入北京世纪坛医院消化内科。
患者男性,65岁。
主诉:因"间断性下肢肿10年,加重伴腹胀3个月余"于2015年6月9日收入北京世纪坛医院消化内科。
病史:10年前患者开始间断出现双下肢对称性凹陷性水肿,曾诊断为低蛋白血症,未予重视及治疗。3个月前再次出现双下肢水肿,伴腹胀及纳差,多次就诊于当地医院,提示低蛋白血症和大量腹水,予以利尿和补充白蛋白等对症治疗,症状稍改善,完善相关检查后考虑腹腔淋巴管瘘可能性大,同时合并腹腔感染。予以抗感染、补充白蛋白及利尿等对症治疗后好转出院,出院后再次出现腹胀加重,腹围增加,并反复低热就诊。
患者自发病以来一般状况尚可。否认结核病等传染病史及接触史,否认外伤及手术史,无特殊既往史、家族史等。饮酒史30年,乙醇摄入量约140 g/d。
查体:腹部膨隆,移动性浊音阳性,双下肢水肿。
实验室检查示:白细胞计数为5.34×109/L,中性粒细胞占比为0.731,血红蛋白为96 g/L,红细胞平均体积为93.9 fL,ALT为180 U/L,AST为156 U/L,总蛋白质为49.5 g/L,白蛋白为28.8 g/L,ALP为145 U/L,GGT为68 U/L。胸腹水检查示:外观黄色混浊,比重为1.03,瑞氏反应阳性,有核细胞数为2.31×109/L,其中多核细胞占比为0.69,单核细胞占比为0.31,LDH为94 U/L,腺苷脱氨酶为7 U/L,总蛋白质为45.3 g/L,总胆固醇为2.75 mmol/L,三酰甘油为3.33 mmol/L,血糖为8.1 mmol/L,癌胚抗原为1.47 μg/L。血常规、粪便常规、甲状腺功能、自身免疫相关检查、结核杆菌抗体、肝炎病毒等检查均为阴性,多次腹水穿刺病理检查均未见肿瘤细胞。外院曾行2次胃镜检查均提示为慢性胃炎。
胃镜检查示:十二指肠降部可见散在数个白色点状隆起(图1)。胶囊内镜检查示:小肠淋巴管扩张,以空肠中上段为主(空肠上段散在白色细小斑片样改变,以空肠中上段明显,部分肠段较为密集;图2)。十二指肠降段病理检查示:小肠黏膜慢性炎,黏膜肌层及黏膜下层可见淋巴管瘤样增生,伴扩张积液(图3)。外院腹部增强CT检查示:中量腹水,空、回肠轻度肿胀、扩张并粘连,肝脾及双肾未见明显异常。肝脏弹性测定:肝脂肪变<11%,肝纤维化F3F4期。双下肢淋巴显像示:双下肢淋巴液回流通畅。腹部放射性轻度增高,符合腹腔积液表现。肠失蛋白质显像检查提示肠蛋白质丢失,漏出部位无法判断。胸导管超声检查示胸导管末端梗阻可能。直接淋巴管造影示胸导管间断显影,中下段浅淡显影,末段管径增宽,结构迂曲,胸导管末端功能性梗阻。综合考虑患者为小肠淋巴管扩张症,嘱患者低脂肪、中链三酰甘油(medium-chain triglyceride,MCT)饮食,予以抗感染、补充白蛋白、输注奥曲肽、利尿、保肝等对症治疗,并行胸导管探查、末端粘连松解术后,患者体质量较前下降,腹围缩减,双下肢无水肿,于2015年7月10日出院。随访3个月患者未再出现明显症状。

图1 胃镜检查示十二指肠降部可见散在数个白色点状隆起
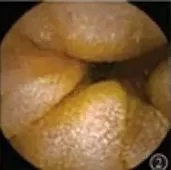
图2 胶囊内镜检查示空肠上段散在白色细小斑片样改变,散在黏膜糜烂

图3 病理检查示十二指肠黏膜肌层及黏膜下层可见淋巴管瘤样增生,伴扩张积液 苏木精-伊红染色低倍放大
讨论
乳糜性腹水临床少见,由多种原因导致淋巴液溢入腹腔而形成。乳糜性腹水的常见病因有创伤、恶性肿瘤、感染性疾病、淋巴管疾病、药物相关和基础疾病等。在一项纳入了247例乳糜性腹水患者的研究中,淋巴管疾病约占11.34%,表明对于乳糜性腹水患者应重视淋巴系统疾病的可能性。
小肠淋巴管扩张较为罕见,分为原发性和继发性,原发性小肠淋巴管扩张常见于淋巴系统发育异常的儿童或青少年,现有观点认为该病为一种遗传综合征。淋巴瘤、肝硬化等能引起肠淋巴管狭窄、受压或回流受阻的疾病均可成为继发性病因。水肿是小肠淋巴管扩张症的常见临床表现,近半数患者有浆膜腔积液,其中约40%为乳糜性;其他临床表现有低蛋白血症、淋巴细胞减少症、腹泻等。小肠淋巴管扩张在内镜下可有典型的黏膜损伤表现,散在白斑、绒毛苍白、空肠黏膜上淋巴样物质附着是该病主要的内镜下表现。胃镜检查如发现多发甚至是弥漫的十二指肠白色绒毛改变,应高度怀疑小肠淋巴管扩张症的可能,活组织病理检查可明确诊断该病。
本例患者中年起病,病程较长,曾有近10年的低蛋白血症病史,但症状较为隐匿,直至发展为乳糜性腹水才入院治疗,于当地医院行2次胃镜检查,曾于胃镜下见到白色斑点状改变,但均未行活组织病理检查。入院后通过胶囊内镜对患者进行了全消化道检查,发现典型的小肠淋巴管扩张表现,且再次行胃镜检查,于白色斑点处行活组织病理检查证实存在淋巴管扩张,从而明确诊断。文献报道,多数小肠淋巴管扩张患者均有十二指肠降部受累表现,胃镜对该病的诊断率为86%。但由于小肠淋巴管扩张病灶往往呈节段性分布,且常见于空肠下段,导致胃镜检查易漏诊。胶囊内镜是一种有效的无创性全消化道检查手段,可对全小肠进行评估,对于定位病变部位及评估病变范围更加可靠。本病例虽然于胃镜下十二指肠降部病变处所见改变不典型,但胶囊内镜于空肠中上段见到典型的小肠淋巴管扩张症所致的白色斑点状改变,提示胶囊内镜检查对于小肠淋巴管扩张症的诊断具有重要意义。从病因分析,本例患者无肿瘤、外伤、感染、手术等继发病因,但有长期大量饮酒史,结合肝脏弹性测定结果,不除外存在隐匿性肝硬化,而肝硬化有继发小肠淋巴管扩张的可能,对该患者有必要进一步随访明确。
综上,对不明原因的乳糜性腹水伴有低蛋白血症的患者需注意小肠淋巴管扩张症的可能,尤其当患者于内镜下发现十二指肠有白色斑点等可疑淋巴管扩张表现时,即使为不典型改变,也应予以重视,活组织病理检查有助于确诊;胃肠镜检查未见到特异性表现时,应考虑行胶囊内镜检查评估全小肠以助诊断。
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言







受益匪浅
88
学习了.谢谢
82
学习了.谢谢分享
78
学习了
84