



本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言


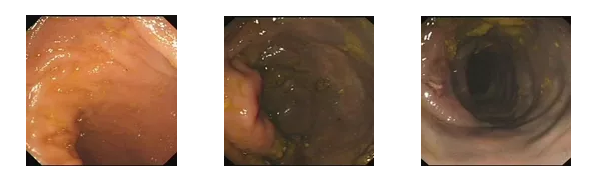
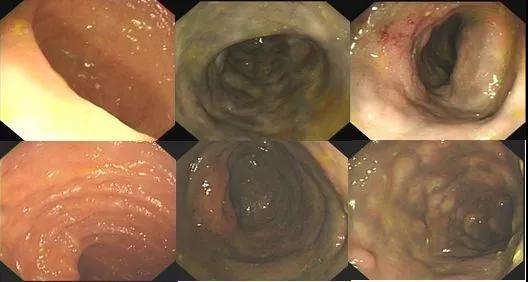
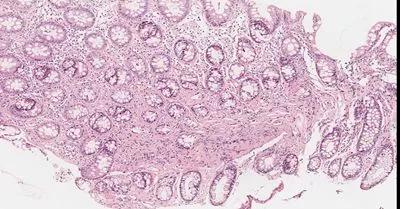
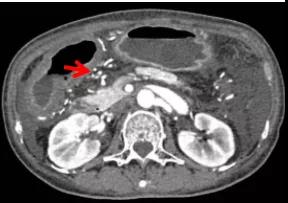
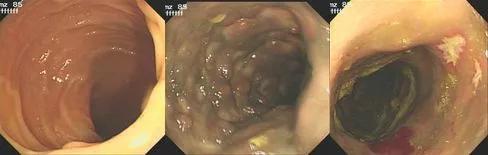
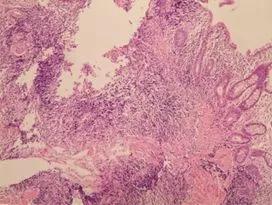
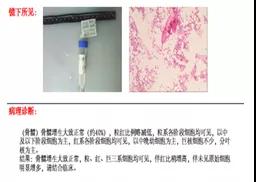
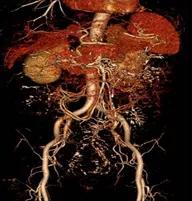
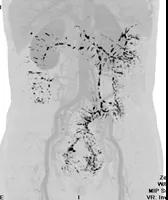
2019-10-25 彭翔 郅敏 IBD学术派
性别:女性 年龄:64岁 入院日期:2018-10-15 主诉:反复腹痛伴排便困难9年















患者,王某,女,12岁,因“牙齿不齐,兜齿”来院就诊。临床检查:面型为方圆型,面部左右基本对称,侧面观面下呈凹面型,下颌平面角均角。全口恒牙列,右侧磨牙近中关系,左侧磨牙中性关系,13位于12根部唇侧,未萌出,前牙反牙合,23唇向错位,上颌中线居中,下颌中线左偏3mm。11、21无牙体缺损或充填体,无深牙周袋,牙齿无松动。牙龈无明显红肿,口腔卫生一般。
患者,男性,63岁,温州人
患者,男,22 岁。因躯干、四肢灰褐色斑片 3 年, 于 2017 年 7 月 5 日就诊。3 年前,无明显诱因患者 前胸部出现数个蚕豆大小灰褐色斑片,数量渐增多, 渐累及至腰部、腹部、背部及 四肢,无自觉症状 ;病程中从 未出现过红斑。患者既往体健, 无用药史及药物过敏史。否认 焦油、砷剂等接触史。否认其 他病史及家族遗传史。体格查 体 :发育正常,营养中等,无 智力障碍,全身浅表淋巴结未 扪及
由此可见,“特发性”慢性大面积心包积液的演变通常是良性的,大多数病例的积液量有所减少,约40%的病例积液消退。心脏压塞的风险为2.2%/年,并且在没有干预的情况下保守治疗患者的无复发/并发症存活期更好。
女,40岁。渐进性双髋关节疼痛10余年,近来疼痛加重,不能站立行走,影响正常工作,遂来我院就诊。患者平素健康,否认类风湿关节炎、强直性脊柱炎、骨软化症、创伤等疾病。查体:患者臀部后突,髋关节4字实验阳性,直腿抬高试验30度,体温正常,查血:WBC,ESR及类风湿因子及抗“O”均正常。骨盆正位X线片检查示(图1):骨盆形态上宽下窄,双侧髋臼变深、变宽,骨质变薄,略呈弧形突入盆腔,双侧股骨头全部深入髋
特发性震颤是一种非常常见的运动性障碍病症,因为其中60%的患者具有家族史,因此特发性震颤又被称为家族性震颤。


梅斯医学MedSci APP
医路相伴,成就大医
#特发性#
64
#硬化症#
68
这个发布你没有经过作者同意,属于侵权吧
84
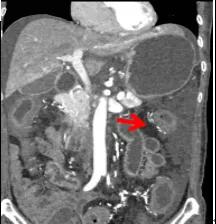
#肠系膜#
81