一、病史简介
女性,46岁,江苏人,2019-10-22入住中山医院感染病科
主诉:发现肺部阴影4月
现病史:
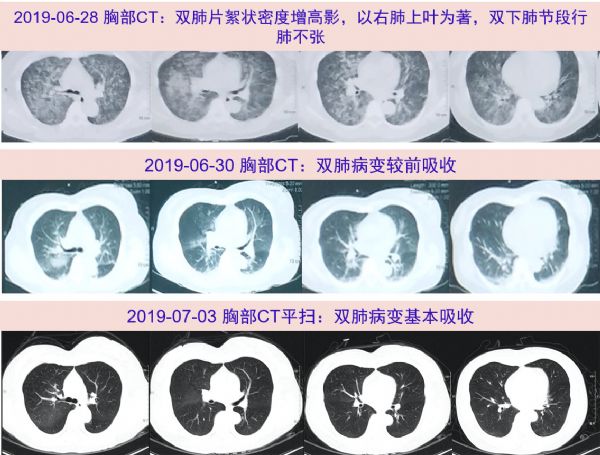
2019年6月28日无明显诱因下突发抽搐伴意识丧失约数分钟,意识恢复后出现咳嗽咳痰,诉有咯血,否认发热、胸痛和呼吸困难,也无大小便失禁。至当地医院就诊,查胸部CT示双肺片絮状密度增高影,以右肺上叶为着,双下肺节段性肺不张,双侧少量胸腔积液。血常规:WBC 18.7*109/L,N 89.6%,CRP 4.7mg/L,ESR 5.0mm/h,予以甲泼尼龙40mg qd 、左氧氟沙星、美洛西林舒巴坦抗感染治疗,多索茶碱平喘、布地奈德特布他林雾化吸入等治疗,2019-06-30复查胸部CT示双肺炎症,较2天前明显吸收。转至我院呼吸科就诊,复查血常规:WBC 15.15*109/L,N 67.6%,CRP 0.9mg/L,BNP 1159.0pg/ml。心超示二尖瓣风湿样改变伴轻度二尖瓣狭窄及轻中度反流、室间隔基底段增厚;2019-07-03随访胸部CT示两肺炎症大部分吸收,予以莫西沙星抗感染治疗,呋塞米、螺内酯利尿,辅以止咳化痰等对症支持治疗,07-04好转出院。
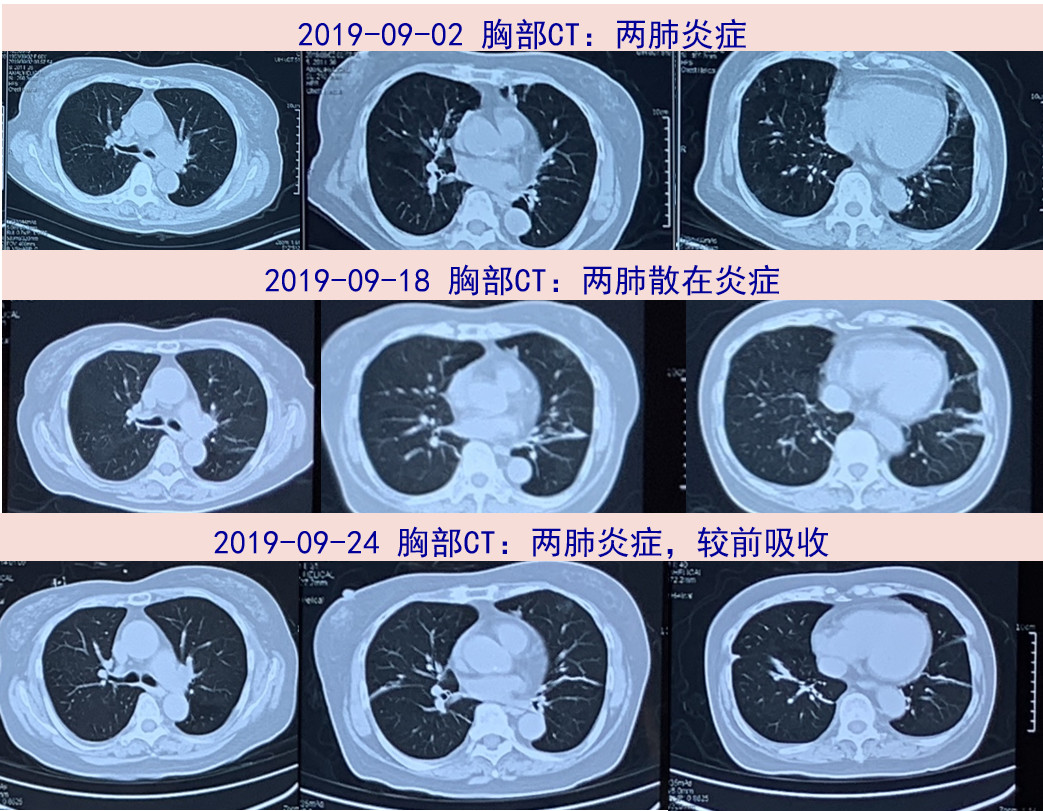
2019年10月18日患者骑行电动车时再次发作意识丧失,醒来后再次剧烈咳嗽伴咯血,否认发热、胸闷等不适。至急诊,胸部CT示双肺广泛炎症渗出病变,予以甲泼尼龙60mg qd治疗。为进一步诊治, 2019-10-22收入我院感染病科。发病以来患者睡眠饮食可,大小便如常,体重无明显改变。
既往史:患者2013年冬季睡眠中突然发作癫痫,惊叫、双眼凝视伴全身僵直2-3分钟,随后意识丧失4-5分钟,醒来无法记忆发作过程,至某三甲医院就诊,诊断为癫痫,未使用抗癫痫药物。此后每年发作1-2次,今年6月起服用托吡酯片25mg qd治疗癫痫。2019-06-28发作前十余天在农场工作(转运小鸡,粉碎干草),否认生食牛羊肉海鲜,否认宠物接触史,否认疫区驻留史。
二、入院检查(2019-10-22 )
【体格检查】
T:36.5.0 ℃ P:60次/分 R:18 次/分 BP:100 /60 mmHg
神志清,皮肤巩膜无黄染,心脏二尖瓣舒张期杂音,双下肢不肿,双下肺呼吸音稍粗,未闻及明显啰音。
【实验室检查】
血常规:WBC 6.69*10^9/L,N 47.5%, HB 134g/L,PLT 253*109/L;
炎症标志物:CRP 17.2mg/L,ESR 14mm/H,PCT 0.03ng/ml;
心肌标志物:心肌肌钙蛋白 0.003ng/ml ,BNP 80.9 pg/ml;
血气分析:PH 7.42,PaO2 52mmHg,PaCO2 42mmHg,SPO2 87%;
尿粪常规、肝肾功能、肿瘤标志物、凝血功能、自身抗体、甲状腺功能(-)
T-SPOT. A/B :1/0,隐球菌荚膜抗原:(-),呼吸道9联检:(-)
痰涂片+普通细菌培养:(-)
【辅助检查】
10-22 胸部CT:双肺散在病变,右下肺新发结节病灶。
10-22 常规心电图:正常心电图
10-23 常规经胸超声心动图:二尖瓣风湿样改变伴轻度二尖瓣狭窄及轻中度反流;室间隔基底段增厚。
三、临床分析
患者为中年女性,两次均为急性起病,表现为意识丧失恢复后咳嗽咳痰,详细追问病史患者咳出物系咳粉红色泡沫痰,无发热,炎症标记物无明显升高,两肺渗出病灶可在数日内迅速吸收。需考虑以下几种疾病:
肺部感染:患者于意思丧失后出现的双肺病变,误吸所致肺部感染不能除外。患者两次发作后均使用了抗生素后好转,肺部感染需要考虑。但病程中无发热,炎症标记物无明显升高,无咳黄脓痰,肺部病灶呈弥漫广泛分布,病情似与肺部病变程度不匹配,肺部感染可能性小。
过敏性肺炎:患者首次发作前有粉尘、农作物、牲畜接触史,此类物质所致的过敏可导致肺部弥漫性病变;患者两次发作后均使用了激素治疗后好转,似乎支持患者肺部为过敏原因导致的肺部病变。但是详细追问病史,患者近一次发作并未有特殊物品的吸入或接触史,过敏原并不明确。
肺水肿:包括心源性肺水肿及非心源性肺水肿。该患者存在二尖瓣狭窄基础,癫痫发作时各种因素所致左房压力增加可以进一步诱发心源性肺水肿。非心源性肺水肿主要病因有急性呼吸窘迫综合征(ARDS)、高原性肺水肿和神经源性肺水肿,神经源性肺水肿可发生在多种神经系统疾病和操作之后,包括头部损伤、颅内手术、癫痫大发作、蛛网膜下腔出血或脑内出血,以及电休克治疗后。该患者每次肺部病变均发生于癫痫大发作后,症状发生迅速,数日内快速缓解,需要高度考虑癫痫所致神经源性肺水肿。
四、进一步检查、诊治过程和治疗反应
10-22 入院后予以吸氧3L/min。
10-22 腹部、盆腔平扫+增强CT:子宫肌瘤或腺肌症,请结合超声。
10-23 头颅MRI平扫+增强+DWI:脑内少许腔隙缺血灶,未见转移灶;筛窦炎。
10-23 脑电图:痫样放电,全导中高幅慢波夹杂尖波阵发性发放。
10-23 神经内科专家门诊就诊,调整抗癫痫药物。
10-25 考虑患者为神经源性肺水肿,病情平稳后出院,嘱出院后神经内科门诊控制癫痫。因患者双肺新发的结节样病灶,考虑合并肺部感染可能,予以头孢地尼0.1g tid+多西环素0.1g q12h出院口服,嘱感染病科门诊随访肺内结节。
10-26 痰NGS回报:检测结果阴性,为口腔定植菌。
五、最后诊断与诊断依据
最后诊断:
神经源性肺水肿(合并心源性肺水肿可能),癫痫
诊断依据:
患者中年女性,急性病程,既往有癫痫病史,癫痫病情控制不佳,每次于发作意识丧失后出现咳粉红色泡沫痰,不伴有发热及炎症标记物升高,胸部CT立即表现出双肺弥漫性的病变,数日内迅速好转,考虑神经源性肺水肿。患者心超示风湿样二尖瓣改变,二尖瓣轻度狭窄,可能合并心源性肺水肿。
六、经验与体会
神经源性肺水肿(Neurogenic pulmonary edema, NPE) 可发生在多种神经系统疾病和操作之后,包括头部损伤、颅内手术、癫痫大发作、蛛网膜下腔出血或脑内出血、电休克治疗。机制为交感神经过度兴奋(通过激活脑干中的特定CNS触发区)伴儿茶酚胺激增会将血液从体循环转移进入肺循环,同时左心房压和肺毛细血管压继发性升高。压力诱导的机械性损伤和/或神经系统对毛细血管通透性的直接控制可能促进了肺毛细血管渗漏。
NPE一般在严重CNS损伤后数分钟到数小时内发病,但也有发作更迅速(立即)和迟发(数小时到数日)的病例,通常在数日内缓解。呼吸困难是最常见的症状,许多患者会有轻度咯血。体格检查一般见呼吸过速、心动过速和肺底啰音。NPE的严重程度差异明显,轻度病例可能从未被发现。虽然NPE可为暴发性并导致死亡,但更多时候死亡原因是诱发NPE的神经系统损伤。
NPE的临床表现可能与吸入性肺炎相混淆,因为两者在意识改变的情况中(如癫痫发作后状态)都很常见。NPE往往比吸入性肺炎发展更快、缓解更快,而误吸主要表现为发热和局灶性阴影,特别是肺下段区域阴影,需要使用抗生素治疗才可以缓解。该患者两次病程中均使用了抗生素,但病程中无发热,炎症标记物不高,肺部病灶缓解迅速,考虑肺内病灶为神经源性肺水肿所致,误吸可能性不大。
NPE患者的结局通常取决于神经系统损伤的病程,而不是NPE。治疗应侧重于神经系统疾病,而对NPE给予支持治疗。许多NPE发作都能被很好耐受,会在48-72小时内缓解。大多数NPE患者存在低氧血症,需要吸氧,通过利尿剂和限制静脉补液量来维持心脏充盈压在较低水平可减轻肺水肿,部分重症患者可能需要机械通气。
该患者存在二尖瓣狭窄基础,癫痫发作时各种因素所致左房压力增加可以进一步诱发心源性肺水肿。此外,严重神经系统损伤后引起神经源性心肌顿抑所诱发的心力衰竭也进一步加重肺水肿。患者首次发作后数日我院查BNP升高,因此合并心源性肺水肿的可能。
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言