PNAS:一种全新的癫痫治疗方法:干细胞来源的神经元改善患者认知功能
2019-01-06 佚名 生物通
一种全新的癫痫治疗方法:“说服”患者自身细胞变成所需要的神经元。美国大约有340万癫痫症患者,占总人口的1.2%。尽管大多数患者对药物治疗有反应,但是仍有20%-40%患者在尝试多种抗癫痫药物后继续发作。还有一个问题,即使药物能起作用,也可能产生认知和记忆障碍以及抑郁。德州A&M大学医学院分子和细胞医学系教授、再生医学研究所副所长Ashok K. Shetty教授课题组正在展开一项工作,如
一种全新的癫痫治疗方法:“说服”患者自身细胞变成所需要的神经元。
美国大约有340万癫痫症患者,占总人口的1.2%。尽管大多数患者对药物治疗有反应,但是仍有20%-40%患者在尝试多种抗癫痫药物后继续发作。还有一个问题,即使药物能起作用,也可能产生认知和记忆障碍以及抑郁。
德州A&M大学医学院分子和细胞医学系教授、再生医学研究所副所长Ashok K. Shetty教授课题组正在展开一项工作,如何更好、更持久地治疗癫痫。《PNAS》杂志发表了他们的最新研究成果。
癫痫发作病因是大脑中兴奋性神经元放电过量,抑制性神经元数量不多或没有处于最佳工作状态。大脑中主要的抑制性神经元递质名叫γ-氨基丁酸(GABA)。
过去十年,科学家们已经学会了如何利用普通成年细胞,如皮肤细胞创造诱导多能干细胞。这些干细胞几乎可以分化成任何细胞类型,包括GABA能中间神经元(GABAergic interneurons)。
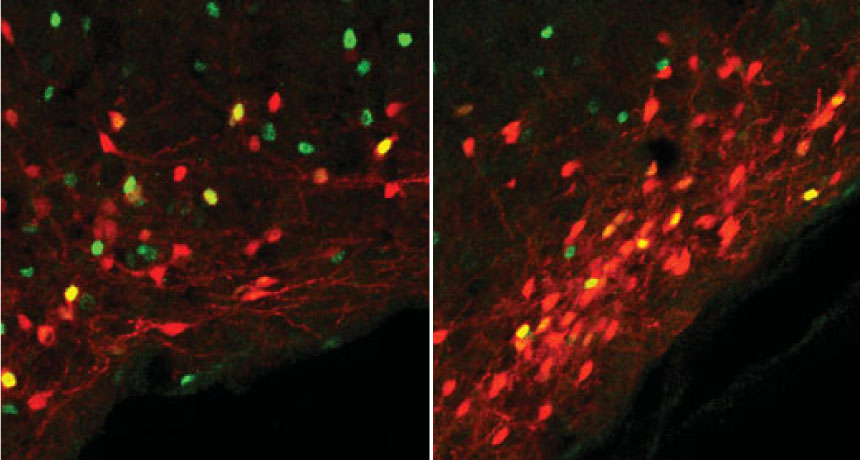
“我们在早期颞叶癫痫动物模型中,将人类诱导多能干细胞来源的GABA能祖细胞移植入海马,这对抑制癫痫发作、甚至改善认知和情绪功能非常有效,”Shetty说。
进一步测试表明,移植的人类神经元与宿主的兴奋性神经元形成突触或连接,它们对GABA等抑制性中间神经元特殊标记物呈阳性。另一个有趣的发现是,植入的人GABA能神经元似乎直接参与控制癫痫发作,因此沉默这些神经元后,导致癫痫发作次数增加。
“Shetty等人的论文对治疗这种不可治愈的大脑疾病具有重要意义,”德州A&M再生医学研究所所长Darwin J. Prockop教授说。“这种被称为自体移植的过程意味着新神经元不会受到排斥,患者也不需要服用抗排斥药物。”
“我们需要确保所有移植细胞都变成了神经元,因为未分化的多能干细胞放入体内可能导致肿瘤和其他问题” Shetty说。
“在患者能够得到安全治疗前,需要进行大量研究,这份论文显示了一种又潜力的方法,对其他疾病,如帕金森和阿尔兹海默症也有启发意义,”Prockop说。
下一步是观察类似移植物是否适用于慢性癫痫,尤其是耐药性癫痫。
原始出处:Upadhya D, Hattiangady B, Castro OW, et al. Human induced pluripotent stem cell-derived MGE cell grafting after status epilepticus attenuates chronic epilepsy and comorbidities via synaptic integration. Proc Natl Acad Sci U S A. 2019 Jan 2;116(1):287-296.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#PNAS#
65
向科研人员致敬!!!
117
#治疗方法#
74