高级统计:病因研究理论及偏倚
2014-06-08 MedSci MedSci原创
病因学说在推动医学科学的发展上曾起过重大的作用,而成为医学观点的生物医学模式的组成部分。一、病因的可能分类1.单病因说在单病因说的思想指导下,人们把病因归纳为:①生物因素,主要是各种病原微生物;②物理因素,如声、热、光、电、放射线等超过正常范围后均可致病,此外还有损伤;③化学因素,如农药、化学药品、各种营养要素等。由于发现单单上述病因因素常常不足以引致疾病,人们认识到病因与宿主因素(如性别、年
病因学说在推动医学科学的发展上曾起过重大的作用,而成为医学观点的生物医学模式的组成部分。
1.单病因说
在单病因说的思想指导下,人们把病因归纳为:①生物因素,主要是各种病原微生物;②物理因素,如声、热、光、电、放射线等超过正常范围后均可致病,此外还有损伤;③化学因素,如农药、化学药品、各种营养要素等。
由于发现单单上述病因因素常常不足以引致疾病,人们认识到病因与宿主因素(如性别、年龄、遗传因素、免疫等)及环境因素(如自然环境、社会环境等)相互作用才能引起疾病的发生或流行。有学者将这三种因素的相互作用表示为:流行病学三角学说(Gordon),Ront(1982)、冈田搏(1982)分别用图表示病原、宿主、环境三者的关系;Susser(1973)绘图(车轮模式)表示三者的关系.
随着科学的发展,人们逐渐认识到在疾病的发生、发展中,除生物因素外,社会因素、心理因素也起着重大作用,这种医学观点的发展,即现在被称为社会-心理-生物医学模式。
2.多病因说
随着对病因知识的积累,认识到多种慢性病或非传染病,甚至于急性疾病和传染病的病因并不是单一的。如结核病,由于缺乏营养、居住拥挤、贫穷和遗传因素等使身体对结核杆菌的易感性增高。在这种情况下,暴露于结核杆菌,才受到感染,此后结核杆菌侵袭组织才发生结核病。霍乱弧菌对于霍乱的发生也类似。这两种传染病的发生都不仅仅是细菌这一个因素所能引起的。至于其他许多疾病则情况更加复杂,远非Koch原则所能概括。可以有许多因素作用而引起一种疾病(如吸烟、高血压、高胆固醇血症对于冠心病),也可以一种因素与多种疾病有关(如EB病毒与传染性单核细胞增多症、鼻咽癌、非洲儿童恶性淋巴瘤;吸烟与肺癌等多种癌症、冠心病等)。随着认识的深入,逐步形成“多病因说”或“多因多果病因说”。
3.充分病因和必需病因
充分病因和必需病因在上述诸多因素的综合作用后一定引起(或引发)该疾病,这个综合就是充分病因(sufficient cause)。当缺乏某因素即不会引起该病,这个因素被称为必需(必要)病因(necessary cause)。每个充分病因的综合中必然包含有必需病因,如没有结核杆菌就不会发生结核病,没有伤寒杆菌就不会引起伤寒,结核杆菌和伤寒杆菌就分别是结核病和伤寒的必需病因。必需病因的作用在时间上必须在疾病发生之前。
在许多疾病(特别是一些慢性非传染病),既未发现充分病因,又未发现一个必需病因。例如,肺癌病人大多数有吸烟史,但也有既不吸烟又无被动吸烟的;吸烟(或被动吸烟)的人有些发生肺癌,但多数吸烟的人吸烟数十年并未发生肺癌。根据前述条件,吸烟既不是肺癌的必需病因,又不是其充分病因,只是肺癌的多病因中的一个,是其充分病因综合中的一员。
4.从流行病学角度看病因
流行病学从群体观点出发,从控制疾病、预防疾病的策略出发,认为当其他因素在某人群中不变时,某因素在该人群中增加或减少后,某病在该人群中的发生也增加或减少,则该因素可以被认为该疾病的病因。这种认识在疾病防制上有很大的实际意义。随着吸烟率、吸烟量、吸烟年限的增、减,肺癌发病率即增、降。虽然吸烟这个因素尚不完全满足作为肺癌的必需病因及充分病因的条件,但流行病学可以认为吸烟是肺癌的病因,而且是肺癌已知病因中最重要的一个,是肺癌充分病因综合中一个最强有力的因素。即或肺癌充分病因综合中其他成分均不改变的情况下,停止吸烟就可使肺癌发病率明显下降。因此,不必等待把某种疾病的充分病因综合中的各成分均探讨清楚再进行防制,而一旦清楚了某成分的病因作用(指流行病学角度,而非发病机制),即可针对该病因采取措施降低该病的发病率。比如,远在结核杆菌被发现前,针对结核病的其他病因成分采取措施,就使结核病死亡率明显下降;在霍乱弧菌被发现前30年,即采取改善饮水供应措施以控制霍乱流行。
1、病因的各因素,从流行病学观点,有四类因素在疾病病因中起作用。
(1)易患因素(predisposing factors):如年龄、性别、过去的疾病可以形成对某病因的易感状态。
(2)诱发因素(enabling factors):如缺乏营养、低收入、居住条件不良及医疗保健不宜等可促发疾病。相反的状况又有助于疾病恢复、维持健康。
(3)速发因素(precipitating factors):如暴露于某特异病原因子(agent)或有害因子能促进发病。
(4)加强因素(reinforcing factors):屡次暴露于致病因子或做不适宜的重工作,可以加重已发生的疾病或状态。
2、危险因子(risk factors)
3、病因的相互作用(interaction):
当两种或多种病因共同起作用时,其作用大小有两种可能:一种是类似这几种病因分别作用的相加;而常见的则是其大小高于这几种病因分别作用的相加。比如,冠心病的三个主要病因(吸烟、高血压、高脂血症)均具备时,冠心病的发病率,远比仅具有一种病因的三项发病率之和为高。吸烟与暴露于石棉尘均是肺癌的病因。无两因素时肺癌死亡率为11/10万,吸烟者为123/10万,仅暴露于石棉尘者为58/10万,而既吸烟又暴露于石棉尘者则为602/10万(Hammond等,1979),远远高于181/10万(123 58)。吸烟妇女,暴露于烹调煤烟4×104小时,有职业性暴露及肺部疾患史者肺癌发病的比数比(OR)为不吸烟、无职业暴露及肺部疾患史,但有3×104小时暴露于烹调煤烟者的50倍。
因此,消除一种病因就可以大量减少发生该病的可能。
病因推导是确定所观察到的联系是否可能为因果联系的过程,包括病因的判断。 在病因推导时必须先排除虚假的联系及间接联系。这两种联系是由各种偏倚、混杂(混淆)、机遇(chance)而引起。
因此,在推导是否因果联系时,必须仔细审察得到有联系结果的研究是否有偏倚(如选择偏倚、测量偏倚等)、混杂,是否由机遇形成。病因推导步骤可以图7-3表示。
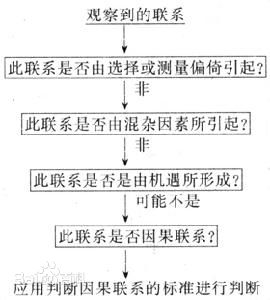
1964年美国卫生署长在判断吸烟与肺癌的联系的性质时,应用了系统的研究方法。1965年Hill进一步研究而发展了此步骤。目前一般均遵循他们制订的步骤与标准判断因果联系。
步骤
方法对病因进行探讨。这三大方法各有所长、各有特点,紧密协作,才易于探讨病因。 流行病学探讨病因是从群体水平,用疾病在人群中分布的资料进行现场观察及现场实验,最接近于人群的实际情况。因此,对疾病病因的研究在很大程度上取决于流行病学研究。流行病学可为临床及实验研究提供病因线索,而实验医学及临床医学对病因的研究结果,还要根据流行病学研究做最后判断。如1963年河北省南部洪水后发生的不明热症,根据临床判断为副伤寒或流行性感冒,但该病的流行病学特点不支持这种判断,(耿贯一,1963)从而提出钩端螺旋体病的判断(尽管在那以前河北省南部没有发现过钩端螺旋体病),实验室检查后来证实了流行病学的判断。实验室研究发现可能致癌物种类非常多,WHO提出由流行病学研究最后判断,而将这些致癌物种类的数字大加减少,而且更符合实际。
四、病因学研究方法
病因假设形成的途径,均要先形成病因假设,然后再加以验证。流行病学形成的病因假设(说)是根据自己的、别人的经验,疾病的自然史,已知的影响因素等而形成。在形成病因假设时,一般可遵循下列途径(MacMahon等)。
1、求同法
(method ofagreement)如果多种不同情况与某种疾病的存在有联系,而在这多种情况均有一个共同的因素,则这个因素很可能为该病的病因。如氟斑牙患病率高的地区,饮水氟含量高,而患病率低处则饮水氟含量低。饮水氟含量高则可能为氟斑牙的病因。
2、求异法
(method ofdifference)如果有A、B两种情况,某病的发病率在A显著高于在B,在A有某因素(F),在B没有该因素,则F很可能是该病的病因。如肺癌发病率在吸烟者显著高于在不吸烟者,说明吸烟可能是肺癌的病因。
3、共变法
(method ofconcomitant variation)当某个因素(F)出现的频度或强度发生变化时,该病发生的频率与强度也变化,则F很可能是该病的病因。如海豹肢畸形(phocomelia)随反应停(thalidomide)上市量的增减而增减。在温州地区研究发现“散发性脑炎”的发病数,随四咪唑和左旋咪唑上市量而变化,从而怀疑该药物与“散发性脑炎”的发生有关。
4、类推法
(method of analogy)当一种疾病的分布与另外一种病因已清楚的疾病的分布相似时,则这两种病可能有共同的病因。如前文所述河北省1963年流行的“不明热”被判断为钩端螺旋体病,就是根据共分布特点而作。
除上述四种方法外,如果一种疾病有多种可疑的病因,而其中多种已被排除,仅余一种可能时,则此因素是该病的病因的可能性就大大增加。
偏倚是在研究中(从设计到执行的各环节)的系统误差及解释结果的片面性而造成的,使研究结果与其真值出现了某些差值。因为它是由系统误差所造成,加大样本并不能使之减少。一旦造成事实,则无法消除其影响。因此,必须认识偏倚,从设计起直到整个研究过程均要加以控制。病因研究中的偏倚有10种以上,它们可以归纳为选择性偏倚、信息(测量、观察)性偏倚及混杂(混淆)性偏倚。
1.选择性偏倚(selection bias)
在选择研究对象时,试验组和对照组的设立(纳入标准)不正确,使得这两组人在开始时即存在处理因素以外的重大差异,从而产生偏倚。常见的主要有:
2.就诊机会偏倚
(入院率偏倚,admissionrate bias)由于疾病严重程度不同、就医条件不同、人群对某一疾病的了解和认识程度不同等原因而使患不同种类疾病的人(或有某种特性者)的住院率不同。从医院选取对照时,如果没有注意到此点,则可引起偏倚。此种偏倚首先由Berkson发现并记述,因此,将此种偏倚又称为Berkson偏倚或Berkson谬误(fallacy)。
3.现患病例及新发病例偏倚(prevalence-incidencebias,又叫Neyman bias)
4.无应答偏倚(non-responsebias)
总之,无论什么原因使观察组与对照组成员不是来自同一总体,即可造成除研究因素以外的有关因素在两组分布不均衡,从而造成选择偏倚。
5.衡量偏倚(measurement bias)或信息偏倚(information bias)
对观察组和对照组进行观察或测量时存在频度和(或)强度的差异,而使最终判断结果时出现偏倚。在非盲法观察时,由于观察者知道谁在观察组,、谁在对照组,更易出现此种偏倚。
6.回忆偏倚(recall bias)
7.疑诊偏倚
当观察者已知被观察者的某些情况时,在研究时会自觉不自觉地侧重询问、检查有关情况(如对服口服避孕药的妇女,仔细检查其有无下肢血栓性静脉炎,而对有下肢血栓性静脉炎的妇女仔细询问其口服避孕药的历史)就可能得出二者有联系的结论。但实际上可能是偏倚所致。
8.沾染偏倚(contamination bias)
六、混杂因素
混杂(淆)因子存在时,在分析结果时可能错误地把某一因素当成某一结果的原因。即是存在混杂偏倚。前节曾谈到混杂因子。
混杂偏倚使研究结论不能反映真实的因果联系。这种偏倚的产生常常是研究者专业知识局限,不了解混杂的存在,或者虽然知道,但忽略了其存在。混杂偏倚常常在资料分析阶段显露出来。因而一旦认识后是可以设法纠正的。
①不是要研究的暴露因素,而是研究过程中常规地被收集起来的(如年龄、性别、吸烟、饮酒等生活习惯),是一个外部变量(extraneous variable);
②是对研究的疾病的危险因素,或通过其他危险因素而间接起病因作用;③它与所研究的暴露因素之间有统计学的联系,但二者又是独立存在的。
应结合专业知识去考虑本次研究的结果,可能有什么混杂因素夸大或缩小了其效应指标(RR或OR)。根据可能的混杂因素分析校正的(adjusted)RR或OR(记为aRR或aOR),以与最初所得到的粗的(crude)RR或OR(记为cRR或cOR)比较。如果aRR与cRR或aOR与cOR相近似,则此因素非混杂因素,如相差大则为混杂因素。最常用的方法为按可疑的混杂因素进行分层分析。即是将有此因素的作为一层来比较其RR或OR,而将无此因素的作为另外一层来分析。也可以比较分层前后x2值,此时用Mantel-Haen-szel法比较。如分层前后无差别,则表示分层因素非混杂因素。还可比较分层校正前OR(cOR)与校正后OR(aOR),如有差异说明分层因素为混杂因素。
七、病因研究的推断标准
病因研究最后得出的标准包括:联系的强度、联系的时间性、联系的特异性、联系的可重复性、剂量反应关系、联系的一致性、联系的合理性、实验证据、相似性。在临床研究中,往往以risk factor的OR作为标准,但并不包括其中的时间性等。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








有助于理解疾病的复杂性。
210
介绍的很详细,能学到不少东西
136