Nat Commun:癌症治疗差异性竟与线粒体数量相关
2019-03-25 Michael 转化医学网
同一基因组的癌细胞为何对同一疗法产生不同的治疗疗效呢?目前已知很多原因会导致这一现象的产生。最近,来自西奈山和IBM的研究人员通过对TNF相关细胞凋亡诱导配体(TRAIL)的诱导和使用一个新的统计方法,证明可变线粒体丰度与细胞存活和细胞死亡反应相关。
导语
同一基因组的癌细胞为何对同一疗法产生不同的治疗疗效呢?目前已知很多原因会导致这一现象的产生。最近,来自西奈山和IBM的研究人员通过对TNF相关细胞凋亡诱导配体(TRAIL)的诱导和使用一个新的统计方法,证明可变线粒体丰度与细胞存活和细胞死亡反应相关。
在文章中,研究人员通过定量数据分析和建模,将这种效应归因于线粒体表面促凋亡蛋白Bax / Bak的可变有效浓度。此外这项研究表明,用于癌症治疗的抗凋亡Bcl-2家族蛋白抑制剂可能会增加细胞反应的多样性,增强肿瘤细胞对治疗的抵抗力。该研究发表于近期的《Nature Communications》杂志。
相同基因组成的个体细胞通常对环境变化有不同的反应。 对于细胞死亡可用分数响应来衡量其数量的改变。 这些类型的反应归因于细胞内在的随机过程和生物化学成分(如蛋白质)的丰富程度,但细胞器对其的影响仍在研究中。
为了促进正常功能,我们的身体每天要通过细胞凋亡机制消除数十亿个细胞。线粒体也可以作为细胞凋亡激活的催化剂,某些抗癌药物通过激活这一过程发挥作用。由于这一机制的存在,研究人员做出了这样的假设:当具有相同基因组成但具有不同数量线粒体的癌细胞暴露于促进细胞凋亡的相同药物时,其可能产生不同的细胞死亡易感性。在暴露各种类型的细胞凋亡诱导剂后,西奈山和IBM研究小组研究了凋亡药物浓度与存活细胞内线粒体的丰度之间的关系,他们发现存活的细胞比未处理的细胞具有更多的线粒体。这有力地表明线粒体较少的细胞更有可能对某些药物治疗产生相应的抗性。
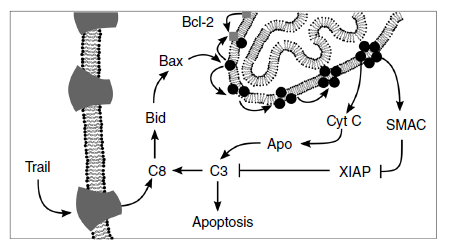
为了分析这些数据,研究人员使用称为DEPICTIVE的数学框架(通过推导方差解释来明确参数对细胞间变异性的影响)来量化由线粒体丰度引起的细胞存活或死亡的变异性。该框架明确了线粒体的可变性对促凋亡药物具有不同的适应性,其变异程度高达30%。
BM研究院转化系统生物学的团队负责人Pablo Meyer博士表示,“通过加强我们对线粒体变异与药物反应之间关系的理解可能会有利于开发出更有效的靶向癌症治疗,这也使我们能够找到解决耐药性问题的新方法”。
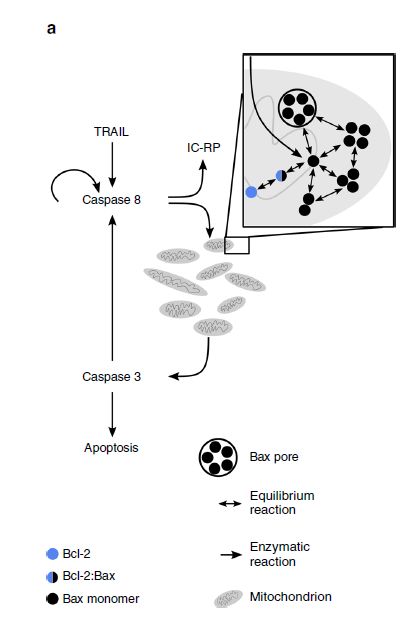
这项研究明确了肿瘤细胞内线粒体丰度与肿瘤细胞抗性产生密切相关,但这不仅限于个体之间的差异,而是在同一个体内肿瘤细胞间也存在线粒体丰度的差异,因此,这也给未来的药物开发带来了相应的困难。同时这项研究也证明了用于癌症治疗的抗凋亡Bcl-2家族蛋白抑制剂可能会增加细胞反应的多样性,增强肿瘤细胞对治疗的抵抗力,这或许对当前抗凋亡Bcl-2家族蛋白抑制剂的使用提出了更为苛刻的使用条件,医生是否会考虑使用该药后其导致的抗性增加呢?这一点我们不得而知,但我们可以肯定的是目前仍需要大量临床数据来揭示这两者之间的关系。
原始出处:Santos LC1, Vogel R2,3, Chipuk JE1, Mitochondrial origins of fractional control in regulated cell death. Nat Commun. 2019 Mar 21;10(1):1313.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#Nat#
73
#癌症治疗#
77
#COMMUN#
69
学习了谢谢
131