88%的直肠癌曾被当成“痔疮”——这种悲剧仍在天天上演!
2022-08-13 美中嘉和肿瘤防治 老杜说健康
大肠癌早期几乎没有任何症状。它大多起源于不起眼的小息肉,而这个过程非常漫长,达5-15年之久,静静地长大后,才会突然发难。
“十人九痔”,可见痔疮的发病率非常高,上至耄耋老人,下到黄口小儿,都可能患上。
我国普查资料表明,肛门直肠疾病发病为59.1%,痔占所有肛肠疾病中的87.25%,可见“十有九痔”名不虚传!痔疮的滋味,想必大家都知道:
首先是疼,如坐针毡;
第二个还是疼,拉粑粑的时候,简直是拉玻璃渣子;
第三个是瘙痒,大庭广众之下,一直不自主地摸菊花,那不是一般的尴尬;
还有一个症状,那就是便血。
疮不仅会带来疼痛,通常还会伴随滴血,有时甚至喷血、流脓。然而,还有的痔疮,并不疼、不痒,只是默默地带血,这就和一种要命的疾病——直肠癌的症状非常相似!
出现便血,轻易地认为是痔疮,也不知道多少人因此而误了卿卿性命!
几乎每一个消化内科医生,都会遇到过数例、甚至几十例,把直肠癌当做痔疮而延误了病情的,造成了无法挽回的后果!
昨天,我们就又遇到一例。
这是一位不到40岁的王姓男子,患上“痔疮”有1年多了,隔三差五地就大便带血。每当犯了的时候,就去药房买一些痔疮膏药、槐角丸什么的,有时吃了也管用。由于怕疼、怕花钱,一直没有看过医生,就这样一直拖拉了2年之久。直到不久前的6月份,他感觉“痔疮”严重了,一天要拉十几次,到最后几乎都是血水,这才感到事态严重,不治疗不行了,才来到我们消化内科求治。
果不其然,肠镜发现,在直肠和乙状结肠交界处,有一环周样巨大病灶,这哪里是痔疮啊,分明是进展期肠癌!
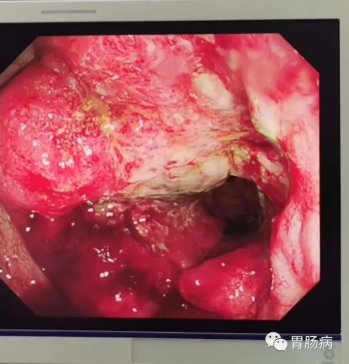
该患者在这次来诊前,出现便血已经2年多了,反复多次以“痔”诊疗,痔疮膏涂抹过,中西药都吃过,就是没想到去医院看看。直到现在,他还以为是痔疮。像这种情况,至少是进展期,只有外科手术了,具体分期还需要等待病理和免疫组化,预后也难以预料。
最近也分享了几例类似病例:
病例1:
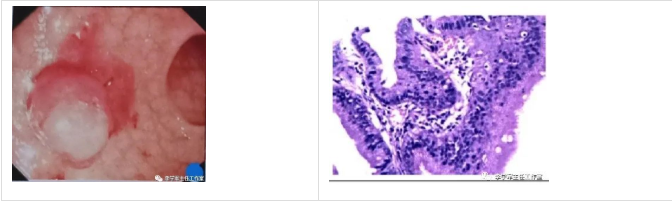
马某,女, 52岁,近半年偶有大便带血 ,2020- 03-31 行肠镜检查示“乙状结肠不规则隆起型病灶”,病理示“腺癌”。
病例2:
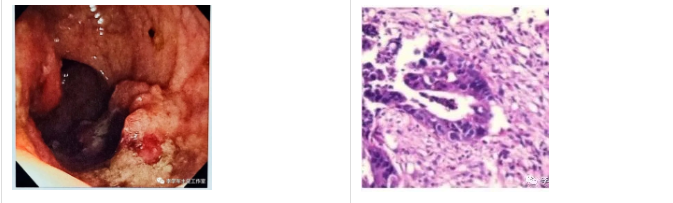
陈某,女,54岁, 反复大便难解10年、偶有大便带血2年,2020-06-02 于我院行肠镜检查示“直肠隆起浸润型病灶”,病理示“腺癌”。
以上2个病例,无一例外在出现便血症状时候,当成了痔疮,没有及时检查和治疗。
病例3:
同样是便血,也有及时检查的病例,从而及早发现避免了悲剧发生:
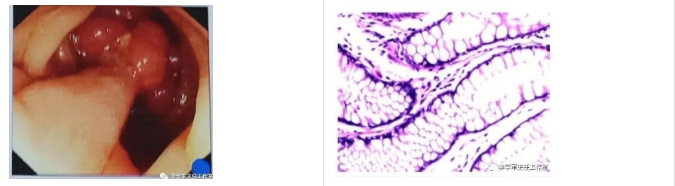
某男,57岁,间断大便带血2月,2020-03-09于我院行肠镜检查示“乙状结肠息肉样隆起”,病理示“腺瘤性息肉”。
这种情况就是癌前病变,算是发现的非常及时,在内镜下切除,就能避免发展成癌。
如果当痔疮拖延几个月,甚至一年,那就不好说了。
我国直肠癌发病率高、88%的病例曾被当成痔疮!
20 年以前,中国的大肠癌的发病率是 10/10 万左右,到了2020年,已经到了 20/10 万,增加了一倍,在北上广深等经济发达地区已经达到了 30-35/10 万。
每年约有40万人被诊肠癌,近20万人死于肠癌,其中85%发现时候已经是中晚期,5年存活率低于30%。
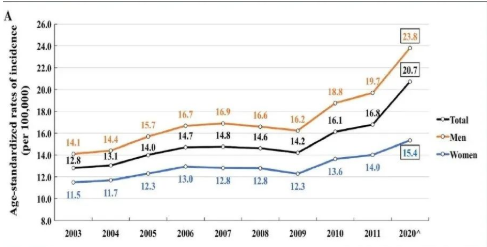
我国结直肠癌发病率在逐年上升
在结肠癌当中,超过一半发生在乙状结肠和直肠,这种类型的大肠癌早期多半是以便血为主。可是我们总是认为“十人九痔、十女十痔”,总会把便血误认为是痔疮,或者是因为担心肠镜检查有些痛苦,抱着侥幸心理而不愿意进行肠镜检查。

因此,人们遇到便便带血,超过90%的人会当成痔疮处理,要么置之不理,要么买点痔疮药。
实际上,这就是我国结直肠癌死亡率高的主要原因!
研究数据表明,我国的直肠癌病例,在获得确诊和治疗前,都曾经被不同程度地误诊误治过,70%-88.57%的病例曾经被当做痔疮治疗。
造成便血的原因有多种
其实,造成消化道出血的原因很复杂,除了痔疮、肛裂和肠癌,还有很多种疾病也会出现不同颜色、不同性质的便血;
比如溃结、克罗恩病、胃癌、肠套叠、大的肠息肉、小肠出血、细菌感染、寄生虫感染以及某些口服药物,也会引起便血等也能引起便血。
便血的量、颜色、伴随症状也不相同。
因此一旦出现便血,千万不要想当然地当成痔疮。
发现便血怎么办?
发现便血,我不想教大家怎么去鉴别什么是痔疮,什么样的是癌;专业的事情应该交给专业的人;
建议先去看肛肠科,医生通过肛门指诊或直肠镜,就能确认是否是痔疮出血;
如果不能确诊,那就找消化内科做一次肠镜,结直肠镜检是发现大部分结直肠疾病的金标准,任何蛛丝马迹都不能逃过它的眼睛。
因此,一旦感觉排便异常,要找医生看看,不要自以为是地下判断,40岁以上最好无症状体检时做个胃肠镜。
出现这五个症状,要小心肠癌!
结直肠癌早期虽然没有明显症状,但仍会隐约释放一些信号,提醒你癌症的存在。
如果出现了如下症状,千万不要简单地认为是痔疮,需要立即重视起来!
症状一:排便习惯发生改变
如果原来规律的排便习惯发生了改变,经常排便次数增多或者便秘,甚至有时便秘和腹泻交替出现,就一定要警惕肠癌了。
这多是由于肿瘤堵塞肠道,肠道变得狭窄,粪便不易通过,便秘就发生了。此时,还可能伴随着肛门下坠和肛门不适感。
症状二:出现血便
便血是肠癌早期最明显的症状,便血量一般不多,主要呈暗红色。可与大便同时出现或在便后出现,同时伴有黏液。
痔疮和肠癌导致便血最大的区别就是:
痔疮导致的便血呈喷射状或滴状鲜血,而肠癌引发的便血则为暗红色,还伴有黏液,一定要学会区分。
症状三:疼痛、腹胀、消化不良
肠癌所引起的消化系统症状一般表现为腹胀、消化不良等,疼痛的部位多在中下腹部,程度有轻有重,主要是肠梗阻造成的。而腹痛或者是腹胀前期表现为间歇性疼痛,后期逐渐转变为持续腹痛和腹胀。
症状四:便便变形
肠癌还会引起大便变形,可呈细杆形、扁带形或茶褐色的大便。如果平时的便便很粗,突然间变成了铅笔一般细,也有可能是结直肠癌出现了。肿瘤变大,就会影响便便排出,所以会变细。
因此,上完厕所后要自己时常看一眼,对及时发现病情很重要。
症状五:出现里急后重
肠癌会引起排便次数增多,还会出现排便不尽和里急后重的感觉,所谓“里急后重”,就是指自己肠道不舒服,还想要再去厕所,却拉不出来东西、下身坠胀的感觉。
写在最后
需要说明的是:一旦出现以上信号,往往病情已经不轻了。因为大肠癌早期几乎没有任何症状。它大多起源于不起眼的小息肉,而这个过程非常漫长,达5-15年之久,静静地长大后,才会突然发难。
我们可以赶在它癌变之前、或者刚刚癌变,就要发现他、切掉它、复查它,就能杜绝癌症上身。
很简单,就是40岁前做一次肠镜。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












认真学习~~~
100
#期刊论坛##学习#
92
不错的文章
105
#痔疮#
103