乏力、口干、间断肢体麻木伴双肾多发结石1例报道
2013-07-27 南京军区南京总医院全军肾脏病研究所 程震 章海涛 刘志红 中国医学论坛报
既往研究显示,中国人干燥综合征的发病率极低。1992年,张乃铮教授首次对我国人群进行普查,在北京郊区2060名成年人中,干燥综合征患病率分别为0.77%(哥本哈根标准)和0.29%(圣迭戈标准),高于同期类风湿关节炎的人群发病率(约0.36%)。因此,干燥综合征是我国最常见的弥漫性结缔组织病之一。国内有研究表明,我国肾小管酸中毒最常见的原因之一亦为干燥综合征。 然而,由于该病起
既往研究显示,中国人干燥综合征的发病率极低。1992年,张乃铮教授首次对我国人群进行普查,在北京郊区2060名成年人中,干燥综合征患病率分别为0.77%(哥本哈根标准)和0.29%(圣迭戈标准),高于同期类风湿关节炎的人群发病率(约0.36%)。因此,干燥综合征是我国最常见的弥漫性结缔组织病之一。国内有研究表明,我国肾小管酸中毒最常见的原因之一亦为干燥综合征。
然而,由于该病起病隐匿,口干、眼干亦为非特异性主诉,易被患者和医师忽视,故常导致漏诊或诊断延误。在北京协和医院确诊的126例原发性干燥综合征患者中,起病至确诊的平均间隔时间为9.8年,最长可达20年。因此,临床医师须重视此病的诊治,对于疑似患者应进一步行病理或唾液腺分泌功能检查以辅助诊断。
病历摘要
现病史
患者女性,38岁,因“乏力、口干20余年,间断右侧肢体麻木14年,双肾多发结石12年”于2010年11月30日再次入院。
1987年,患者出现脱发、口干、四肢乏力,逐渐发展为四肢软瘫,肢体痛温觉正常,病理反射阴性。外院检查提示低钾[血钾(1.5~1.8) mmol/L]、高氯;血气分析提示酸中毒,尿pH值不详。当时诊断为“肾小管酸中毒”,给予枸橼酸钾口服后,患者症状缓解。之后,患者出现乏力间断发作,予对症治疗后有所好转。
1996年4月,患者无诱因出现双手拇指、食指麻木伴肌力下降,右上肢强直性痉挛,伴眼睛干涩。颈椎磁共振(MRI)显示,颈椎第4、5、6段脊髓弥漫性水肿。当时诊断为“多发性硬化(脊髓脱髓鞘)”,连续7天给予地塞米松10 mg/d,随后给予泼尼松(20~10) mg/d,患者症状有所缓解、肌力恢复、病理反射消失。
1997年,患者B超提示双肾多发性结石;同年4月,患者出现左眼水平以上视野缺失,合并右侧肢体麻木伴痛温觉丧失,给予甲泼尼龙2.0 g及地塞米松球后注射等治疗后好转。之后,患者右侧肢体麻木每年发作2~3次,均予以甲泼尼龙冲击等治疗后好转。
2001年,患者因双肾结石增多、口干症状加重,合并出现眼干、全身无汗,首次入住我院。实验室检查示,抗核抗体(ANA)阳性(1:64)、抗SSA及抗SSB抗体均为阴性;眼科检查提示眼干;唇黏膜活检示中等量淋巴细胞浸润;且无雷诺征、口腔溃疡、皮疹、肌痛、关节疼痛及不规则发热。因此,诊断为“干燥综合征”,给予雷公藤多甙、小剂量泼尼松、枸橼酸钾钠合剂维持治疗,半年后逐渐停用激素。
2008年,患者因右侧腰部阵发性绞痛行B超检查提示,右侧输尿管结石。采用震波碎石后排出多个小结石,最大的直径约3 mm,成分分析提示为磷酸钙结石。
2010年10月21日,患者于劳累后出现颈部疼痛、右手指麻木,且右手麻木逐渐向上臂蔓延,无肌力异常。外院行MRI显示颈髓局部水肿,静脉点滴甲泼尼龙(总量为800 mg)后症状略好转,再次入院。
体格检查
体温36.8℃,血压120/86 mmHg,呼吸16 次/分,心率80 次/分,体质指数(BMI)21.8 kg/m2。
眼科检查示,双侧泪膜破裂时间为0秒、滤纸试验示双侧均<1 mm,眼底无异常;结膜、角膜均充血。耳、鼻检查未见异常;口腔检查示龋齿5个,舌面干燥。心肺未见异常;平卧时左侧平脐、右侧脐下1指处可扪及左、右肾下缘;双侧腰区无叩击痛;双下肢无浮肿。
实验室检查
尿液检查 尿酸化试验示pH值为7.4;24小时尿钙为146.6 mg/24h,24小时尿酸为551 mg/24h;膀胱穿刺尿细菌培养提示存在大肠埃希菌。
血常规 血红蛋白(Hb)14.3 g/L,白细胞(WBC)计数3300个/mm3,中性粒细胞为55%,血小板计数(Plt)为19.8万个/mm3。
血生化检查 白蛋白41.4 g/L,球蛋白28.8 g/L,尿素氮(BUN)10 mg/dl,血肌酐(Scr)0.59 mg/dl,血尿酸(UA)251 μmol/L,丙氨酸氨基转移酶(ALT)为13 U/L,天冬氨酸氨基转移酶(AST)为23 U/L;电解质、空腹血糖及血脂均正常。
血气分析 在补碱治疗前,pH值7.312,碱剩余(BE)-10.1,氧分压(PO2)97 mmHg、二氧化碳分压(PCO2)34 mmHg。
免疫学检查 在抗可提取性抗原(抗ENA)抗体谱中,抗SSA抗体(++),其余抗体均为阴性;免疫球蛋白IgG 17.2 g/L,IgA 1.74 g/L,IgM 0.847 g/L;补体水平均正常。
影像学检查
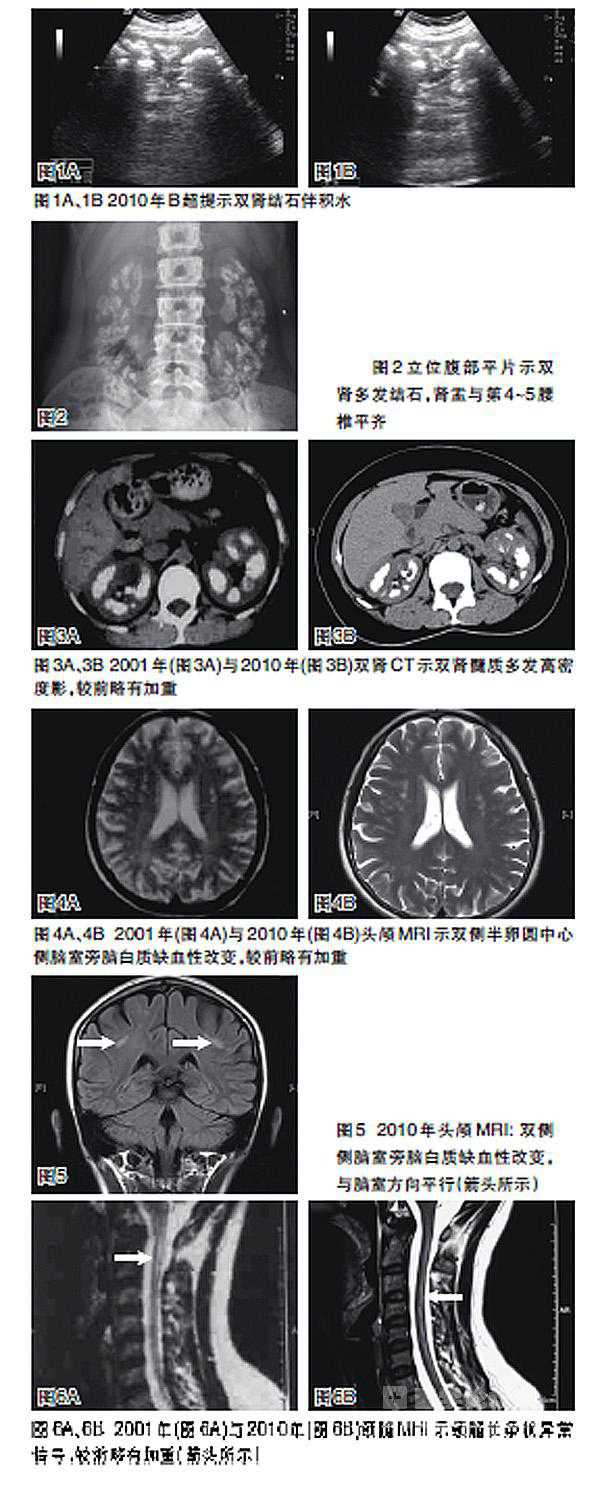
超声检查 2010年患者住院期间,B超显示双肾体积增大,左肾/右肾(122×40×61)/(117×35×58) mm,双肾锥体回声增强,沿集合系统规则排列;右肾中上极见一大小约(18×18) mm的类圆形无回声区,界清;双肾见多个强回声光团,左肾较大的约25 mm,右肾较大的约24 mm,伴后声影(图1A、1B)。肝、胆、脾、胰、心脏、甲状腺及甲状旁腺超声均未见异常。
X线检查 胸部正常;立位腹部平片示双肾多发结石,肾盂与第4~5腰椎平齐(图2),骨盆双髋关节未见异常。
腹部CT 双侧肾脏髓质高密度影,符合肾小管酸中毒所致的髓质钙盐沉着表现,较之2001年时并无加重(图3A、3B)。
头颅及颈椎MRI 双侧半卵圆中心侧脑室旁脑白质、双侧颞叶缺血性改变(图4A、4B及5),颈髓脱髓鞘样病变,第3~4、4~5、5~6段颈椎轻度椎间盘突出(图6A、6B)。
诊断分析
干燥综合征
患者存在严重的口干、眼干;抗核抗体(ANA)为阳性;2001年时,抗SSA及SSB抗体均为阴性,在随访过程中抗SSA抗体转为阳性并持续至今;高球蛋白血症;唇黏膜活检提示中等量淋巴细胞浸润。因此,确诊为“干燥综合征”。
肾脏病
患者存在低钾高氯性酸中毒,尿酸化障碍伴肾小管指标升高[尿视黄醇结合蛋白(尿RBP)、溶菌酶等],故“肾小管酸中毒”的诊断明确。
低钾性酸中毒主要有远端肾小管酸中毒、近端肾小管酸中毒、混合型肾小管酸中毒三类。近端肾小管酸中毒时尿液通常为酸性;而远端肾小管酸中毒时尿液呈碱性,可根据尿液pH值初步区分两者。此外,远端肾小管酸中毒常合并肾结石,而近端肾小管酸中毒不发生肾结石。
患者血气分析提示pH 值7.312,其尿液呈碱性(pH=7.4);腹部平片和B超提示双肾多发结石;其尿酸化功能检查提示近端重吸收HCO3-正常和远端分泌NH4+障碍,上述3点均符合远端肾小管酸中毒的表现。同时,排除了遗传、代谢、中毒等因素导致肾小管酸中毒的可能。患者于2001年被确诊为干燥综合征,而此病是中国人远端肾小管酸中毒最重要的病因之一。因此,考虑患者的肾小管酸中毒继发于干燥综合征。
神经系统病变
患者神经系统症状突出,激素治疗有效。有文献报告,干燥综合征可合并中枢神经系统损害,故首先考虑干燥综合征的中枢神经系统损害(CNS-SS)。
CNS-SS可呈多种表现,病变累及脑、脊髓和视神经等不同部位,并导致相应症状;病变趋于反复发生、多灶性和慢性进展性;两次发作间期病情可以长期稳定。
这些特点使部分CNS-SS患者临床表现类似多发性硬化,然而,两者的影像学表现仍有一定的区别:多发性硬化的病理基础是血管周围炎细胞浸润导致的白质脱髓鞘和胶质增生,由于脑室旁小静脉走行方向垂直于脑室壁,故病灶垂直于脑室长轴,此“垂直脱髓鞘征”可视为多发性硬化的特征性磁共振(MRI)表现 ;本例患者头颅MRI示颅内病变平行于脑室长轴,不符合典型多发性硬化。
最终诊断
患者存在干燥综合征、远端肾小管酸中毒、双肾多发磷酸钙结石、双肾下垂伴积水、尿路感染(大肠埃希菌)及干燥综合征的中枢神经系统损害。
治疗及病情演变
自2001年起,患者长期口服枸橼酸钾钠,血钾恢复正常,酸中毒纠正,自觉尿液中排出沙粒样物质较前明显减少。间断服用碳酸氢钠、选用敏感抗生素以防治尿路感染,但尿白细胞(WBC)仍间断阳性。针对神经病变,先后给予激素联合雷公藤多甙和来氟米特免疫抑制治疗,患者病情稳定。2010年10月,患者劳累后再次出现颈椎疼痛、右手指麻木,给予甲泼尼龙治疗后症状好转。
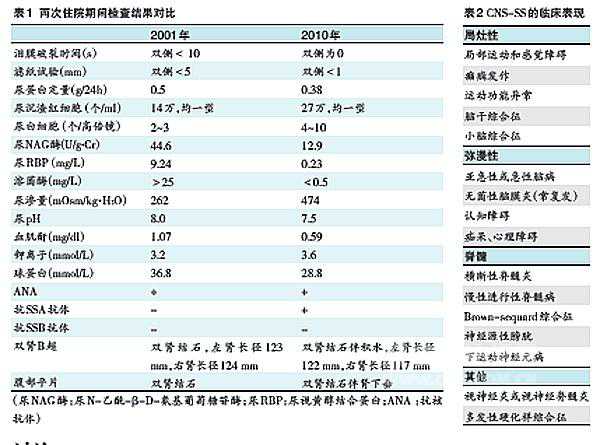
本次入院后全面复查各项指标(表1)。回顾相关文献,考虑到枸橼酸钾防治结石效果优于枸橼酸钾钠,而碳酸氢钠加重钠负荷、增加尿钙排泄,遂停用枸橼酸钾钠和碳酸氢钠,改为枸橼酸钾。建议患者使用腹带,避免长时间站立或久坐。
经治疗后,患者腰部不适较前改善。继续使用激素30 mg/d以治疗神经病变,因患者外周血WBC持续低下未选用环磷酰胺,给予来氟米特。目前,患者右手仅遗留轻微麻木,肌力、感觉均无异常。
讨论
干燥综合征的预后
干燥综合征总体预后尚可,但合并肺纤维化、恶性淋巴瘤者预后较差。
一项研究显示,在172例原发性干燥综合征患者中,共死亡9例,其中5例死于感染,最常见的死亡原因为肺间质纤维化伴感染(3例,33.3%),无1例死于肾功能衰竭和中枢神经系统病变;研究提示男性、肺间质纤维化、雷诺现象及肺动脉高压等为死亡的高危因素。
一项观察干燥综合征患者肾损害的研究显示,在24例患者中,16例随访时间超过1年(随访12~192个月),14例肾功能改善或稳定,2例肾功能有所进展,无患者进展至终末期肾脏病。另一项观察干燥综合征患者肾损害的研究显示,平均随访37.5个月,56例干燥综合征肾损害患者均未出现终末期肾脏病或死亡,仅1例出现血肌酐水平倍增。
CNS-SS的发病机制、临床表现和治疗
目前,CNS-SS的发病机制尚未完全明确,一般认为有以下几种可能:① 血管炎性损伤,主要见于多发性脑梗死、皮层下白质或脑室周围白质缺血性改变;② 中枢神经系统脱髓鞘,主要表现为多发性硬化、视神经脊髓炎;③ 血管源性水肿,常表现为可逆性后部脑白质病变。另有研究显示,抗SSA抗体可能与中枢神经系统病变发病及病情严重程度有关。在CNS-SS患者中,与抗SSA抗体阴性者相比,阳性者的中枢神经系统病变更严重和广泛。
{nextpage}既往研究认为,干燥综合征累及中枢神经系统少见。近10年来,人们对CNS-SS进行了深入研究,结果显示,30%以上的干燥综合征患者伴中枢神经系统损害,多表现为弥散性、多部位损害。
累及脑、脊髓和视神经等不同部位可出现相应症状(表2):① 累及脊髓,多表现为急性横断性脊髓炎、慢性进行性脊髓病和神经源性膀胱等;② 累及视神经时即为视神经炎,常在脊髓病的基础上出现,被称为视神经脊髓炎,以视力下降和肢体瘫痪为主要临床症状。
在病程早期,CNS-SS可自然缓解。随着病情发展,病变趋于反复发生、多灶性和慢性进展性,两次发作间期病情可以长期稳定。这一特点使其临床表现与多发性硬化类似。国内有研究显示,在15例CNS-SS患者中,3例表现为多发性硬化。也有研究者对于12例诊断为多发性硬化的患者进一步行干燥综合征评估,发现50%的患者为干燥综合征。多发性硬化和部分CNS-SS患者的临床表现、实验室检查以及MRI特征类似,且两类患者用激素均可缓解症状,如未进行干燥综合征相关检查,极有可能将其误诊为多发性硬化。
治疗CNS-SS很大程度上是经验性治疗。有研究表明,激素联合免疫抑制剂可使大部分患者的病情稳定和缓解。
有学者建议针对不同的临床特征决定不同的治疗方案:对于稳定自限性患者,可不予治疗,继续观察;反之,当病情活动和进展时,可给予激素治疗;对于激素不敏感的患者可加用免疫抑制剂,最常用免疫抑制剂是环磷酰胺。
有研究显示,73例CNS-SS患者使用泼尼松治疗后,其中29例(45%)病情长期稳定或缓解,13例(18%)完全无效;20例CNS-SS患者使用环磷酰胺治疗6~12个月后,92%合并脊髓病变者及全部合并多发性单神经炎者病情稳定或部分缓解。对于难治性和复发性CNS-SS者,给予大剂量丙种球蛋白和血浆置换治疗有效,其神经系统症状可迅速缓解。
远端肾小管酸中毒所致结石的治疗
普通人群的肾结石多为草酸钙结石,而远端肾小管酸中毒所致肾结石常为磷酸钙结石,因为此类患者尿液呈碱性,易促进磷酸钙结石形成。
目前,除肾结石引起梗阻、感染、严重出血或持续疼痛外,一般不需要行手术清除或碎石。建议患者每日饮水2000 ml以上,昼夜摄入量均匀。每日的钠摄入量<2300 mg,每日蛋白质摄入量为0.8~1.0 g/kg。已有随机临床试验证实上述措施可减少结石复发。
碳酸氢钠可纠正患者酸中毒,同时也加重了其钠负荷,导致尿钙排泄增加,不宜使用。建议患者长期口服枸橼酸钾。
枸橼酸钾可有效纠正酸中毒,减少骨骼中磷酸钙的释放、从而降低了尿钙、磷的排泄。此外,枸橼酸也是结石的天然抑制剂,可抑制钙盐结晶,有助于预防肾结石。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








#间断#
72
#乏力#
85