【协和医学杂志】双下肢继发性淋巴水肿合并左胫前黏液性水肿一例
2023-09-18 协和医学杂志 协和医学杂志 发表于加利福尼亚
继发性淋巴水肿致病原因复杂,胫前黏液性水肿较为罕见,易误诊误治。因此,对于肢体肿胀的患者,应充分了解病史,通过病理诊断分析可能病因,如有分歧,可参考多家医院会诊意见尽早明确诊断,以指导临床治疗。
病例资料
患者女性,42岁,2021年3月因“子宫内膜癌术后2年余、双下肢肿胀1年余”就诊于首都医科大学附属北京世纪坛医院淋巴外科。
2018年11月,患者因“子宫内膜样腺癌”于外院行达芬奇机器人辅助腹腔镜下广泛子宫+双侧附件+盆腔淋巴结+腹主动脉旁淋巴结切除术。术后病理结果示子宫体高分化子宫内膜样腺癌伴局灶鳞化。术前术后均未行放化疗治疗。术后1年逐渐出现双下肢肿胀。
2020年5月,患者出现左下肢丹毒后,左小腿前内外侧皮下逐渐出现蚕豆大小肿块且数量超过10个。患者自起病以来,精神、饮食、睡眠、大小便尚可,体质量未见明显减轻。
既往史
10余年前因甲状腺功能亢进症行131I治疗,治疗后出现甲状腺功能减退及结节性甲状腺肿,长期服用优甲乐50 μg/d。
2021年9月11日复查甲状腺功能:促甲状腺激素6.45 mIU/L(参考范围:0.27~4.20 mIU/L),总三碘甲状腺原氨酸1.05 nmol/L(参考范围:1.2~3.1 nmol/L),遂调整优甲乐服用剂量为62.5 μg/d;
2019年9月因右半结肠腺癌于外院行腹腔镜下右半结肠切除术+肠粘连松解术+右侧输尿管松解术。术后病理结果示右半结肠高分化腺癌,部分黏液腺癌,肿块大小为5 cm×3.5 cm×4 cm,癌组织侵犯浆膜层脂肪组织,吻合口近端、远端未见癌残留。
体格检查
双下肢肿胀,尤以左下肢明显,呈非凹陷性;皮色、皮温正常,皮肤增厚,质地韧,弹性差,张力高;双腹股沟未触及肿大淋巴结。左小腿前内外侧皮下可触及肿块10余个,直径约2.5 cm,质地硬,活动度欠佳,边界清晰,无明显压痛(图1A)。

图1A 患者治疗前左小腿前内外侧皮肤外观
辅助检查
下肢MRI示双下肢软组织异常信号,符合淋巴水肿。左小腿皮缘区多发结节样异常信号,考虑良性可能。下肢MRI增强示左小腿皮肤区异常对比增强(图2)。核素淋巴显像示左下肢及右小腿继发性淋巴水肿(图 3)。
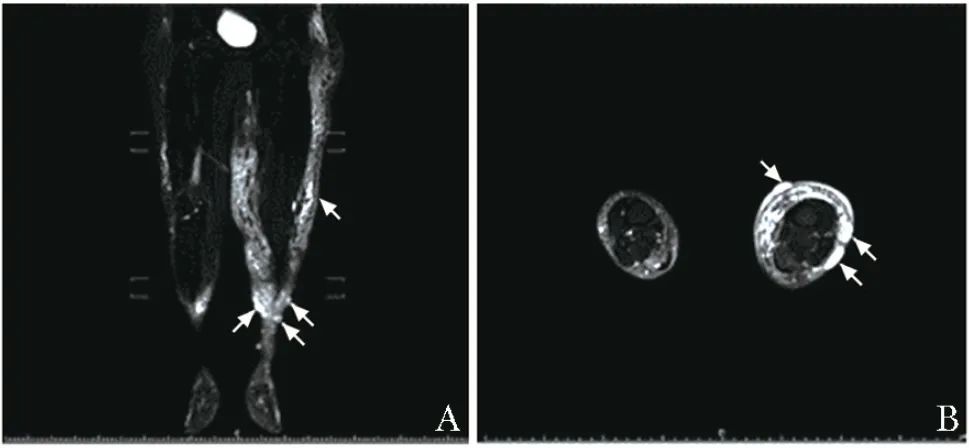
图2 患者MRI检查结果示双下肢淋巴水肿表现,左小腿多发结节样异常信号
A.冠状面;B.横断面
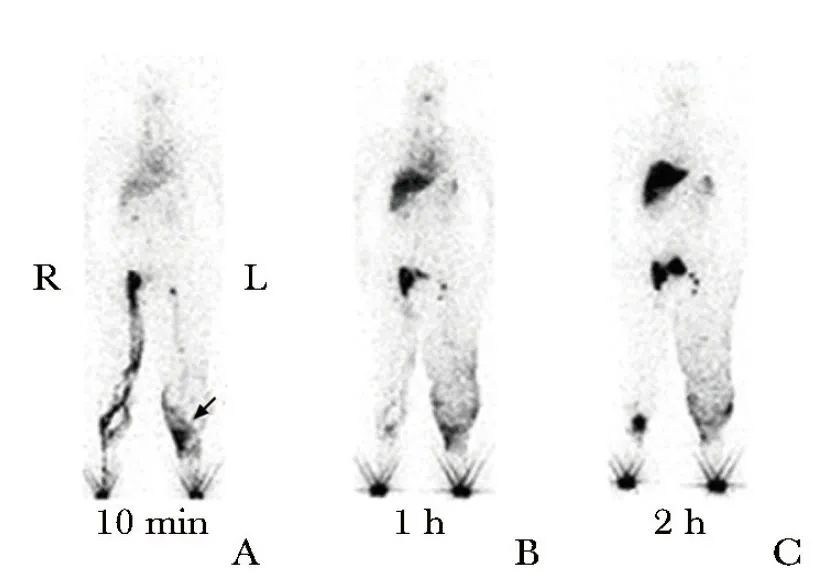
图3 患者核素淋巴显像示左下肢及右小腿继发性淋巴水肿
A.双足皮下注射显像剂10 min后影像,显像剂于左下肢皮下弥漫性分布(箭头);B.注射显像剂1 h后影像;C.注射显像剂2 h后影像
病理诊断
2021年3月19日,患者行左小腿皮肤肿块梭形切除术,术后病理示:
(1) 巨检:皮肤及皮下组织一块,大小为3.5 cm×1.5 cm×0.9 cm,皮肤面积为(3.6×1.1)cm2,切面可见大小为1.5 cm×1 cm×0.7 cm结节,灰粉、实性、界不清;
(2) 镜检:皮肤鳞状上皮过度角化,真皮黏液变性,散在星芒状细胞,细胞无异型;结合临床和免疫组化结果诊断为纤维黏液性肿瘤(中间型),倾向浅表CD34阳性纤维母细胞性肿瘤伴黏液变性。免疫组化结果示P53(5%+)、Ki-67(指数5%)、SOX10(-)、S-100(-)、SMA(-)、D2-40(-)、CD34(+)、CD31(血管+)(图4A~4G)。
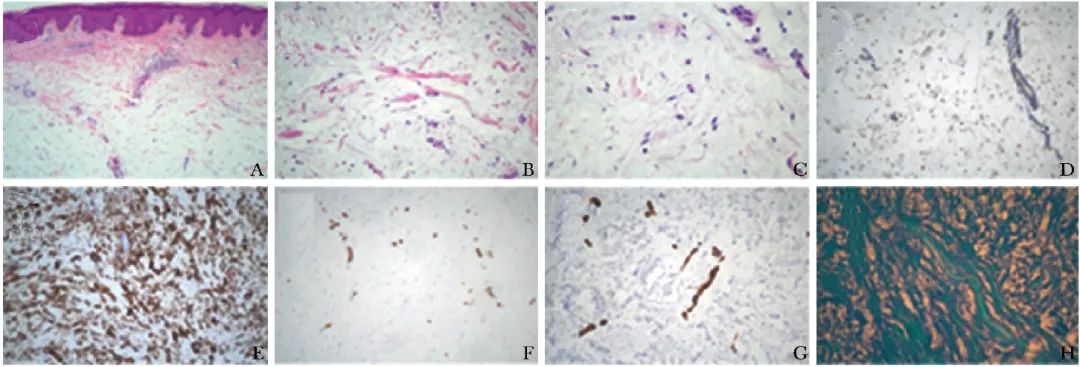
图4 免疫组化结果示皮肤鳞状上皮过度角化,真皮黏液变性,散在星芒状细胞,细胞无异型
A.HE染色(×100);B.HE染色(×200);C.HE染色(×400);D.Ki-67(指数5%)染色(×200);E.CD34(+)染色(×200);F.CD31染色(血管+);G.SMA染色(-);H.阿辛蓝染色(蓝染物质沉积)
诊治及随访
患者既往有妇科肿瘤手术史及盆腹腔淋巴结清扫手术史,术后1年出现双下肢肿胀,初为可凹陷性水肿,活动后加重,休息后可缓解,结合查体及下肢MRI,核素淋巴显像及下肢血管超声,排除肿瘤复发、结核病、丝虫病、心脏疾病、肝脏疾病、肾脏疾病、免疫系统疾病、静脉回流障碍及原发性淋巴水肿等疾病,诊断为双下肢继发性淋巴水肿。
因左小腿皮肤肿物病变罕见,诊断过程中产生分歧,该病理结果经国内多家经验丰富医院会诊:
2021年4月12日
经湖南省肿瘤医院病理科会诊:左小腿皮肤肿物免疫组化结果符合富含黏液的病变,结合外院免疫组化结果考虑诊断为浅表性血管黏液瘤及浅表性肢端纤维黏液瘤,需密切观察;
2021年4月27日
经中国医学科学院肿瘤医院病理科会诊:左小腿肿物富含黏液,肿瘤呈浸润性生长,符合CD34阳性伴大量黏液病变的纤维母细胞肿瘤;
2021年5月21日
患者就诊于北京协和医院皮肤科,行阿辛蓝染色,结果示蓝染物质沉积(图4H),疑诊为胫前黏液性水肿,建议外用卤米松乳膏涂抹患肢并用保鲜膜包裹,2次/d;
2021年8月17日
经北京积水潭医院病理科会诊:左小腿肿瘤细胞呈星形或短梭形,分布稀疏,异型性不明显,间质富含黏液及不规则血管,肿瘤呈侵袭性生长,结合免疫组化结果考虑诊断为浅表性血管黏液瘤;
2021年8月19日
经北京大学医学部病理学系/北京大学第三医院病理科会诊:左小腿肿物真皮中下层间质稀松水肿,伴黏液变性,小血管及纤维母细胞轻度增生,病变无包膜与周围组织过渡,并包围皮肤附属器结构,患者下肢病变皮肤呈明显弥漫性橘皮样变,并有多个高于皮面结节,激素涂抹后结节消退,提示淋巴瘀滞继发改变可能性大,不除外黏液性水肿。
鉴于以上结果,最终于2021年9月2日诊断为双下肢继发性淋巴水肿,左胫前黏液性水肿,甲状腺功能减退。
治 疗
长期服用优甲乐62.5 μg/d,并定期复查甲状腺功能。患者自2021年6月11日外用卤米松软膏涂抹患肢并用保鲜膜包裹,2次/d,后逐渐改为1次/d。
2021年6月15日随访见肿块逐渐缩小,局部皮肤色红(图1B)。2021年9月2日随访见肿块消失,局部皮肤色暗红(图1C~1D)。2022年4月9日随访皮肤平整,局部留有少量淡褐色沉着斑(图1E~1F),全身亦未见恶性肿瘤征象。
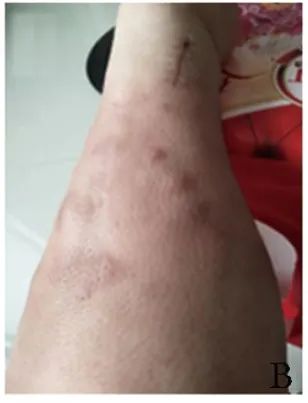
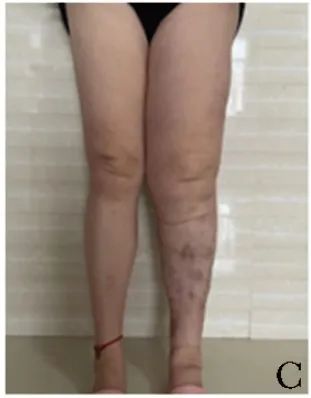
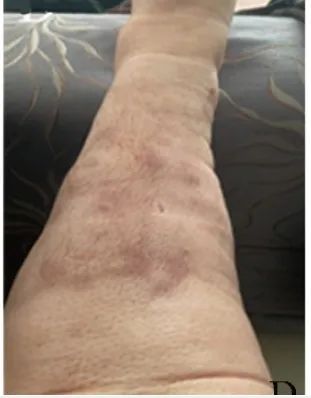
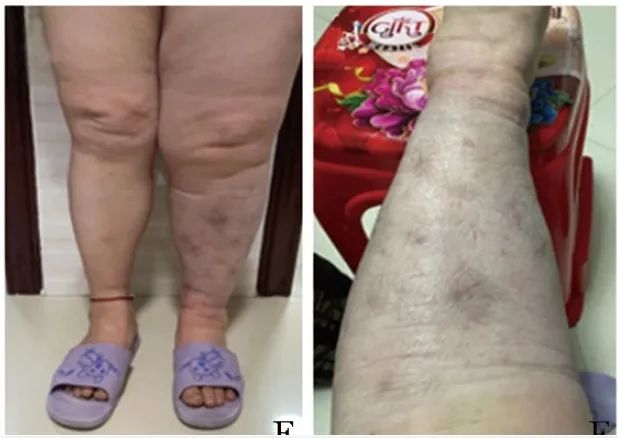
图1BCDEF 患者治疗后腿部皮肤外观:B.卤米松乳膏涂抹患肢,保鲜膜包裹治疗4 d后肿块缩小,局部皮肤呈红色;C、D.治疗近3个月肿块消失,局部皮肤呈暗红色;E、F.治疗近10个月,皮肤平整,局部留有少量淡褐色色素沉着斑
2 讨论
继发性淋巴水肿是由多种原因致使淋巴液回流受阻所引起的肢体浅层软组织内体液积聚,继发纤维结缔组织增生、脂肪硬化、筋膜增厚及整个患肢变粗的病理状态[1]。
本例患者因双下肢肿胀就诊,通过完善淋巴系统全面检查确诊为双下肢继发性淋巴水肿,但对于左小腿肿物的诊断产生分歧,左小腿肿物究竟是恶性肿瘤或交界性肿瘤无法明确。该患者经多项辅助检查及随访观察未见恶性肿瘤征象,而对于交界性肿瘤,首先考虑浅表性CD34阳性纤维母细胞肿瘤,该肿瘤为罕见的低级别间叶性肿瘤,常发生于成年人,无明显性别差异,通常累及下肢的浅表软组织[2]。
其形态学特征包括[3-4]:
1 以梭形细胞为主,呈束状或片状排列,部分上皮样,胞质丰富嗜酸性颗粒状,部分胞质为黄瘤样或泡沫样改变;
2 显著核大深染的多形性细胞,部分为分叶状或奇异形核,可见单个明显核仁及核内假包涵体;
3 核异型性明显,核分裂象罕见,无病理性核分裂象和肿瘤性坏死;
4 肿瘤周边可见裂隙状薄壁血管,以及散在的慢性炎性细胞和泡沫细胞浸润,免疫组化结果示CD34弥漫强阳性。
而本例患者左小腿肿物真皮中下层间质稀松水肿,伴黏液变性,小血管及纤维母细胞轻度增生,病变无包膜与周围组织过渡,并包围皮肤附属器结构。同时行局部激素治疗效果明显,有异于肿瘤的生物学表现。
追问家族史,患者父母及同辈亲属无肿瘤病史,患者无子女,其妹妹30余岁曾行结肠癌手术(具体不详),建议本例患者及其妹妹行基因检测,排除林奇综合征。
参考国内多家经验丰富医院会诊意见,结合病史以及激素治疗效果,本例患者最终诊断为左胫前黏液性水肿。目前针对胫前黏液性水肿的治疗,可在病变部位皮下局部注射糖皮质激素或局部外用糖皮质激素软膏,可有效缓解皮损,副作用小[5-9]。本例患者外用卤米松软膏10月余,结节全部变平,局部留有淡褐色色素沉着斑。
综上,继发性淋巴水肿致病原因复杂,胫前黏液性水肿较为罕见,易误诊误治。因此,对于肢体肿胀的患者,应充分了解病史,通过病理诊断分析可能病因,如有分歧,可参考多家医院会诊意见尽早明确诊断,以指导临床治疗。
参考文献
[1]郝昆,信建峰,孙宇光,等.以下肢淋巴水肿为首发表现的恶性肿瘤的临床分析[J].中华医学杂志, 2022, 102: 584-587.
[2]Ding L, Xu WJ, Tao XY, et al. Clinicopathological features of superficial CD34-positive fibroblastic tumor[J]. World J Clin Cases, 2021,9:2739-2750.
[3]万良斌,冯俊明,曾英,等. 浅表性CD34阳性的纤维母细胞肿瘤1例报道并文献复习[J]. 诊断病理学杂志,2020,27: 322-326.
[4]庞俊伟,闫攀攀,马春花,等. 浅表性CD34阳性纤维母细胞肿瘤1例并文献复习 [J]. 临床与实验病理学杂志, 2018,34: 909-911.
[5]SendhilKumaran M, Dutta P, Sakia U, et al. Long-term follow-up and epidemiological trends in patients with pretibial myxedema: an 11-year study from a tertiary care center in northern India[J]. Int J Dermatol,2015,54:e280-e286.
[6]Kim WB, Mistry N, Alavi A, et al. Pretibial Myxedema: Case Presentation and Review of Treatment Options[J]. Int J Low Extrem Wounds,2014,13:152-154.
[7]邓武权,吴绮楠,姜友昭,等. 局部免疫调节治疗甲状腺相关性胫前粘液水肿的临床观察[J].第三军医大学学报, 2011,33: 2433-2434.
[8]齐书静.胫前粘液性水肿的临床诊治[J]. 双足与保健,2018,27:96-98.
[9]谭芳,余叶蓉.胫前粘液性水肿的临床诊治[J]. 实用医院临床杂志, 2014,11: 26-28.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言