JBJS:30岁以下现代陶瓷对聚乙烯全髋置换中期疗效良好
2013-08-08 第五十七回 dxy
全髋关节置换(THA)术后会因聚乙烯衬垫磨损导致假体无菌性松动和骨溶解并带来失败,对这一问题的担心限制了THA在年轻患者中的应用。 但过去10年中材料设计制造的进步已经大大提高了假体的磨损特性,不少研究已经提示新型高交链聚乙烯衬垫的磨损量明显低于传统的普通聚乙烯衬垫。但多数研究的术后随访期限均小于10年,且缺乏支持高交链聚乙烯衬垫用于30岁以下病例的临床和影像学证据。 假体界面配对
全髋关节置换(THA)术后会因聚乙烯衬垫磨损导致假体无菌性松动和骨溶解并带来失败,对这一问题的担心限制了THA在年轻患者中的应用。
但过去10年中材料设计制造的进步已经大大提高了假体的磨损特性,不少研究已经提示新型高交链聚乙烯衬垫的磨损量明显低于传统的普通聚乙烯衬垫。但多数研究的术后随访期限均小于10年,且缺乏支持高交链聚乙烯衬垫用于30岁以下病例的临床和影像学证据。
假体界面配对中的另一个方面是股骨头假体的选择,陶瓷假体头具有良好的表面润滑性、更平滑的表面抛光、更好的耐刮擦性、以及本身为生物惰性材料等优点。有研究者推测相对于当前较常用的金属对聚乙烯界面组合而言,陶瓷对高交链聚乙烯的界面组合可能是一种良好的替代品。
韩国学者Kim YH等对一组30岁以下接受当代氧化铝陶瓷股骨头与高交链聚乙烯衬垫配对THA的患者进行了术后10年以上的随访研究,结果发现术后平均10.8年时该组病例髋关节功能良好,无骨溶解发生。研究结果发表于最近一期JBJS上。
该研究共纳入2000年5月至2002年4月之间于作者医院就诊并接受生物型陶瓷对高交链聚乙烯THA手术的67例连续病例。所有手术均由本文第一作者Kim YH完成。术后2年之内有7例患者因移居国外而失访,结果总共55名患者60髋符合研究标准而进行了相关分析。
该组病例男性34例,女性16例。手术时平均年龄28.3 岁,平均体重68.1 kg。术前诊断包括14例发育性髋关节发育不良,13例儿童期化脓性髋关节炎后遗症,10例儿童期髋关节结核后遗症,9例多发性骨骺发育不良,3例Legg-Calv´e-Perthes病,1例股骨头骨骺滑脱。术后平均随访10.8年。
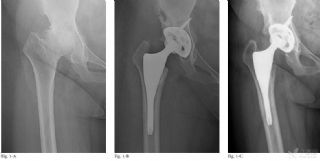
所有手术均经后外侧入路进行,所有髋臼假体均由非骨水泥型Duraloc 100或1200系列的髋臼杯(DePuy)及高交链聚乙烯内衬(内径为28mm)组成。52髋的臼杯仅为压配固定,其余8髋则以1-2枚螺钉加强固定。所有股骨侧假体均为非骨水泥型术后即刻稳定的股骨柄(IPS; DePuy)与28mm氧化铝组配式股骨头(BIOLOX-forte; CeramTec, Plochingen, Germany)的组合。所有病例的术后处理方案相同。
分别于术后3月、1年、此后每年进行临床随访。记录术前及术后每次随访时的HHS及WOMAC评分值;以VAS量表(0-10分,0分表示完全无痛,10分表示严重疼痛)评估患者的主观疼痛;以洛杉矶加尼福利亚大学(University of California, Los Angeles [UCLA])活动度评分评估THA术后患者活动度水平。
临床随访的同时进行影像学评估。摄片时保证患者体位一致。通过术前X片按Dorr标准进行股骨形态分型。于术后片上评估股骨髓腔填充程度,冠状面和矢状面上分别达80%和70%以上者为满意。而任一平面上填充程度小于上述标准则认为股骨柄型号偏小。
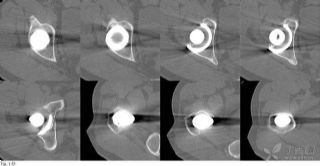
同时评估髋臼杯和股骨柄是否松动。分别于标准正、侧位X片上测定臼杯的外展角和前倾角。由3位研究者分别以AutoCAD 2013(Autodesk, San Rafael, California)软件独立测定股骨头对聚乙烯内衬的侵袭程度,每一个测量均重复3次并测量观察者内在测量误差。以术后3个月随访时所摄X片上所得到的股骨头侵袭量作为随访研究中的“0”(即基准)位。
分别按DeLee和Charnley以及Gruen的标准于术后前后位及侧位X片上确定髋臼侧和股骨侧是否有骨溶解灶及其位置。如有,则测量骨溶解灶的长、宽值并计算其面积。除了于X片上直接计算骨溶解灶面积外,还通过CT扫描以更精确地计算相应面积。
除了比较相关变量的术前术后差异之外,还分别以因任何原因进行翻修及因假体机械性失败(即出现临床和影像学松动的证据)而翻修为随访终点计算假体生存率的Kaplan-Meier曲线。此外,以回归分析了解假体周围骨溶解是否与年龄、性别、体重、诊断、术后随访期限、以及臼杯外展角和前倾角之间存在相关性。
研究结果如下:
1、平均HHS评分由术前38分(6-45分)提高至术后10.8年时的95分(85-100分);平均WOMAC评分则由61.8分(50-78分)提高至11分(8-13分);患者肢体功能明显改善,与术前相比,末次随访时穿鞋袜、剪脚趾甲、以及上下楼梯和公共交通工具的能力均明显提高;术后患者活动度水平也明显提高,UCLA活动度评分由术前3分(1-5分)提高至末次随访时的6.7分(5-8分)
2、末次随访时,无一例病例发生臼杯或股骨柄无菌性松动;所有股骨髓腔的Dorr分型均为A或B型,股骨柄填充度均为满意;臼杯的平均外展角和前倾角分别为42.9o(38o-46o)和23o (22o-28o);所有臼杯和股骨柄均产生骨长入固定;所有股骨距均观察到变圆滑的现象;无陶瓷股骨头碎裂发生;
3、无一例病例出现关节异响;高交链聚乙烯衬垫的平均总线性磨损量为0.337 ± 0.315 mm,平均年均线性磨损量为0.031 ± 0.004 mm/年(测量精度为0.001 mm);术后第一年中的股骨头侵袭程度明显较高,可能与磨合期的磨损量较大有关;本组有2髋的年均磨损率大于所谓的会导致骨溶解的临界值0.10 mm/年,而其它58髋均低于这一临界值。但磨损率大于临界值的2髋在末次随访时均未发现骨溶解征象;
4、单因素回归分析结果显示年龄、性别、体重、活动水平、臼杯外展角和前倾角均与聚乙烯衬垫磨损率无关;末次随访时影像学检查均未发现骨溶解灶;
5、术后5天时有1髋发生髋关节脱位,经手法复位并以支具固定于外展位3个月后治愈,以后未再发生脱位;本组无翻修或髋臼/股骨柄假体无菌性松动病例;Kaplan-Meier生存分析显示术后10.8年时臼杯和股骨柄假体的生存率均为100%。
上述研究结果显示,尽管本组病例均为活动度较大的年轻病例,但术后疗效满意,假体生存率高。
Kim YH等认为其原因包括:假体设计制造(股骨柄近端为外侧翼及前后方凸起的近端填充型设计,同时具有表面抛光的短小柄远端结构)和非骨水泥型假体的手术技术方面的进步、年轻患者松质骨强度较高、氧化铝股骨头与高交链聚乙烯的配对组合、本组韩国病例均体型较小体重较轻。
Kim YH等也认为,尽管他们的研究仍然具有一些局限性,如髋关节评分系统和聚乙烯磨损测量结果容易出现观察者间误差、本研究仅是针对一种手术技术的评估而无对照组可供比较、术后随访期限仍然不足以充分评估氧化铝陶瓷与高交链聚乙烯衬垫配对的理论优势。但初步的研究结果已显示现代非骨水泥型陶瓷对高交链聚乙烯配对的THA用于30岁以下的年轻患者时中期疗效满意。

Kim YH, Park JW, Patel C, Kim DY.Polyethylene Wear and Osteolysis After Cementless Total Hip Arthroplasty with Alumina-on-Highly Cross-Linked Polyethylene Bearings in Patients Younger Than Thirty Years of Age.J Bone Joint Surg Am. 2013 Jun 19;95(12):1088-93. doi: 10.2106/JBJS.L.01211.PMID:23783205
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








#置换#
90
#陶瓷#
75
#JBJS#
49