【期刊导读】高嘉宏教授团队:代谢综合征显著增加慢乙肝患者的肝硬化及其并发症风险
2024-08-20 雨露肝霖 雨露肝霖 发表于上海
并发和新发代谢功能障碍都会独立增加慢乙肝患者罹患肝硬化和肝硬化并发症的风险,而单纯脂肪变性则可能对慢乙肝相关肝硬化具有保护作用。
编者按
在慢乙肝患者中,代谢功能障碍(MD)与肝硬化及其并发症的关系备受关注。2023年以来,新的代谢功能障碍相关脂肪性肝病(MASLD)定义和诊断标准强调了代谢因素在肝脂肪变性中起到的关键作用,但代谢功能障碍对慢乙肝患者肝病进展的潜在影响仍有待阐明。近日,国立台湾大学医学院高嘉宏教授团队在AMERICAN JOURNAL OF GASTROENTEROLOGY上发表的一项回顾性研究表明,并发和新发代谢功能障碍都会独立增加慢乙肝患者罹患肝硬化和肝硬化并发症的风险,而单纯脂肪变性则可能对慢乙肝相关肝硬化具有保护作用。

研究方法
该回顾性队列研究纳入了2006年到2021年间共11502名未接受抗病毒治疗且无肝硬化的成年慢乙肝患者。
MASLD的诊断基于肝脂肪变性(SLD)加上5种代谢因素中的至少一种,包括:
1. 体重指数(BMI)≥ 23 kg/m²;
2. 空腹血糖≥ 100 mg/dL或糖耐量试验后2小时血糖≥ 140 mg/dL或糖化血红蛋白(HbA1c)≥ 5.7%或2型糖尿病(T2DM);
3. 高血压;
4. 血浆甘油三酯≥ 150 mg/dL;
5. 高密度脂蛋白胆固醇(HDL-C)≤ 40 mg/dL(男性)或≤ 50 mg/dL(女性)。
根据有无以上代谢因素将患者分为代谢功能障碍组(MD组)和非代谢功能障碍组(non-MD组)。
收集的基线信息包括年龄、性别、合并症、BMI、实验室数据、HBsAg、HBeAg、HBV DNA、FIB-4指数、肝硬化存在情况(经超声诊断)和SLD存在情况(经超声诊断)。
临床终点包括经超声诊断的肝硬化和相关并发症。肝硬化并发症定义为新发肝硬化加上发生食管或胃底静脉曲张出血、肝性脑病、腹水形成或自发性细菌性腹膜炎。
研究结果
01 患者基线特征
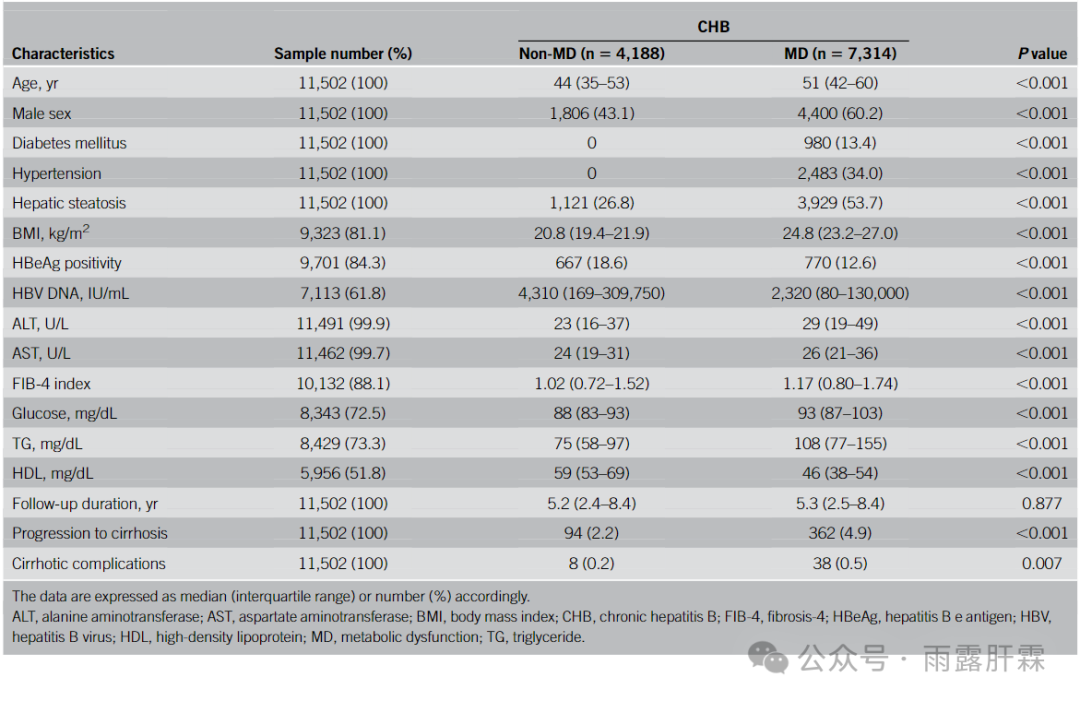
本研究共纳入了11502名未治疗的非肝硬化慢乙肝患者。其中,MD组患者(63.6%)年龄较大,BMI较高,男性比例较高,而HBV DNA水平和HBeAg阳性比例较低。经过中位5.3年的随访,相较于非MD组,MD组患者发展为肝硬化或出现肝硬化并发症的风险明显较高(P < 0.001;P = 0.007)。
表1.患者基线特征和实验室数据
02 合并有MD的慢乙肝患者发生肝硬化及其并发症的风险呈剂量依赖性增加
MD组3、5和10年累积肝硬化发病率分别为2.8%、4.8%和8.2%,非MD组分别为1.2%、2.3%和3.6%。单因素与多因素分析中,与肝硬化进展相关的因素见下表。
表2.与肝硬化进展相关的因素
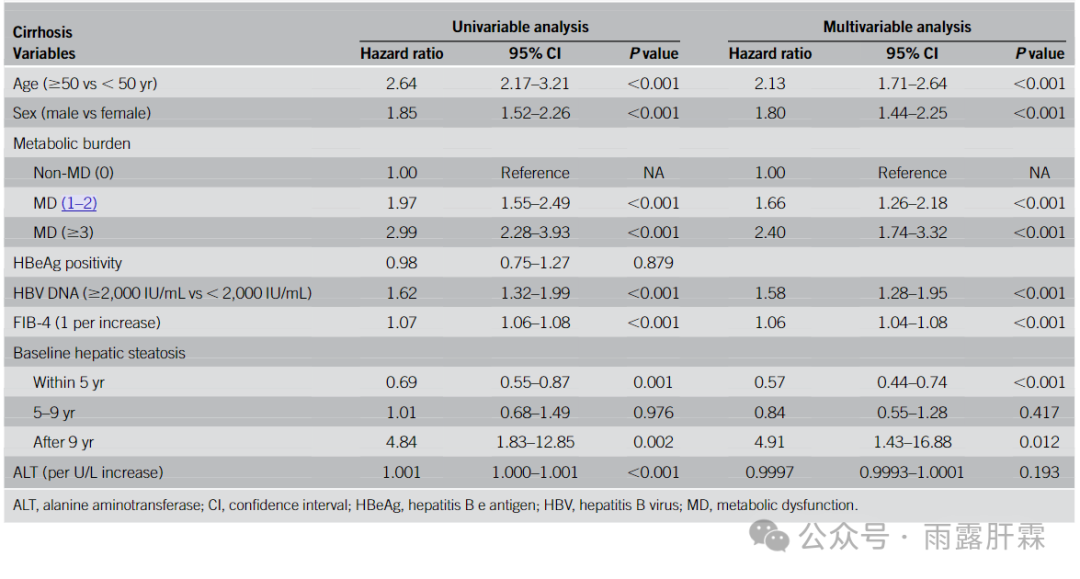
在调整年龄、性别、HBV DNA、FIB-4指数、ALT水平和肝脏脂肪变性后,MD对肝硬化风险的影响呈剂量依赖性(P < 0.001,图1)。
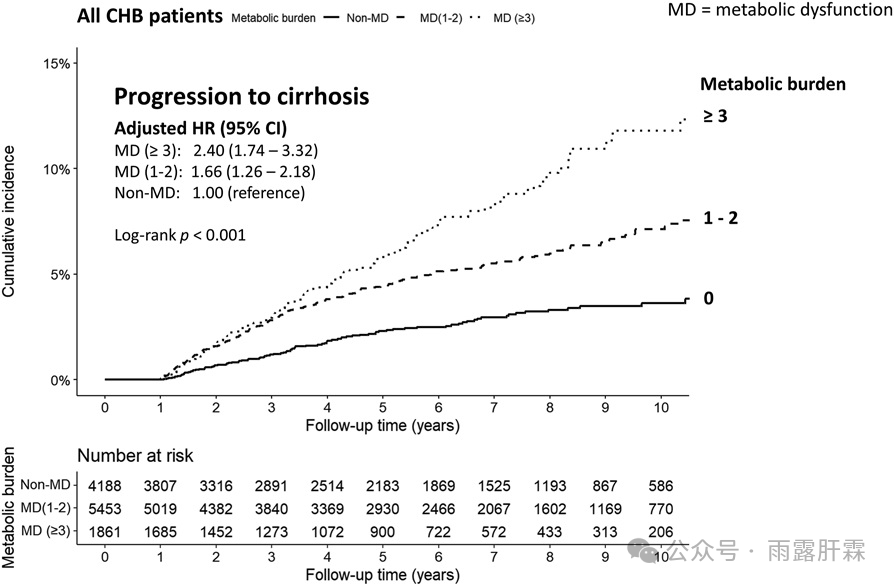
图1.MD与慢乙肝患者的肝硬化风险
关于肝硬化并发症的风险,研究结果表明,在调整相关因素后,MD是与肝硬化并发症相关的独立因素,且同样呈剂量依赖性(MD因素每增加一个,aHR 1.30,95% CI 1.03 - 1.63,P = 0.025,图2)。
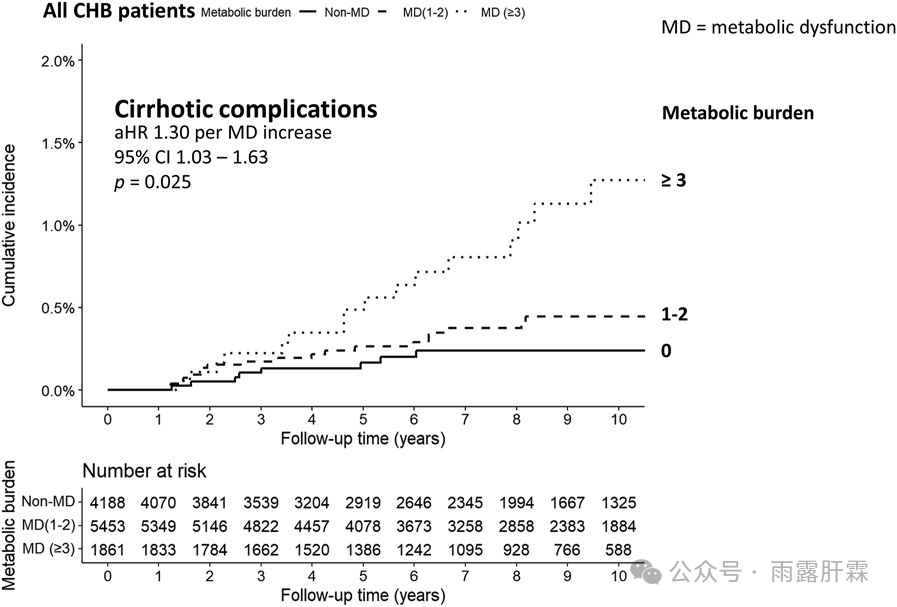
图2.MD与慢乙肝患者的肝硬化并发症风险
在亚组分析中,按年龄、性别、HBV DNA水平、FIB-4指数、肝脏脂肪变性和核苷类似物(NA)治疗分层的所有亚组中,MD均增加了随访期间肝硬化的风险(所有P < 0.05)。
在5050例合并SLD的慢乙肝患者中,MD同样增加了肝硬化的风险。调整相关因素后,伴有≥ 3个代谢因素的MASLD(aHR 2.78,95% CI 1.51 - 5.12,P < 0.001)和伴有1 - 2个代谢因素的MASLD(aHR 1.92,95% CI 1.07 - 3.46,P = 0.030)的肝硬化风险显著高于不伴有MD的SLD(图3)。超声检查显示中度或重度SLD患者的肝硬化风险低于轻度SLD患者(aHR 0.67,95% 0.43 - 1.05,P = 0.080)。对于未患SLD的患者,MD同样增加肝硬化(aHR 1.22 per MD, 95% CI 1.10 - 1.36, P < 0.001) 和肝硬化并发症(aHR 1.33 per MD, 95% CI 1.01 - 1.75, P = 0.040) 的风险。
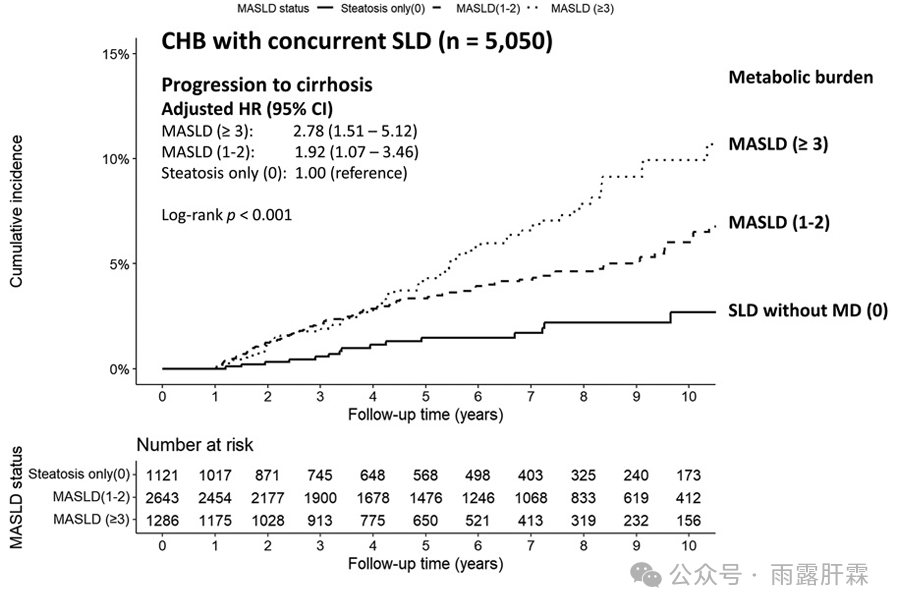
图3.MD与合并SLD的慢乙肝患者的肝硬化风险
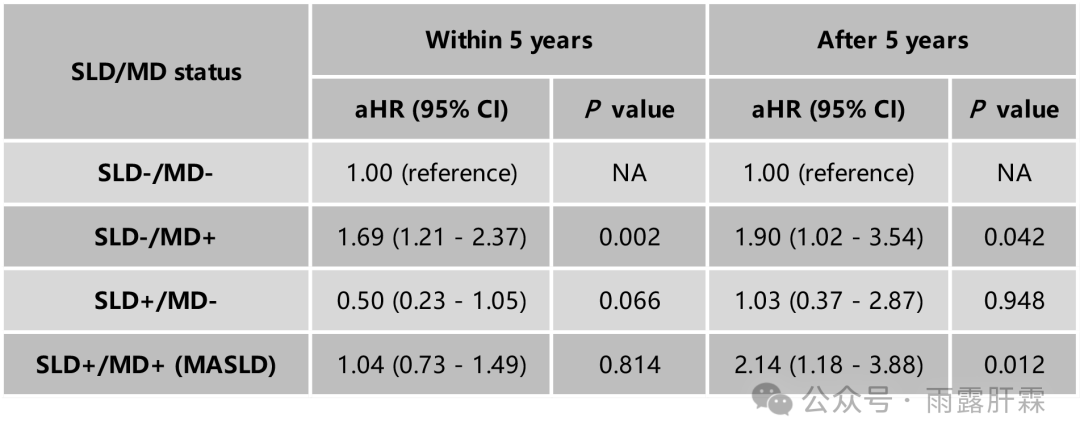
不同的SLD和MD状态组合对慢乙肝患者肝硬化风险的影响不同,具体见下表。其中,有MD但不伴有SLD的慢乙肝患者5年内肝硬化风险最高,而有SLD但无MD的慢乙肝患者5年内肝硬化风险最低。
表3.不同SLD/MD状态对慢乙肝患者肝硬化风险的影响
03 HbA1c和BMI对肝硬化风险同样有剂量依赖性影响
与HbA1c < 6.0%的慢乙肝患者相比,在调整相关因素后,HbA1c 6% - 8%(aHR 1.68,95% CI 1.27 - 2.23,P < 0.001)和HbA1c > 8%(aHR 2.46,95% CI 1.50 - 4.03,P < 0.001)的患者罹患肝硬化的风险更高。同样,BMI 23–25 kg/m2(aHR 1.25,95% CI 0.94 - 1.66,P = 0.128)或BMI > 25 kg/m2(aHR 1.68,95% CI 1.29 - 2.19,P < 0.001)的患者比BMI < 23 kg/m2的患者具有更高的肝硬化风险。
04 原有或新发糖尿病与肝硬化及其并发症风险有关
在代谢因素中,糖尿病对肝硬化发展的不利影响最为显著(aHR 1.94,95% CI 1.46 - 2.58,P < 0.001)。调整相关因素后,入组时即有糖尿病的患者发生肝硬化的风险高于无糖尿病患者(aHR 2.31,95% CI 1.78 - 3.01,P < 0.001,图4a)。此外,原有糖尿病患者(aHR 3.47,95% CI 1.69 - 7.12,P < 0.001)和新发糖尿病患者(aHR 2.87,95% CI 1.34 - 6.11,P = 0.006)发生肝硬化并发症的风险均高于无糖尿病患者(图4b)。对于新发高血压、肥胖和血脂异常的类似分析并未达到统计学意义。
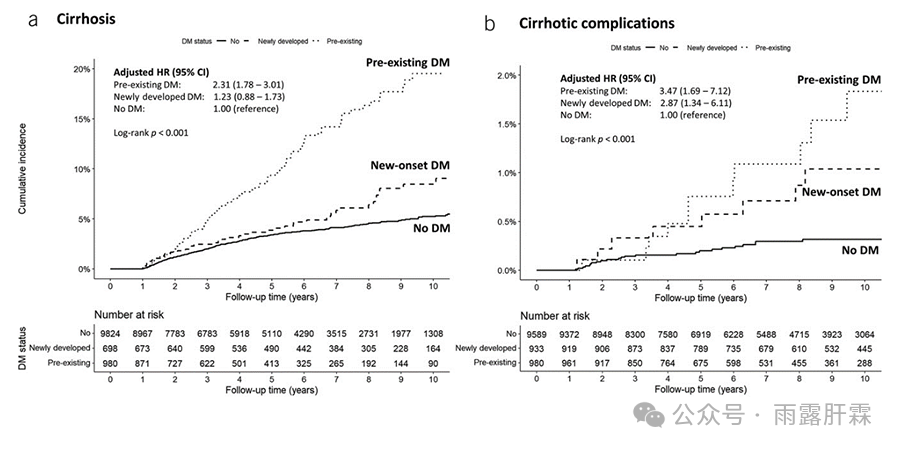
图4.糖尿病状态与慢乙肝患者罹患肝硬化(a)和肝硬化并发症(b)的风险
05 SLD的动态变化与肝硬化风险相关
为了进一步探讨肝脂肪变性的影响,根据超声检查结果将慢乙肝患者分为4组,即持续性SLD、新发SLD(入组时无SLD)、缓解性SLD(入组时SLD,随后改善)和无SLD组。其中,持续性SLD患者(aHR 0.20,95% CI 0.13 - 0.30)、新发SLD患者(aHR 0.31,95% CI 0.22 - 0.43)和缓解性SLD患者(aHR 0.52,95% CI 0.39 - 0.69)5年内罹患肝硬化的风险低于非SLD患者(所有P < 0.001)。
肝霖君有话说
本研究系统地评估了MD对慢乙肝患者肝硬化及其并发症的影响,为慢乙肝患者的管理提供了新的视角。研究结果表明,MD显著增加了慢乙肝患者发生肝硬化及其并发症的风险。因此,在慢乙肝患者的管理中,应根据患者的具体代谢状况和肝病进展风险,进行个体化干预,其中,早期识别和管理以糖尿病为代表的代谢功能障碍至关重要,如发现慢乙肝患者合并或新发代谢功能障碍,应及时干预以减少肝硬化和相关并发症的风险。除此之外,本研究还探讨了肝脂肪变性与肝硬化及其并发症风险之间的关系。目前,SLD与慢乙肝相关结局之间的关系仍存在争议,本研究则发现,虽然肝脏脂肪变性在一定程度上显示出对肝细胞的保护作用,但伴有MD的患者(即MASLD)发生肝硬化及其并发症的风险更高,因此,在慢乙肝的临床管理中,需要平衡脂肪肝管理和代谢健康的监测,以最大限度地降低肝病进展的风险。
参考文献:
Huang S C, Su T H, Tseng T C, et al. Pre-existing and new-onset metabolic dysfunctions increase cirrhosisand its complication risks in chronic hepatitis B[J].Am J Gastroenterol. 2024: 10.14309.

本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言














新的知识,新的理念,带来新的希望
189
#肝硬化# #并发症# #慢乙肝# #代谢功能障碍#
221