Nature Medicine:强迫症的神经密码:深部脑刺激(DBS)治疗效果的神经生物标志物
昨天 生物探索 生物探索 发表于上海
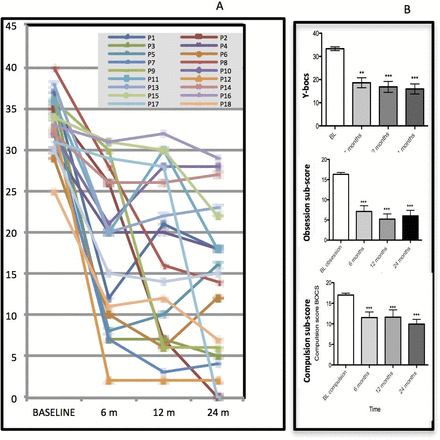
研究对 12 名难治性强迫症患者进行深部脑刺激治疗,分析腹侧纹状体神经活动,发现其可预测临床状态,为理解和治疗强迫症提供新思路。
引言
强迫症(Obsessive-Compulsive Disorder,OCD)是一种常见且极具破坏性的精神疾病,影响着2-3%的人口。在最严重的情况下,患者会花费大量时间进行重复且看似无意义的强迫行为,并持续思考令人痛苦的侵入性想法。尽管患者意识到这些想法是非理性的,且强迫行为没有生产力,但他们仍然感到必须继续这些行为。OCD的病理轴之一是病态的回避行为,这种行为是对内部思维或外部触发因素的反应,以避免痛苦或伤害。例如,污染型OCD的患者通过洗手来避免细菌,而其他类型的患者则通过重复某些行为来避免负面后果。更大的回避程度与OCD的严重程度和治疗抵抗性相关。
近年来,手术神经调节技术的进步使得在日常生活中能够进行长期持续的颅内监测。7月12日Nature Medicine的研究报道“Disruption of neural periodicity predicts clinical response after deep brain stimulation for obsessive-compulsive disorder”,研究人员利用这一机会,识别了在接受深部脑刺激(Deep Brain Stimulation,DBS)治疗的12名难治性强迫症(Obsessive-Compulsive Disorder,OCD)患者中,神经预测临床状态的指标。基于初始五名患者在腹侧纹状体(ventral striatum)区域的持续神经记录开发了神经行为模型,并在额外七名患者的验证队列中进行了测试和验证。在DBS激活前,患者处于症状最严重的状态,此时theta/alpha(9 Hz)波段的功率显示出显著的昼夜节律模式,并具有高度的可预测性。在症状持续的患者(非反应者)中,神经数据的可预测性始终保持较高水平。相比之下,在症状得到改善的患者(反应者)中,神经数据的可预测性显著降低。这一神经特征即使在有限时间的记录中也能准确分类临床状态,表明其具有可推广性,能够促进治疗决策。
传统的精神疾病诊断和监测结果的方法主要依赖于症状现象学的分类,这种方法在过去半个世纪里为精神病学领域提供了标准化,并促进了从业者之间的沟通。然而,现代批评的重点之一是其固有的现象学性质,侧重于症状群体的统计模式,而非基础原因和机制。过去十年,研究这些疾病及其治疗的机制性框架发展的兴趣显著增加。最广泛采用的框架是美国国立精神卫生研究所(National Institute of Mental Health,NIMH)的研究领域标准(Research Domain Criteria,RDoC),这是一个以基本神经行为构造为定义的跨诊断框架,而不是症状群体。
为了解其神经生理基础,研究团队专注于反应选择(response selection)和抑制控制(inhibitory control)这两个在认知控制(cognitive control)中的相关构造。在决策过程中,这些构造指的是识别相关因素、忽略无关因素并做出最佳决策的能力,以及抑制强迫性自动反应的能力。通过识别由VC/VS DBS产生的神经特征,希望能推进对OCD病理机制的理解,并改进其监测和治疗策略。

强迫症(Obsessive-Compulsive Disorder,OCD)是一种常见且极具破坏性的精神疾病,影响着全球2-3%的人口。患者常表现出强迫性行为和侵入性思维,即使他们意识到这些行为和思维是非理性的,但仍无法控制自己。传统的治疗方法包括选择性5-羟色胺再摄取抑制剂(SSRIs)和认知行为治疗(Cognitive Behavioral Therapy,CBT),但对于部分患者,这些方法的疗效有限。
近年来,深部脑刺激(Deep Brain Stimulation,DBS)技术的发展为治疗难治性OCD提供了新的希望。DBS是一种通过植入电极到特定脑区,利用电刺激来调节异常脑活动的技术。该研究聚焦于接受DBS治疗的12名难治性OCD患者,旨在通过长时间的颅内记录,识别神经预测临床状态的指标,从而更好地理解和治疗OCD。
该研究分为两个患者队列。队列1包括最早接受DBS治疗的五名患者(B001, B003, B004, B005和B006),从这些患者中获取了最长的记录数据,包括DBS启动前和之后数月的神经活动数据。队列2包括后续接受治疗的七名患者(B007–U003),由于各种原因,这些患者的数据较为有限。
所有患者在腹侧纹状体(ventral striatum,VS)区域双侧植入DBS电极,并连接到一个能够记录神经活动的Medtronic Percept PC脉冲发生器。研究人员重点关注theta/alpha波段(约9 Hz)的神经活动,这是因为低频振荡在认知控制中的重要性已被大量研究证实。
研究采用了多种统计和机器学习方法来分析这些神经数据,包括余弦模型(cosinor model)、线性自回归模型(linear autoregressive model)和非线性自回归模型(nonlinear autoregressive model)等。此外,还使用样本熵(sample entropy)来量化神经信号的规律性和可预测性。
研究开始时,在队列1的五名患者中进行了初步分析,识别出有希望的神经活动模式,并在队列2的七名患者中进行了预测性测试和验证。所有数据均以10分钟为间隔连续记录,记录时间范围从数周到数月不等。
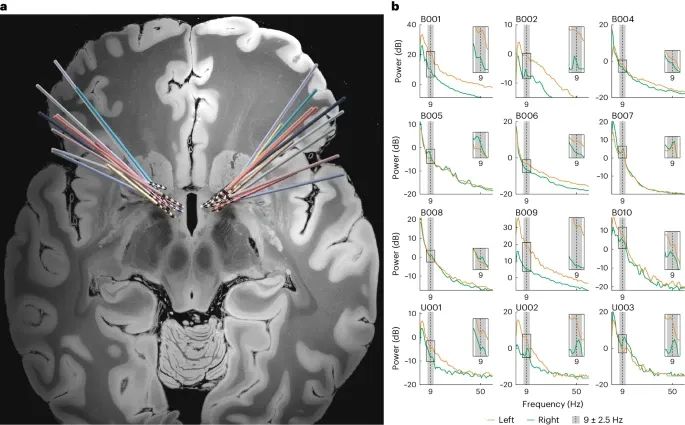
在OCD患者的腹侧纹状体区域存在一个窄频带的~9 Hz功率特征,这一特征在大多数患者中都能观察到(Credit: Nature Medicine)
DBS电极位置重建:图a展示了在标准脑图谱空间中重建的DBS电极位置,显示电极植入在腹侧纹状体/腹侧囊(VC/VS)区域的12名患者的情况。这个位置的重建有助于确认电极的准确定位,从而确保记录和刺激的有效性。
9 Hz功率特征:图b展示了每位患者在大约9 Hz频率附近的功率谱密度(Power Spectral Density,PSD)图。图中绿色表示左半球,深黄色表示右半球。在某些情况下,由于刺激配置的原因,只能获取一侧半球的记录。插图部分放大了9 Hz附近的频率范围,并用垂直虚线标出了9 Hz的位置。灰色阴影区域显示了为长期记录配置的频带(9±2.5 Hz)。
VS低频功率的昼夜节律性
在队列1的前几名患者中,研究人员发现VS区域在theta/alpha波段的功率显示出显著的昼夜节律性。这一神经特征在DBS启动前的症状严重状态下尤为明显。使用余弦回归模型(cosinor regression model)来测量这种节律性,结果显示左、右半球均具有显著的昼夜节律性(P < 10^-63和P < 10^-44)。
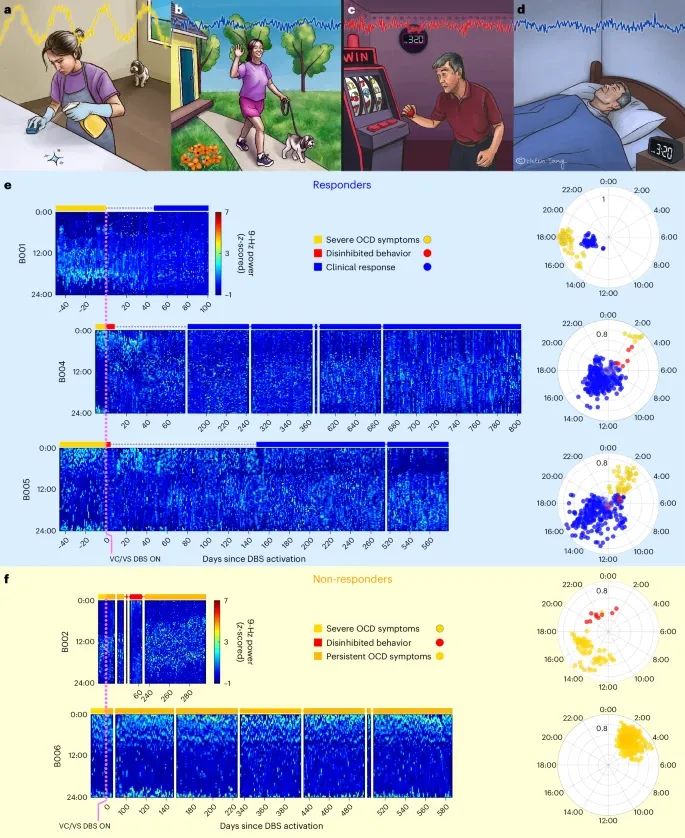
VS区域的神经活动动态反映了OCD患者的行为表型和临床状态,昼夜节律性的改变可以作为预测临床反应的重要神经特征(Credit: Nature Medicine)
临床/行为状态的原型图示:图a-d展示了与OCD和DBS治疗相关的典型临床和行为状态:图a描述了严重症状状态下的回避行为。图b描述了临床反应状态下的适应性行为。图c描述了过度刺激状态下的极端接近行为,包括抑制失调和睡眠需求减少。图d描述了临床反应状态下的平衡活动和睡眠/觉醒模式。
左半球VS 9 Hz功率的热图:图e左侧展示了队列1中三名临床反应者的左半球VS 9 Hz功率(以颜色条表示)随时间的变化。热图中的颜色条表示行为/临床状态。右侧展示了余弦拟合振幅随时间的极坐标图。结果显示,症状状态(浅黄色)具有强烈的昼夜节律模式,过度抑制状态(红色)昼夜节律模式被破坏,而临床反应状态(蓝色)昼夜节律模式减弱。
右半球VS 9 Hz功率的热图:图f展示了非反应者的右半球VS 9 Hz功率的类似热图。结果显示,非反应者在DBS启动前(浅黄色)和长期非反应期(深黄色)之间的昼夜节律模式变化较小,昼夜节律性持续存在。
神经活动与临床状态的对应关系:在五名队列1患者中,四名患者(B001, B002, B004, B005)在DBS启动时表现出急性接近反应。两名患者(B004, B005)在DBS启动后的数天内表现出明显的过度抑制行为。神经记录显示,这些行为观察结果与神经模式变化相对应,昼夜节律模式的振幅在过度抑制期显著降低。DBS参数调整后,这些行为得到缓解。
神经预测性与临床反应:通过比较临床反应期和非反应期的9 Hz功率热图,发现临床反应期的昼夜节律性显著减弱,而非反应期的昼夜节律性则持续存在。日常神经活动模式进一步证实了这一点,反应者的模式更加分散和不规则,而非反应者的模式则保持高度的节律性和可预测性。
神经可预测性与临床反应
通过构建日常神经活动模式,研究人员进一步分析了这一昼夜节律性。在DBS启动前和非反应者状态下,神经活动具有较高的可预测性。然而,在临床反应期(即症状减轻期),这一可预测性显著降低。研究人员使用线性和非线性自回归模型以及样本熵来量化这一变化,发现临床反应与神经活动的可预测性降低密切相关。
研究人员使用多种统计模型来分析这些神经数据,并验证其与临床状态的关联。结果表明,线性和非线性自回归模型比余弦模型更能区分临床反应和非反应。具体来说,线性自回归模型在识别临床状态变化方面表现最好,模型的预测准确性显著高于余弦模型和样本熵。
为了进一步验证这些结果,在队列2的七名患者中进行了预测性测试。这些患者的数据较为有限,但仍然观察到类似的趋势:临床反应者的神经活动模式分散且不规则,而非反应者的神经活动模式则保持高度的节律性和可预测性。这表明这些神经特征具有一定的普遍性和可推广性。
该研究通过长时间的颅内记录和详细的数据分析,揭示了OCD患者在接受DBS治疗前后的神经活动模式变化。这一发现不仅为理解OCD的神经生理基础提供了新的视角,还为优化DBS治疗策略提供了重要依据。
OCD是一种复杂的精神疾病,其病理机制涉及多个层面的神经和心理因素。传统的症状学分类方法在诊断和治疗中存在一定的局限性。现代精神病学研究越来越关注疾病的机制性框架,例如美国国立精神卫生研究所(NIMH)的研究领域标准(Research Domain Criteria,RDoC)。该框架以基本神经行为构造为定义,跨越诊断界限,旨在更好地理解和治疗精神疾病。
在OCD的病理轴中,回避行为是一个重要的特征。患者通过重复特定行为来避免痛苦或伤害。例如,污染型OCD患者会通过不断洗手来避免细菌,而其他类型的患者则会通过重复某些动作来避免负面后果。这种行为的僵化和坚持性反映了患者的认知灵活性不足。
研究发现,通过DBS治疗可以调节VS区域的神经活动,从而影响患者的行为模式。这一发现支持了将关键诊断特征锚定在认知控制框架内的观点,有助于推进对OCD病理机制的理解,并优化监测和治疗策略。
此外,研究也揭示了神经数据与临床状态之间的密切关系。通过长时间、连续的神经记录,可以更准确地捕捉到OCD患者在不同临床状态下的神经活动模式。这一方法不仅提高了数据的时间分辨率,还提供了一种更自然、被动的数据获取方式,使得研究结果更贴近患者的实际生活。
未来的研究可进一步改进行为量化的方法,提高其客观性和精细度。例如,结合穿戴设备提供的高时间分辨率行为数据与神经记录,可以更详细地研究从DBS启动到临床稳定期的神经行为轨迹。这一转变将使OCD和其他精神疾病的研究更加深入,并最终改善治疗效果和患者的生活质量。
总之,该研究通过识别OCD患者在DBS治疗前后的神经生物标志物,揭示了神经活动模式与临床状态之间的关系,为理解和治疗OCD提供了新的思路和方法。
参考文献
Provenza NR, Reddy S, Allam AK, Rajesh SV, Diab N, Reyes G, Caston RM, Katlowitz KA, Gandhi AD, Bechtold RA, Dang HQ, Najera RA, Giridharan N, Kabotyanski KE, Momin F, Hasen M, Banks GP, Mickey BJ, Kious BM, Shofty B, Hayden BY, Herron JA, Storch EA, Patel AB, Goodman WK, Sheth SA. Disruption of neural periodicity predicts clinical response after deep brain stimulation for obsessive-compulsive disorder. Nat Med. 2024 Jul 12. doi: 10.1038/s41591-024-03125-0. Epub ahead of print. PMID: 38997607.
https://www.nature.com/articles/s41591-024-03125-0
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言













#深部脑刺激# #强迫症状# #强迫症#
1