沉默的杀手——肠息肉,
2023-02-14 胃肠病 胃肠病 发表于安徽省
息肉的“息”,其实就是多余的意思,就是肠道内表面粘膜上多出来的赘生物。其实是大肠粘膜表面的一个“肉疙瘩”。
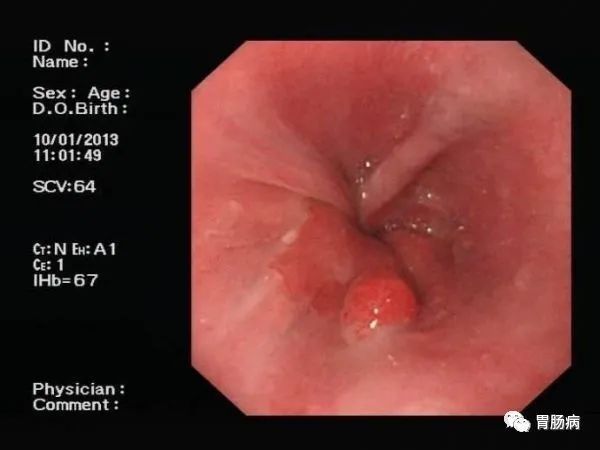
46岁的刘先生,2017年体检发现数个肠息肉,其中一个大的约有6mm大小,当时因为清肠药的原因没有切除;医生嘱咐要择期切掉并定期复查;由于也没有什么症状,刘先生慢慢就忘掉了;
前几天,他偶然看到一篇文章,说肠息肉可能会癌变,于是才想起来要复查,就预约了肠镜,结果就发现了一个高度怀疑癌变的肠息肉,而他平时没有任何症状(下图),后病理证实为:绒毛状腺瘤,伴高级别上皮内瘤变,不除外粘膜内癌。

实际上,像刘先生这样的情况,在临床十分常见,几乎上每天都有发现。
这个早癌,其实在一年前还是一个很乖的息肉,如果当初就做一次肠镜切掉它,就没有癌变的机会了。
我们很多人在做肠镜时候,都可能发现有肠息肉,有的医生说不用切掉,有的医生说要格杀勿论,那到底该怎么办呢?
先说说什么是息肉?
息肉的“息”,其实就是多余的意思,就是肠道内表面粘膜上多出来的赘生物。其实是大肠粘膜表面的一个“肉疙瘩”。
准确一点说,大肠息肉泛指肠粘膜表面向肠腔突出的隆起性病变,是一种常见病,而其中70%以上为腺瘤性息肉。
医学界早已有明确的定论:80-95%的大肠癌(包括直肠癌、结肠癌),是由大肠腺瘤性息肉演变而来的。
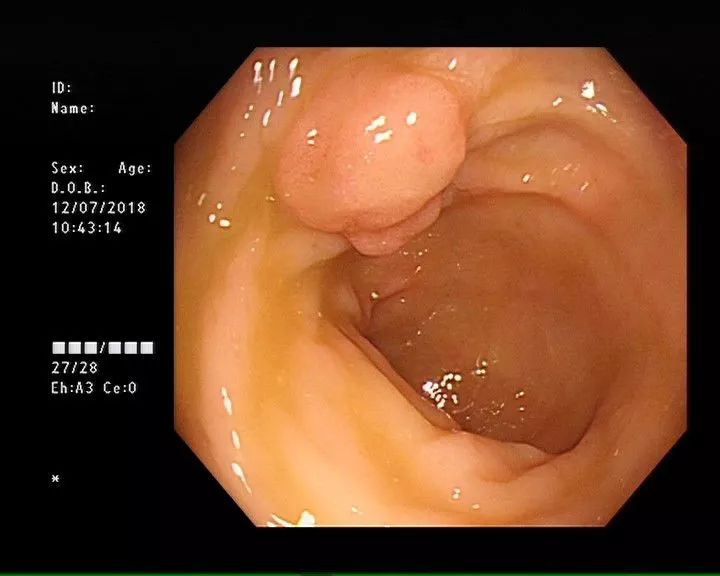
 肠息肉
肠息肉
但也不是所有的肠息肉都会癌变。
我们大体可以把肠息肉分为两大类:肿瘤性息肉、非肿瘤性息肉。
肿瘤性息肉,主要指腺瘤性息肉和息肉病,在理论上只要有足够的时间,终于有一天会癌变;
管状腺瘤的癌变率<5%;
管状绒毛状腺瘤癌变率为23%;
而绒毛状腺瘤的癌变率高达30%~70%;
家族性息肉病更为邪恶,40岁前的癌变率几乎100%。
而非肿瘤性息肉(主要是炎性息肉、增生性息肉、幼年性息肉等),一般不会癌变;但也不是100%不会癌变,如果这种息肉长得比较大、时间比较久,也有变成肿瘤性息肉的可能。
 到底切不切呢?
到底切不切呢?
大多数大肠息肉基本没有任何症状,因此,我们只有通过做胃肠镜,才能知道有没有长息肉。
在肠镜下,它就是一个凸出肠壁的“肉疙瘩”,医生很难判断它的性质是肿瘤性的还是非肿瘤性的;
只有做病理分析才能明确到底是好还是坏。
实际上,对于较小的、数目也比较少的,在做肠镜检查时候,一般都会顺便切除,格杀勿论。
然后,还会留取一点点组织,去做病理分析。知道性质之后,我们才能确定是否需要复查,复查的时间间隔是多久等等。
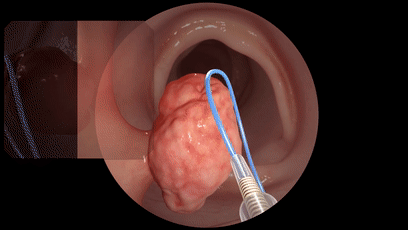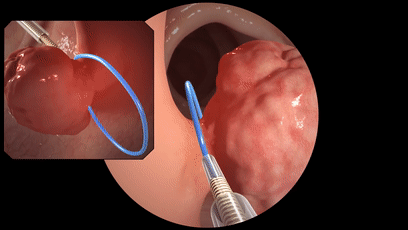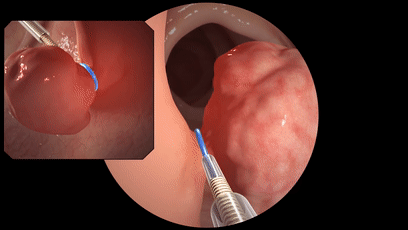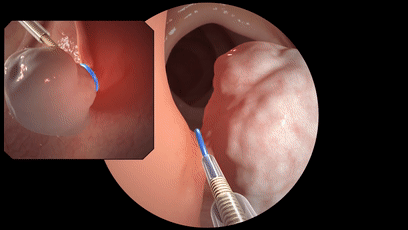
对于一些大的、数目多的,为了保险起见,都要先做病理,然后再选择合适的切除方式。
一般医生都会这样建议:
第一,如果是炎症性息肉等所谓“好的”息肉,也可以不处理,进行药物治疗,炎症好了大部分会自行消除;但实际上,我认为还是在检查时候顺便切掉为好;
第二,如果是腺瘤性息肉,按照大小和病人情况,都需要择期内镜下切除。
择期就是不要拖延1年、2年,有空时候去安排切除就行了;千万不能把它忘了!
第三,如果息肉有癌变可能或者已经癌变,那就需要马上治疗,不要拖延!具体是肠镜下切除,还是外科手术切除,需要医生评估。
 肠息肉
肠息肉
是不是每个人都长有肠息肉?
也不是。
肠息肉的高发年龄是50岁以后,但三十几岁的人也有不少人长的有,尤其是有家族史的,或者是家族性遗传性息肉病的人。
我们昨天(2020.8.5)做了22个肠镜,发现10个患者有息肉,息肉发生率超过45%,偶尔某天可能一半还要多!
据统计,35-49岁,检出率为10-30%;超过50岁的人群中,检出率可达30-67%。
也就是说,超过50岁,几乎一半的人都长有这个定时炸弹。
肠息肉要演变为肠癌,需要5-15年的时间,平均需要10年左右。
55岁以后是结直肠癌的高发年龄段,因此我们必须要在它癌变之前切掉它。那就是40岁之前做一次肠镜检查;
对于有消化道肿瘤家族史、肥胖、久坐、爱吃烧烤、肥腻、烟酒嗜好等的高危人群,更要提前到30岁左右,做第一次肠镜检查。
这个时候,它往往还是一个良性的息肉,在肠镜下就可以轻松干掉。
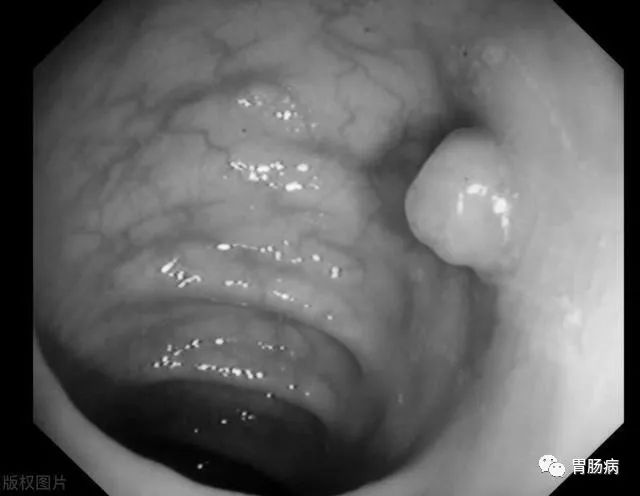 肠息肉
肠息肉
因此,我们建议,你如果35-40岁,还没有做过肠镜的话,请尽快做一次吧,不管有没有症状!
复查也很重要
发现肠息肉切掉后,也并非万事大吉了,原因在于:
1、由于一次肠镜,由于多种原因(比如肠道准备不好、医师经验、设备等的影响等),可能会有一些小的“漏网之鱼”;
2、喜欢长息肉的人还会再次长出来;
3、由于上次切除不彻底,留有残基,有可能“枯树发新芽”;
因此,切除后,要遵医嘱进行定期复查。
具体如何复查,要遵循您的医生的建议,也可参照下表:(点击可看大图)

本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言