直肠类-NOTES术式病例报告1例
2015-03-09 哈尔滨医科大学附属第二医院结直肠肿瘤外科 关旭 王贵玉 王锡 中国医学论坛报
在腹腔镜外科发展史上,从1989年比斯(Buess)首先实行了腹腔镜辅助左半结肠与直肠切除术,到国际首例直肠癌经自然腔道内镜手术(NOTES)的成功实施,经历了20多年不断地探索创新,腹腔镜结直肠癌手术已取得巨大成就,现已成为结直肠癌手术中较为成熟的术式之一。然而,目前腹腔镜结直肠癌手术在很多操作细节方面还存有瑕疵,仍有很大进步的空间。 一种巧妙地结合了腹腔镜手术的操作优势和NOTES手
在腹腔镜外科发展史上,从1989年比斯(Buess)首先实行了腹腔镜辅助左半结肠与直肠切除术,到国际首例直肠癌经自然腔道内镜手术(NOTES)的成功实施,经历了20多年不断地探索创新,腹腔镜结直肠癌手术已取得巨大成就,现已成为结直肠癌手术中较为成熟的术式之一。然而,目前腹腔镜结直肠癌手术在很多操作细节方面还存有瑕疵,仍有很大进步的空间。
一种巧妙地结合了腹腔镜手术的操作优势和NOTES手术的微创理念――类-NOTES正悄然地步入外科领域,让人们从另一个角度感知微创外科的独特魅力。
类-NOTES的定义是使用腹腔镜器械、经肛门内镜微创手术(TEM)或软质内镜等设备完成腹腔内手术操作,经自然腔道(阴道或直肠)取标本的腹壁无辅助切口手术,术后腹壁仅存留几处戳卡疤痕。该技术通过使用常规微创手术器械,结合独特的消化道重建方式以及标本取出途径,既保证了肿瘤的根治性切除,同时也能达到最佳的微创效果。
病例介绍
患者女性,71岁,因“便血5个月,加重1周就诊”。
查体示,一般状态良好,腹部平坦,左下腹可触及深压痛,未触及肿大包块,直肠指诊无异常。
肠镜示,直肠处(距肛门15cm)有一呈博尔曼(Borrmann)Ⅲ型肿物,大小约3.5cm×2.5cm,占肠腔周径约1/3。病灶病理活检结果为中分化腺癌。结肠三维重建CT示,直肠乙状结肠交界处可见肠管壁增厚,周围未见肿大淋巴结。
结合病史、查体和辅助检查结果,初步诊断为直肠癌。患者系老年女性,体质指数(BMI)为17.5kg/m2,肿瘤的位置、大小、浸润程度均较为适合腹腔镜手术,经与患者及家属沟通,决定实施腹腔镜下直肠癌根治手术。
手术步骤
1患者取仰卧“人”字位,分别于脐部置观察孔,左、右麦氏点以及左、右锁骨中线平脐水平线4个操作孔。
2手术探查显示直肠乙状结肠交界处肿物,未突出浆膜,约2.0cm×2.0cm。根据术中探查情况决定行“腹部无辅助切口标本经肛门拖出的腹腔镜下直肠癌根治术”。该手术的淋巴结清扫及系膜游离等步骤与常规腹腔镜手术一致,术中注意无菌术及无瘤术原则。
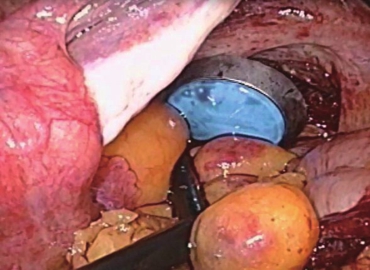
3肿瘤近端游离至降结肠乙状结肠交界处,远端游离至直肠癌肿下方5cm处肠管,于乙状结肠远端剖开肠管约2cm。另一助手经肛管直肠置入29mm管腔吻合器抵钉座,并将抵钉座自直肠开口处取出(图1),

于降结肠裸化肠管处剖开肠管,将抵钉座置入降结肠近端(图2)。

4腹腔镜下直线切割闭合器离断降结肠,离断后确保吻合器抵钉座存留于乙状结肠近端(图3)。

5超声刀横断直肠,经肛门置入无菌保护套(图4),

自肛门置入卵圆钳将切除的标本经肛门拖出(图5),标本送病理。

6直肠远端断端以直线切割闭合器闭合(图6),

而后将抵钉座穿刺杆从乙状结肠断端取出(图7)。

7助手自肛门置入29mm管腔吻合器机身,腔镜下完成乙状结肠直肠端端吻合(图8)。

注水注气试验确认吻合口无渗漏出血,经右下腹操作口置入一枚引流管于盆腔最低位。手术时间为175min,术中出血量为40ml。
术后病理
直肠溃疡性中分化管状腺癌(大小3cm×3cm,侵及浆膜层),血管瘤栓、淋巴管瘤栓(-),神经侵犯(+),肠系膜淋巴结(-,0/18)。患者术后恢复顺利,无发热,无恶心呕吐,腹部无疼痛感,术后第2天排气,离床活动。术后第4天开始逐渐进食,第9天痊愈出院。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










不错,但是手术时间太长了
120
高端手术
114
很不错学习了
152
以后的主流方向啊
155
#病例报告#
86