Nat Commun:研究人员筛选出“抗癌战士”,癌症治疗获重大突破!
2017-12-21 佚名 medicalxpress
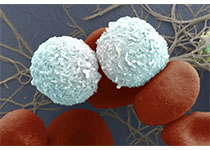
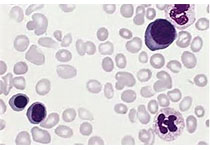
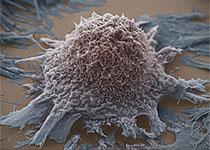
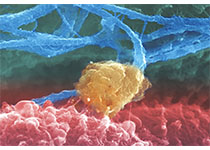
最新一代的癌症治疗来自于人类免疫系统能够击败疾病的发现。像“绿野仙踪”里的多萝西一样,世界各地的研究团队一直在自己的后院里花了几十年的时间寻找正确的东西。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#COMMUN#
63
#Nat#
70
#研究人员#
60
#癌症治疗#
71
#筛选#
63