气管导管拔管的快捷指南
2015-01-13 高学 中国医疗麻醉
气管导管的拔管是麻醉中非常关键的阶段,相关并发症常见,有些可造成严重后果甚至死亡。与困难气管插管相比,麻醉医生对气管拔管重要性的认识常常不足。必须规范气管拔管的策略和方法以降低并发症,提高安全性。 气管拔管主要包括四个阶段:①初步计划;②拔管准备;③实施拔管;④拔管后处理(图1)。 图1 气管导管拔管流程图 初步计划 初步拔管计划应该在麻醉
气管导管的拔管是麻醉中非常关键的阶段,相关并发症常见,有些可造成严重后果甚至死亡。与困难气管插管相比,麻醉医生对气管拔管重要性的认识常常不足。必须规范气管拔管的策略和方法以降低并发症,提高安全性。
气管拔管主要包括四个阶段:①初步计划;②拔管准备;③实施拔管;④拔管后处理(图1)。
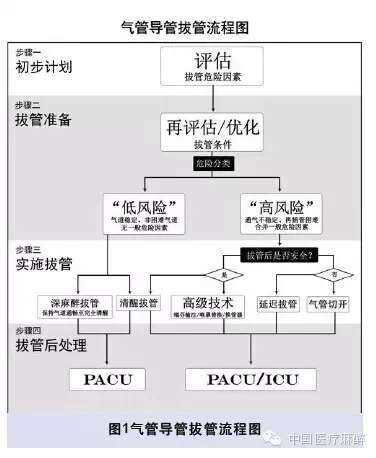
图1 气管导管拔管流程图
初步计划
初步拔管计划应该在麻醉诱导前制定,并于拔管前时刻保持关注。该计划包括对气道和危险因素的评估。
1.气道拔管危险因素的评估
(1)气道危险因素:建立气道时已明确为困难气道;围麻醉期气道解剖改变、出血、血肿、手术或创伤导致的水肿以等可使气道恶化;外科共用气道、下颌骨金属丝固定、植入物固定和颈椎固定可限制气道操作。
(2)一般危险因素:呼吸功能受损、循环系统不稳定、神经或神经肌肉接头功能受损、低温或高温、凝血功能障碍、酸碱失衡以及电解质紊乱等可使拔管过程复杂,甚至需要延迟拔管。
(3)手术的特殊要求:部分手术要求病人平稳苏醒,避免呛咳和躁动。
(4)人为因素:工具准备不充分、缺乏经验或助手以及与病人沟通障碍等。
2.气管拔管的分类:根据拔管危险因素的评估结果,可将气管拔管分为“低风险”和“高风险”拔管。
(1)“低风险”拔管:指常规拔管操作,气道在诱导期间无特殊,手术中保持正常,如拔管后需再次插管不困难,病人常规禁食且无一般危险因素。
(2)“高风险”拔管:指病人存在术前为困难气道、术中气道恶化、术后插管受限、饱胃、合并一般风险因素等一项或多项气管拔管危险因素,拔管后常需要再次插管且再次插管困难的情况。
拔管准备
拔管准备是检查并优化气管拔管条件,选择气道和全身情况的最佳时机,以降低气管拔管风险,减少并发症。
1.评价并优化气道情况:拔管前需重新评估并优化气道情况,制定拔管失败时的补救措施和再插管计划。检查有无水肿、出血、血凝块、外伤或气道扭曲;套囊放气试验可以判断有无气道水肿,听不到漏气音常需推迟拔管;下呼吸道外伤、水肿、感染、气管软化以及大量分泌物等可限制拔管的实施;胃胀气可压迫膈肌而影响呼吸。
2.评估并优化病人的一般情况:拔管前肌松药的作用必须被完全拮抗以最大限度地保证足够的通气,使气道保护性反射完全恢复以便排出气道分泌物。维持血流动力学稳定及适当的有效循环血量,调节病人的体温、电解质、酸碱平衡及凝血功能至正常范围,提供良好的术后镇痛,防止气道不良反射的发生。
3.评估并优化拔管的物质准备:应准备与插管时相同水平的监护、设备及助手。
实施拔管
气管拔管前的评估和准备非常重要,拔管后的目标是保证病人维持有效的通气。气管拔管可以理解为气道管理逻辑上的延伸,拔管前麻醉医生要制定一套方案来应对拔管失败的突发情况,拔管时准备与插管时相同水平的监护、设备与人员,保证拔管时的安全。理想的气管拔管方法应该是待病人自主呼吸完全恢复,在可控、分步且可逆的前提下拔除气管导管。
拔管需要注意的问题:拔管前需建立充分的氧储备,头高脚低位和半侧卧位是常用的体位,充分吸引分泌物和血液,在吸气高峰时放松套囊拔出导管,置入牙垫防止气管导管被咬。
“低风险”拔管:尽管所有的拔管都有风险,但是对于那些二次插管没有困难的病人,可以选择常规拔管。“低风险”病人可选择清醒或深麻醉下拔管。清醒拔管要求病人意识清醒,可睁眼并遵循指令,自主呼吸规律并达到足够的分钟通气量。深麻醉拔管需在足够的麻醉深度和良好的镇痛基础上拔管。拔管后需要确认呼吸道是否通畅,必要时采用手法或口咽/鼻咽通气道保持气道通畅至病人完全清醒。
“高风险”拔管:主要用于已证实存在气道或全身危险因素,以致无法保证拔管后维持充分自主通气的病人。关键在于拔管后病人是否能保证安全,如果考虑能安全拔管,清醒拔管或其他高级拔管技术可以克服绝大多数困难;如果无法安全拔管,则应延迟拔管或实施气管切开。
(1)相对安全拔管
清醒拔管:与“低风险”清醒拔管无差别,适用于大多数的“高风险”病人。在某些情况下,以下一种或多种技术可能对病人更有利。
瑞芬太尼输注技术:颅脑手术、颌面手术、整形手术以及严重心脑血管疾病的病人,拔管时应避免呛咳、躁动以及血流动力学的波动。输注瑞芬太尼可减少以上反应,使病人在耐管的情况下,意识完全清醒且能遵循指令。成功的关键在于拔管前其他镇静药已充分代谢,调整瑞芬太尼的剂量至既能避免呛咳又能避免清醒延迟与呼吸暂停。
喉罩替换技术:可用于清醒拔管和深麻醉拔管,主要适用于气管导管心血管刺激可能影响手术修复效果的病人,同时对于吸烟、哮喘等其他气道高敏病人可能更有益处,对饱胃病人不适用。维持充分的麻醉深度下置入喉罩,确保喉罩位置正确后拔出气管导管,使用喉罩通气直至病人完全清醒。插管型喉罩亦可应用于气管拔管,纤支镜定位和引导再插管更容易。
气道交换导管(Airway exchange catheter,AEC)辅助技术:当立即重新插管的把握不大时,可在拔管前把气道交换导管、插管探条、Aintree导管、吸痰管、胃管或者纤支镜等工具置入气管内,使气道在需要时能快速重建。AEC既可以作为重新插管的导引,也可以作为吸氧和通气的通道。
(2)不安全拔管
延迟拔管:气道损害严重时常需延迟拔管,延迟几小时或几天待气道水肿消退后再拔管可增加拔管的成功率。
气管切开:当病人由于预先存在的气道问题、手术(如游离皮瓣重建术)、肿瘤、水肿以及出血等在较长的时间内较难保持气道通畅时,应考虑气管切开。
拔管后处理
拔管后可能导致生命危险的并发症不只局限于气管拔管后即刻,拔管后仍应持续管理、监测。
人员配置和交流:病人气道反射恢复、生理状况稳定前需专人持续护理,保证随时能联系到有经验的麻醉医生。回恢复室或ICU时,必须保证清楚的口头或书面交接。
监测和预警信号:需监测意识、呼吸频率、心率、血压、末梢血氧饱和度、体温和疼痛程度。喘鸣、阻塞性通气症状和躁动常提示气道问题,而引流量、游离皮瓣血供、气道出血和血肿形成常提示手术方面问题。
设备:困难气道抢救车应随手可得,配置标准监护仪和CO2监护设备。
转运:“高风险”拔管应在手术室内执行,存在气道风险的病人转运时应有麻醉医生陪同。
气道损害病人的呼吸管理:吸入湿化氧气,监测呼气末CO2,鼓励病人深吸气或咳出分泌物。术后第1天高度警惕创面出血和呼吸道梗阻,第2天拔管是较安全的选择。拔管后应用鼻咽通气道、头高位或半坐位和皮质激素等有助于改善气道梗阻、减轻气道水肿。
镇痛:良好的镇痛可促进呼吸功能恢复,慎用镇静药,积极应用止吐药。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








收藏了,很详细。
139
非常值得看,学习学习
105
值得看,谢谢分享,值得收藏、转发
164
#气管导管#
100
#拔管#
89