Nature子刊:癌症还能用疟疾药治?
2016-08-04 佚名 生物谷
癌症在中国是致人死亡的主要原因之一。根据世界卫生组织的统计数据,全球平均每天有约12000人被诊断为癌症,约有7500人被癌症夺去生命。近期,牛津大学的科学家们发现,一种常用的抗疟疾药物竟可以有效提高癌症治疗的效果。要理解这其中的道理,还得从放疗说起。▲放疗是临床常用的治疗癌症的手段放疗是临床上一种常见的癌症治疗方法,它通过辐射来破坏细胞中的遗传物质DNA。由于癌细胞的分裂和生长速度都快于正常细胞
癌症在中国是致人死亡的主要原因之一。根据世界卫生组织的统计数据,全球平均每天有约12000人被诊断为癌症,约有7500人被癌症夺去生命。近期,牛津大学的科学家们发现,一种常用的抗疟疾药物竟可以有效提高癌症治疗的效果。要理解这其中的道理,还得从放疗说起。
▲放疗是临床常用的治疗癌症的手段
放疗是临床上一种常见的癌症治疗方法,它通过辐射来破坏细胞中的遗传物质DNA。由于癌细胞的分裂和生长速度都快于正常细胞,它们没有足够的时间和能量来对DNA进行修复,因此放疗可以有效地阻止癌细胞生长,从而缩小肿瘤。然而,放疗对于晚期癌症,尤其是大型肿瘤的治疗效果有限。其原因在于在大型肿瘤里癌细胞的生长速度超过了血液能够提供氧气的能力,使得有相当一部分癌细胞处于缺氧状态。在这种缺氧状态下,癌细胞内没有足够的氧自由基与被辐射破坏的DNA结合,使得被破坏的DNA非常容易被修复,于是降低了放疗的效果。
最近,英国牛津大学癌症研究中心的科学家Gillies McKenna教授和同事们发现了一种常用的抗疟疾药物阿托伐醌(Atovaquone)可以有效地增加癌细胞内的含氧量,从而提高放疗的效率。阿托伐醌由葛兰素史克公司在2000年作为抗疟药研发成功,它的作用机理是抑制线粒体复合物III的功能,在用药后的几分钟内即可破坏疟原虫中的线粒体的正常运作,切断疟原虫内的能量来源而致其死亡。
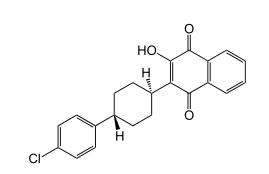
▲阿托伐醌结构(图片来源:维基百科)
阿托伐醌对于人细胞内的线粒体的抑制能力要远小于对于疟原虫线粒体的破坏能力,因此它是一种副作用很小的抗疟药。然而,正是它对于人线粒体的较弱的抑制作用,恰恰能够减缓细胞对氧的利用速度,从而提高了细胞内的含氧量,提高放疗的效果。
该研究成果于近日发表在了Nature的子刊《Nature Communications》上。该论文发现,在体外培养的咽癌、直肠癌、肺癌和膀胱癌细胞中,阿托伐醌可以降低细胞对氧利用率的78.7%到90.0%,降低细胞存活率25.9%-56.2%。在体外咽癌和肺癌肿瘤模型中,阿托伐醌在放疗后杀死了90%的癌细胞。在治疗有咽癌的小鼠时,阿托伐醌加放疗使得肿瘤的生长速度比只接受放疗的小鼠慢了约一倍。这些结果都体现了阿托伐醌在提高放疗作用上的潜力。

▲Gillies McKenna教授
McKenna教授表示:“我们使用了一种非常便宜,并且已知对人体安全的药物来降低一些肿瘤对于放疗的抵抗性,提高了放疗的效率。我们已经开展了在肺癌病人中的小规模临床试验,希望能够复制在小鼠上得到的结果。”
随着癌症发病率的迅速上升,越来越多的科学家意识到,通过寻找已有的针对其他疾病的药物来治疗或辅助治疗癌症具有很大的实用意义。这些药物对人体安全,可以加快临床试验的速度。我们希望英国科学家们的临床试验能够获得成功,并能把这种提高放疗效率的方法推广到更多癌症类型中。(生物谷Bioon.com)
参考资料:
1. Malaria drug may help in cancer fight, early research finds
2. The anti-malarial atovaquone increases radiosensitivity by alleviating tumour hypoxia. Nature Communications 7:12308
3. GSK官方网站
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










关注中
102
#Nat#
0
继续学习
86
继续关注
106