PCYC-1104研究:伊布替尼单药在RR MCL患者中疗效:一项开放性多中心Ⅱ期研究 首次研究及长期随访结果
2017-10-17 梅斯医学 梅斯医学
研究背景•布鲁顿酪氨酸激酶(BTK)是B细胞淋巴瘤发病机制相关BCR信号通路上的重要因子;•Ⅰ期研究显示,伊布替尼,BTK抑制剂,对于包括套细胞淋巴瘤在内的各种类型非霍奇金淋巴瘤具有抗肿瘤活性作用。研究目的•通过开展国际化、开放标签、多中心、Ⅱ期研究,评估伊布替尼单药治疗rr MCL患者(包括既往暴露于硼替佐米患者)的疗效和安全性。研究方法•研究设计:•主要终点:总体缓解率(ORR)(2007 年
研究背景
•布鲁顿酪氨酸激酶(BTK)是B细胞淋巴瘤发病机制相关BCR信号通路上的重要因子;
•Ⅰ期研究显示,伊布替尼,BTK抑制剂,对于包括套细胞淋巴瘤在内的各种类型非霍奇金淋巴瘤具有抗肿瘤活性作用。
研究目的
•通过开展国际化、开放标签、多中心、Ⅱ期研究,评估伊布替尼单药治疗rr MCL患者(包括既往暴露于硼替佐米患者)的疗效和安全性。
研究方法
•研究设计:

•主要终点:总体缓解率(ORR)(2007 年修订IWG标准)
•次要终点:缓解时间(DOR)、无进展生存期(PFS)、总体生存期(OS)和安全性
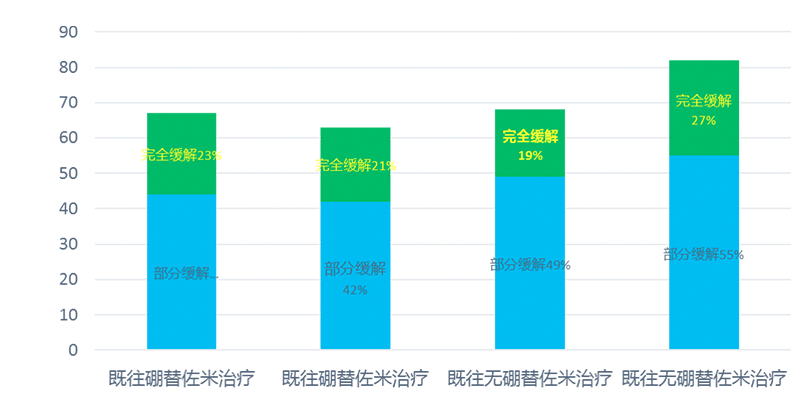
研究结果——ORR
伊布替尼治疗RRMCL有效率高,两年随访依然获得满意疗效

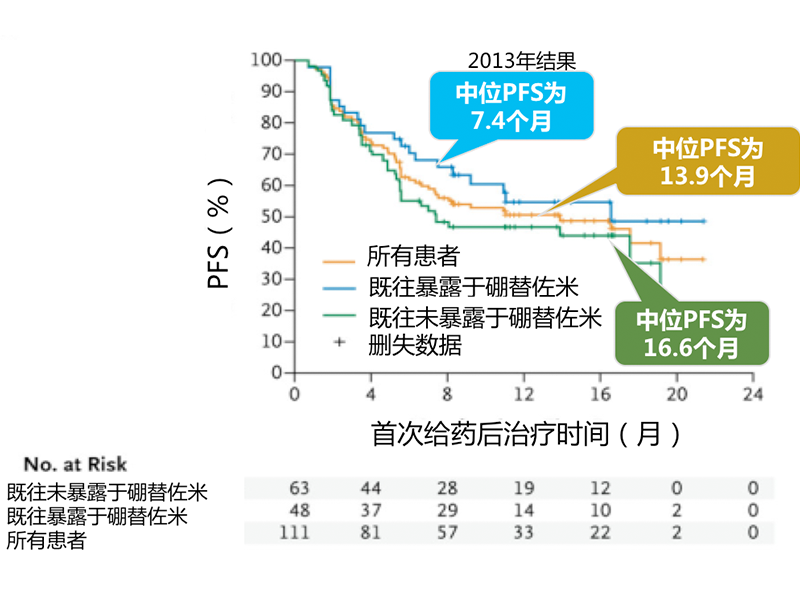
研究结果——PFS
随着治疗时间延长,伊布替尼治疗患者PFS从13.9个月提高到17.5个月
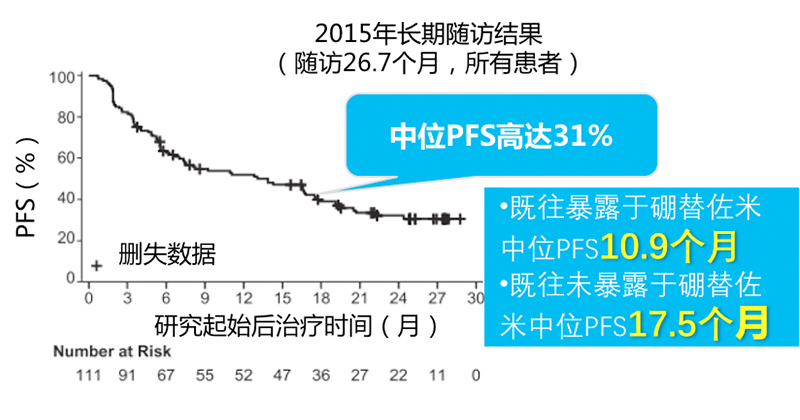
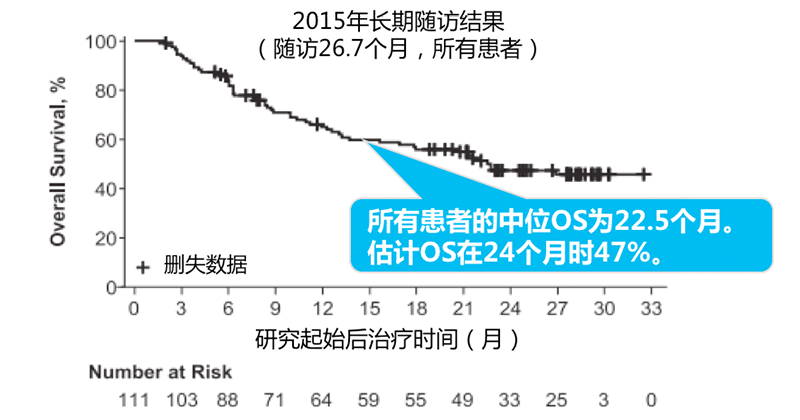
研究结果——OS
随着治疗时间延长,伊布替尼治疗RRMCL患者的OS高达22.5个月
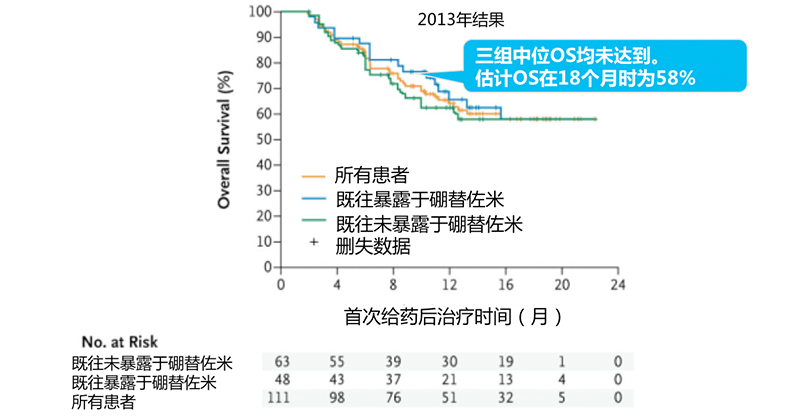
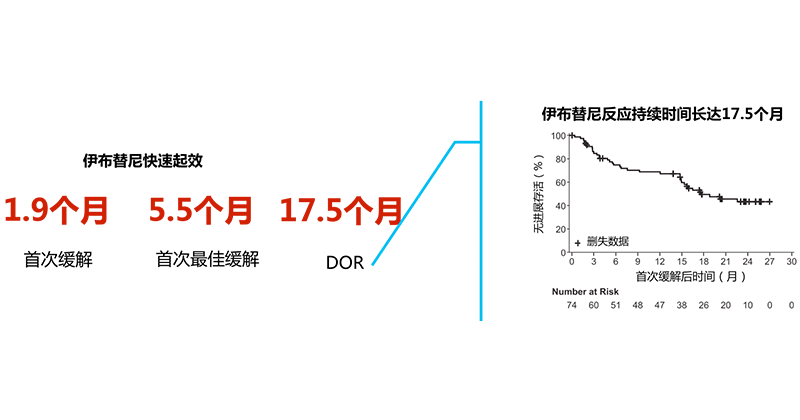
研究结果——起效时间
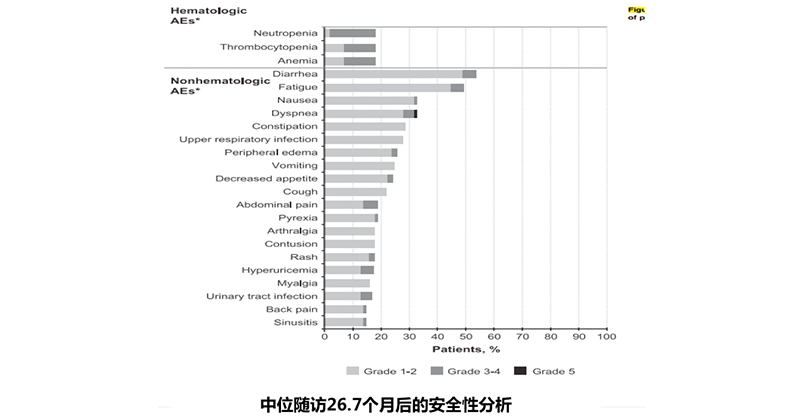
研究结果——安全性
腹泻、疲乏、恶心、呼吸困难、便秘和上呼吸道感染是最常见的不良反应,且多为1-2级 。
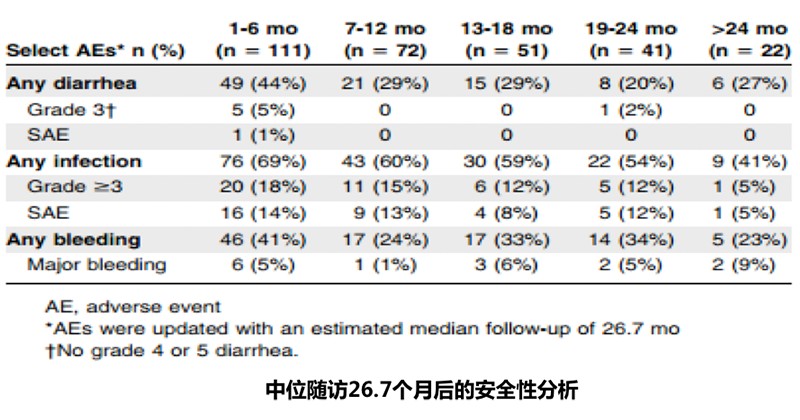
腹泻、感染、出血事件在伊布替尼治疗的前6个月最为常见,随后减少。
研究启示
•PCYC-1104是伊布替尼单药治疗RRMCL患者的经典研究
•伊布替尼单药治疗RRMCL,1.9个月快速起效,有效率为67%,PFS高达17.5个月,OS高达22.5个月
•不管既往是否暴露于硼替佐米治疗,伊布替尼都能获得良好的疗效
•长期随访显示,患者对伊布替尼的反应是持久的,并且随着治疗时间的延长而增加
如需了解更多淋巴瘤的前沿信息 请扫描二维码访问“淋巴瘤亿刻”网站。
点击查看原文,可阅读原文。

本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#随访结果#
76
#长期随访#
63
#多中心#
51
#伊布替尼#
65