Cell Metab:科学家找到白血病细胞的代谢“命门”
2016-04-22 生物谷 梅斯医学
本文亮点: T-ALL原代细胞采用有氧糖酵解维持细胞存活推动疾病进展 T-ALL细胞的葡萄糖代谢水平远远低于激活的T细胞 T-ALL原代细胞缺乏ATP,呈现慢性代谢应激状态 AMPK既可以抑制合成代谢又对T-ALL细胞存活起关键作用 近日,来自美国杜克大学的研究人员在国际学术期刊cell metabolism上发表了一项最新研究进展,他们发现糖酵解在T-ALL细胞中受到一定限制,并发
本文亮点:
T-ALL原代细胞采用有氧糖酵解维持细胞存活推动疾病进展
T-ALL细胞的葡萄糖代谢水平远远低于激活的T细胞
T-ALL原代细胞缺乏ATP,呈现慢性代谢应激状态
AMPK既可以抑制合成代谢又对T-ALL细胞存活起关键作用

近日,来自美国杜克大学的研究人员在国际学术期刊cell metabolism上发表了一项最新研究进展,他们发现糖酵解在T-ALL细胞中受到一定限制,并发现Notch信号会通过激活AMPK促进癌细胞存活,这对于该类型白血病的治疗具有一定提示。
T细胞急性淋巴细胞白血病是一种侵袭性非常强的恶性疾病,该病的发生常与Notch信号途径中发生的突变有关。之前研究发现正常激活的T细胞和癌化T细胞都能够使用有氧糖酵解支持细胞增殖,但是这两类T细胞在代谢方面究竟存在多大程度的相似性,以及两者之间的差异是否能够揭示T-ALL的代谢弱点仍然不清楚。
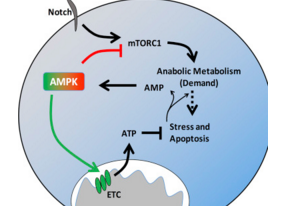
在这项研究中,研究人员发现相比于处于增殖状态的正常T细胞,T-ALL细胞内有氧糖酵解的活跃度明显更低,并且两者存在明显的代谢差异。研究人员发现Notch信号能够促进T-ALL细胞的糖酵解,导致代谢应激增加,进而激活AMPK分子。与正常激活的T细胞不同,T-ALL细胞内AMPK会通过抑制mTORC1分子明显限制有氧糖酵解过程,但同时存在氧化代谢和线粒体复合体I的活性增强。
研究人员在文章中表示,最为重要的是他们发现AMPK缺失或抑制复合体I的活性能够导致T-ALL细胞发生死亡,降低疾病负担。因此他们认为AMPK能够抑制合成代谢生长信号,同时通过促进线粒体内的信号途径,减轻代谢应激和细胞凋亡,从而对T-ALL细胞的存活具有非常重要的意义。
这项研究对于T-ALL 疾病的药物开发和治疗具有一定提示意义。
原始出处:
Rigel J. Kishton, Carson E. Barnes,et al,AMPK Is Essential to Balance Glycolysis and Mitochondrial Metabolism to Control T-ALL Cell Stress and Survival,Cell Metab,2016
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












#CEL#
65
#Cell#
62
#MET#
50
#Meta#
59