Circulation:蛋白转录组学揭示了(非)衰竭心脏窦房结的不同纤维化特征
2021-07-20 MedSci原创 MedSci原创
该研究为未来研究SAN特异性纤维化在心律调节和心律失常中的作用提供了一个综合框架
在成年人窦房结(SAN)中,致密的结缔组织的占比高达50%。包括心力衰竭 (HF) 在内的心脏疾病可能会增加SAN起搏器复合体内的纤维化,导致自动去极化受损和向心房传导的异常电活动。然而,与心脏成纤维细胞在病理性纤维化重塑和组织修复中的作用不同,目前我们对维持固有纤维化SAN环境的成纤维细胞一无所知。
Kalyanasundaram等研究人员从心脏停搏的外植非衰竭心脏(非HF;n=22;48.7±3.1 岁)和人衰竭心脏(n=16; 54.9±2.6岁)中解剖出完整的SAN起搏器复合体。从Masson三色染色的头部中心和中心尾部SAN切片中量化结缔组织含量。通过原位和体外免疫标记进行量化细胞外基质蛋白的表达(包括胶原蛋白1和3A1、CILP1[软骨中间层蛋白1]和POSTN[骨膜蛋白]),以及成纤维细胞和肌成纤维细胞的数量。分离、培养来自中央壁内SAN起搏器隔室 (≈10×5×2 mm3) 和右心房的成纤维细胞。
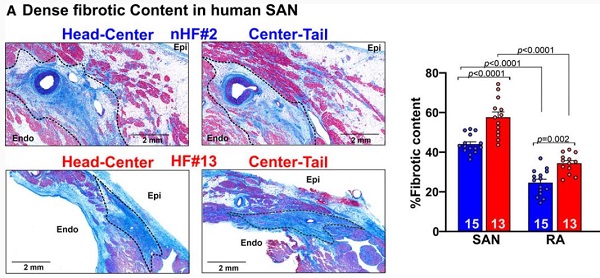
致密的纤维成分在人SAN中的含量
与非HF心脏相比,HF心脏的SAN起搏器复合物中的结内纤维化含量明显更高(57.7±2.6% vs 44.0±1.2%; P<0.0001)。在HF SAN中,增殖的磷酸化组蛋白3+/波形蛋白+/CD31–成纤维细胞数量较多。仅在HF SAN中发现了波形蛋白+/α-平滑肌肌动蛋白+/CD31-肌成纤维细胞以及间质POSTN表达增加。
差异性表达的基因
RNA测序和蛋白质组学分析发现,非HF和HF SAN与右心房成纤维细胞和转化生长因子β1诱导的肌成纤维细胞之间的mRNA、长链非编码RNA、microRNA和蛋白质组学特征方面存在独特的差异。具体而言,与非HF SAN相比,HF SAN成纤维细胞中与细胞外基质柔韧性、强度、粘着斑和代谢相关的蛋白质和信号通路发生了改变。
该研究表明,在肌成纤维细胞、CILP1和POSTN阳性间质纤维化存在的情况下,SAN特异性纤维化增加仅见于HF心脏(与非HF心脏相比)。SAN成纤维细胞的综合蛋白转录组学特征分析,鉴定出了促进了HF心脏SAN细胞外基质更僵硬的上调的基因和蛋白质。该研究为未来研究SAN特异性纤维化在心律调节和心律失常中的作用提供了一个综合框架。
原始出处:
Anuradha Kalyanasundaram, et al. Fibroblast-Specific Proteotranscriptomes Reveal Distinct Fibrotic Signatures of Human Sinoatrial Node in Nonfailing and Failing Hearts. Circulation. 2021;144:126–143.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#转录#
63
#转录组#
63
学到了
111