压力控制加自主通气与容量辅助控制通气在急性呼吸窘迫综合征中的应用
2024-09-20 呼吸机从入门到精通 呼吸机从入门到精通 发表于上海
本研究的目的是比较非同步无辅助自主通气的压力控制策略 (PC-SV) 与传统容量辅助控制策略 (ACV) 对急性呼吸窘迫综合征 (ARDS) 患者预后的影响。

目的
本研究的目的是比较非同步无辅助自主通气的压力控制策略 (PC-SV) 与传统容量辅助控制策略 (ACV) 对急性呼吸窘迫综合征 (ARDS) 患者预后的影响。
方法
在法国 22 家重症监护病房 (ICU) 开展的开放标签随机临床试验。2013 年 2 月至 2018 年 10 月期间, 700 名中度或重度 ARDS (PaO 2 /FiO 2 < 200 mmHg) 成人入组。患者被随机分配到 PC-SV ( n = 348) 或 ACV ( n = 352) 组,潮气量 (6 mL/kg 预测体重) 和呼气末正压 (PEEP) 目标相似。24 小时后停止麻痹,并调整镇静以利于患者自主通气。主要终点是第 60 天住院期间因任何原因死亡的情况。
结果
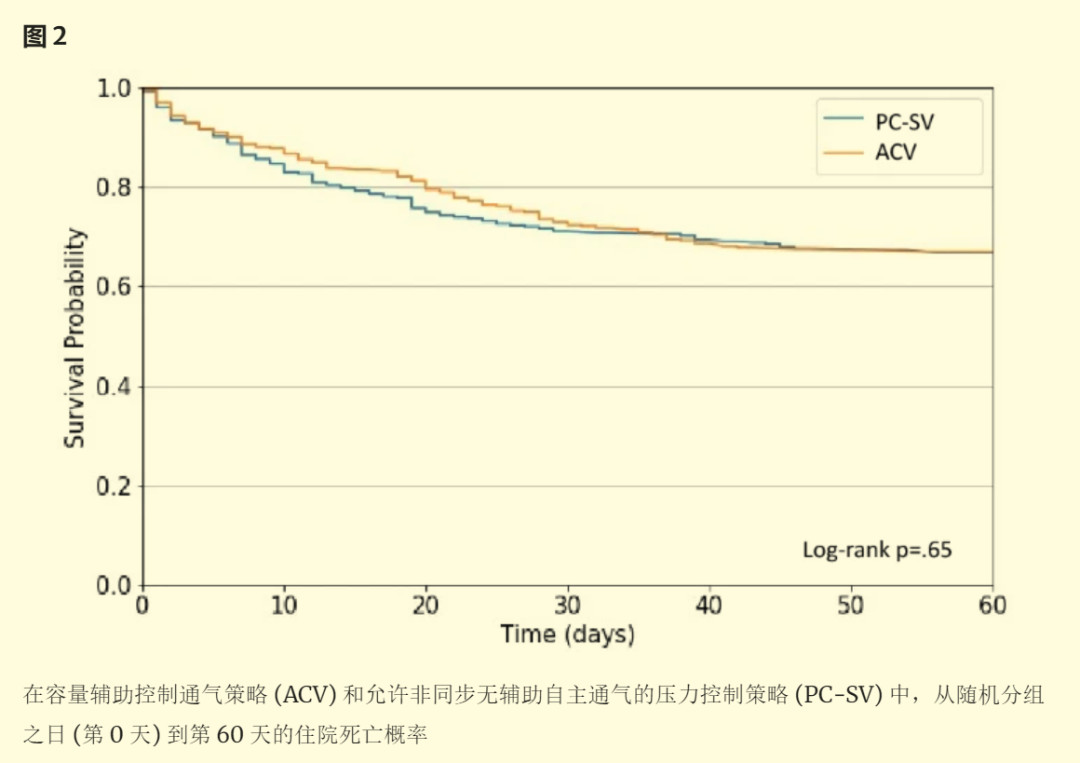
PC-SV 组和 ACV 组的医院死亡率[34.6% vs 33.5%,p = 0.77,风险比 (RR) = 1.03(95% 置信区间 [CI] 0.84–1.27)]、28 天死亡率以及第 28 天不使用呼吸机的天数和无器官衰竭的天数均无差异。PC-SV 组患者接受的镇静和神经肌肉阻滞剂明显少于 ACV 组。PC-SV 组需要辅助治疗低氧血症(包括俯卧位)的患者比例低于 ACV 组 [33.1% vs 41.3%,p = 0.03,RR = 0.80(95% CI 0.66–0.98)]。两组气胸和难治性低氧血症的发生率无差异。
结论
基于有利于自主通气的 PC-SV 模式的策略减少了对镇静和低氧血症辅助治疗的需求,但与具有相似潮气量和 PEEP 水平的 ACV 相比,并未显著降低死亡率。
研究设计
这是一项多中心开放标签随机临床试验。该试验于 2013 年 2 月至 2018 年 10 月在 REVA(欧洲人工通气研究网络)网络的 22 所法国大学(16 所)和非大学医院(6 所)重症监护病房 (ICU) 招募参与者。根据法国法规,昂热大学医院(Comité de Protection des Personnes,CHU d'Angers,ID RCB #2012-A00551-42)的伦理委员会批准了所有中心的试验方案。在纳入研究之前,研究参与者或其代理人以书面形式提供了知情同意书。该研究已在 ClinicalTrials.gov 上注册(标识符:NCT01862016)。
电子补充材料(ESM)中提供了试验方案和统计分析计划。
患者
患有中度至重度 ARDS(动脉血氧分压/吸入氧分数 (PaO2/FiO2) 比值 ≤ 200 mmHg,PEEP ≥ 5 cmpO)的患者,如果满足柏林定义的四项标准的时间不超过 48 小时,则有资格入组[ 9 ]。
主要排除标准包括怀疑或确诊颅内压升高、镰状细胞病、需要长期氧疗或家庭机械通气的严重慢性呼吸道疾病、实际体重超过 1 公斤/厘米身高、严重烧伤、严重慢性肝病(Child-Pugh C 级)、骨髓移植或化疗引起的中性粒细胞减少症、气胸、预期机械通气时间短于 48 小时、决定停止维持生命的治疗、研究推荐的呼吸机不可用。其他排除标准详见 ESM 第 2 页。
随机化
患者按中心分层随机分配到置换区组。对治疗医生进行盲法分组是不现实的,但分析是盲法进行的。
过程
我们将传统 ACV 与 PC-SV 进行了比较,PC-SV 是一种时间触发、压力限制、时间循环的通气模式,嵌入了特定的工作原理,允许叠加自主通气而无需与指令呼吸同步。PC-SV 是通过使用 Evita 4、XL 或 V500 Draeger 呼吸机(德国吕贝克)上的气道压力释放通气 (APRV) 模式提供的。我们设计了一种特定的策略来设置具有相似呼吸模式(潮气量、I/E 比率和 PEEP)的 PC-SV 和 ACV(ESM 1,图 S1)。在 PC-SV 组中实施了预先定义的方案,目标是自主通气量达到每分钟通气量的 10-50%,并预先定义镇静评分目标,以便在麻痹停止后立即进行自主通气。根据 ACV 组中类似的镇静评分目标鼓励减少镇静。
应用随机策略前的通气(入组后前三个小时内)
所有患者最初均在深度镇静和麻痹状态下使用 ACV 通气(潮气量为 6 mL/kg 预测体重 (PBW),吸气流量恒定),不论其随机分组情况如何。外部 PEEP 逐步增加,以达到 28 cmH 2 O 的吸气平台压,如先前试验 [ 10 ] 中所述(有关详细信息,请参阅 ESM 1)。
PC-SV策略
PC-SV 中的 PEEP 也称为低气道压力,在入组后前 3 小时内按照先前在 ACV 中定义的设置。高气道压力 (P High ) 持续时间设置为 1 秒,并调整P High水平以获得 6 mL/kg PBW 的潮气量,平台压低于或等于 28 cmH 2 O。低气道压力持续时间最初设置为获得与 ACV 相同的呼吸频率(以获得 7.30 和 7.40 之间的 pH 值)。
入组 24 小时后,停用神经肌肉阻滞剂 (NMBA),并每天调整镇静剂以将 Richmond 躁动-镇静量表 (RASS) 评分维持在 -2 至 -3 之间,并将低气道压时间延长至 2 秒(相当于呼吸频率设定为 20 次/分钟)以利于自主通气。目标是获得占总分钟通气量的 10-50% 的自主通气量,且自发潮气量低于或等于 6 mL/kg PBW。通过每天至少三次在呼吸机屏幕上目视观察呼吸机的分钟通气量趋势曲线来评估自主通气对总分钟通气量的贡献(ESM 1,图 S2)。然后根据简单的算法调整镇静和/或呼吸机设置以保持自主通气的目标,修改分钟通气量或镇静(ESM 1,图 S3)。
ACV 策略
在入组后 24 小时内,维持入组后 3 小时内应用随机策略前定义的初始 ACV 呼吸机设置(ACV 的潮气量为 6 mL/kg PBW,PEEP 达到吸气平台压 28 cmH 2 O,与 PC-SV 组相同)。24 小时后,建议停止 NMBA,并每天调整镇静以将 RASS 评分保持在 -2 至 -3 之间,与 PC-SV 组相同。建议根据简单定义每天评估患者-呼吸机不同步,以进一步调整镇静和/或呼吸机设置(ESM 1,表 S1)。
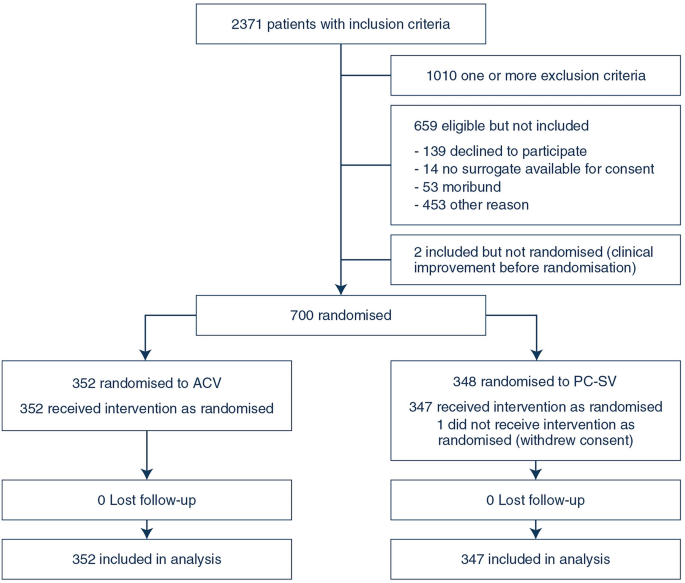
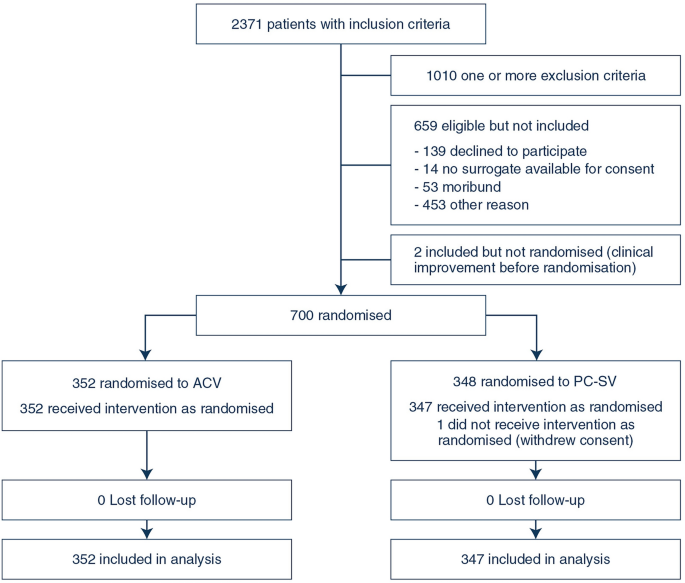
本随机临床试验招募了大量 ARDS 患者,结果表明,系统地使用一种特定的压力控制通气模式(即 PC-SV)有利于自主通气同时最大限度地降低其风险,不会影响死亡率和无呼吸机和器官衰竭天数,但与传统的 ACV 策略相比,减少了镇静的需要。
在治疗的第一周内,难治性低氧血症的发生率并无差异,但 PC-SV 组需要低氧血症辅助治疗的患者比例低于 ACV 组。尤其是,PC-SV 组使用俯卧位的频率低于 ACV 组。两组在前 28 天内气胸的发生率相似。
PC-SV策略
压力控制通气是 ACV 的替代方法,其生理效应已得到详细描述 [ 6 ]。研究中使用的 PC-SV 模式与通常称为 APRV 的模式有一些相似之处,后者允许输送两个正压水平,从而允许在呼吸周期的任何阶段(即在两个压力水平下)进行不受限制和不受支持的自主呼吸 [ 7 , 15 ]。PC-SV 采用与 APRV 相同的工作原理(两个压力水平,不同步),但通过常规注气时间和呼吸频率进行调整(与设置非常短的呼气时间的经典 APRV 相反)[ 16 ]。与传统压力辅助控制的不同之处在于患者的努力无法触发辅助呼吸。我们假设 PC-SV 有助于维持肺保护性通气,并受益于非同步非辅助自主呼吸的预期效果 [ 3 , 4 , 5 ]。通过在强制充气的基础上增加患者的努力,同步化可能确实会导致肺容量和膨胀压力增大,或者产生可能对肺部有害的呼吸堆积 [ 5 , 17 ] 。
将 PC-SV 设置与专用协议相结合,可获得占总分钟通气量 10% -50% 的 SV,这是基于一项台架和临床研究而定义的,表明了其可行性和安全性 [ 4 ]。
自主通气的目标是根据这项研究确定的,该研究表明,即使自主通气量达到总分钟通气量的 50% 左右,潮气量仍能维持在 6 mL/kg PBW 左右 [ 4 ]。在此背景下,本研究首次在大量 ARDS 患者中评估了在其他所有设置相同的情况下,特定通气模式对患者结果的潜在益处。
讨论
本研究观察到的死亡率与最近的 ARDS 随机临床试验一致,略低于最近最大规模的观察性 LUNG SAFE 研究 [ 18 , 19 ]。我们无法证明在 ARDS 早期使用压力调节通气模式可改善预后,而第一周内与自主通气相关的深度镇静和 NMBA 剂量的显著减少是支持该策略的唯一一致有利信号。无需呼吸机的天数并没有增加。此外,这项实用研究的非盲性质无法区分通气模式和医生的行为,就第一周观察到的深度镇静的减少而言。
为了防止过度吸气导致跨肺压力波动过大,PC-SV 组的最大自主通气目标设定为 50%。不能排除更多的自主通气可能会带来更多益处。
根据严重低氧血症患者采用俯卧位的建议,实验组患者在俯卧位时翻身的次数明显减少。尽管俯卧位对严重 ARDS 患者的预后有积极影响,但自主通气与较低的镇静评分相关,可能使护理人员不愿考虑俯卧位 [ 20 ]。或者,不能排除 PC-SV 组患者较少达到建议俯卧位的预定低氧血症目标,这表明这种方法对气体交换有益。事实上,精心设计的生理研究已经表明,自主通气有利于肺复张,改善氧合,从而预防严重低氧血症。
限制
ACURASYS 研究结果推动了 NMBA 在机械通气最初几个小时内的广泛使用,该研究显示,麻痹对最严重形式的 ARDS 的预后有益 [ 21 ]。ROSE 试验 [ 22 ]并未证实这些结果,并且不再系统地推荐在严重 ARDS 早期阶段系统地使用 NMBA [ 23 ]。在本研究中观察到的 NMBA 和镇静剂治疗减少至少部分可能是方案启动的结果,而不是通气模式本身的影响。尽管如此,这些发现最终表明,压力调节通气模式在这些情况下可能有效且安全。本研究的局限性还在于其非盲性质,以及在出现严重低氧血症的情况下由主治医生自行决定使用辅助干预措施。有趣的是,类似的严重低氧血症发生率表明,PC-SV 组俯卧位发生率较低可能是由于医护人员不愿让实验组患者俯卧。PC-SV 策略显著降低了俯卧位要求,且不影响死亡率,但我们只能推测,如果采用类似的俯卧位,结果是否会有所不同。最后,与研究前这些中心优先使用的 ACV 相比,法国可能缺乏使用 PC-SV 的经验,尽管实验和对照策略都经过了协议化,但这可能也干扰了护理人员的行为。
结论
总之,与具有相似潮气量和 PEEP 水平的传统 ACV 相比,基于特定压力控制通气模式以鼓励以最小风险进行自主通气的策略并未显著降低死亡率,但减少了对镇静和低氧血症辅助治疗的需求。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言















#急性呼吸窘迫综合征# #压力控制# #自主通气# #容量辅助#
73