原来如此,一文读懂肠镜(病理)报告!
2021-10-18 胃肠病公众号 胃肠病公众号
我们做肠镜检查,最常见的赘生物就是息肉,其中的腺瘤性息肉,其实就是肠癌的预备状态,90%以上的结直肠癌是它演变而来的。
我们做肠镜检查,最常见的赘生物就是息肉,其中的腺瘤性息肉,其实就是肠癌的预备状态,90%以上的结直肠癌是它演变而来的。
而腺瘤性息肉在50岁之后的检出率非常高。
一项研究显示:在7203例次肠镜检查中,息肉检出率为:
50岁前为17%,
50~59岁为35%,
60~69岁为56%,
>70岁为63%。
以上数据还不包括结肠息肉病、P-J综合征、进展期结肠癌、肠道准备不合格者及检查失败者。
研究显示,直径超过2cm的腺瘤恶变率高达50%,多发性家族性息肉病癌变率可达100%,且发生癌变的年龄较轻。
因此,肠镜报告,以及肠镜活检病理报告,描述最多的是关于大肠息肉的。
一般的说,大肠息肉牵扯到两部分专业术语:
一个是肠镜的报告,另一个是息肉切除后或活检后的病理报告。
很多病人在切除息肉后拿着报告感到很茫然,希望医生有时间给比划比划,解读一番。
本文就常见的一些专业术语做一下解读。
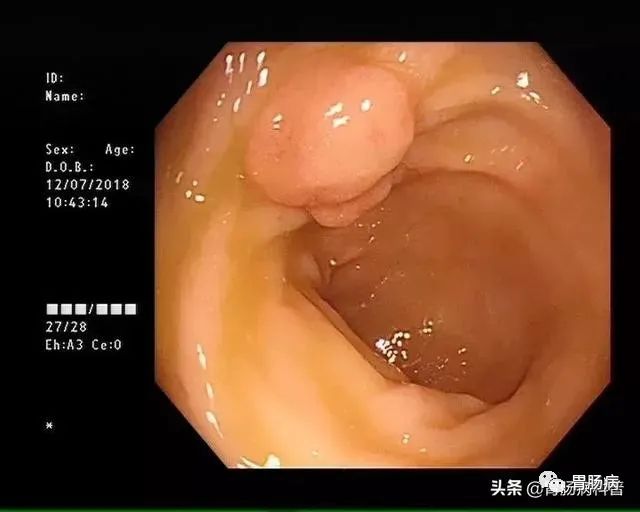
肠息肉概述
人体的肠道黏膜的表面也会长一些突出到肠腔的局限性隆起,这些隆起在没有明确性质前会统称为大肠息肉。
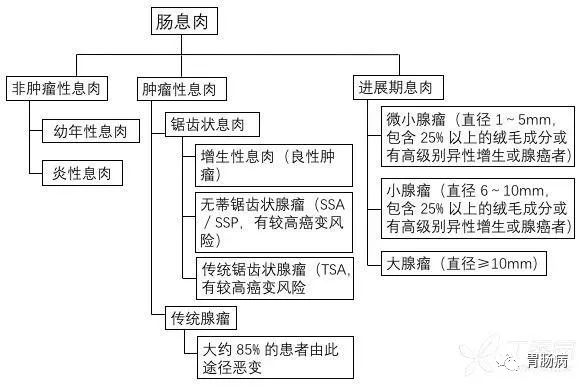
大肠息肉根据病理可以细分为腺瘤性息肉和非腺瘤性息肉;
腺瘤性息肉主要包括管状腺瘤、绒毛状腺瘤、管状-绒毛状腺瘤;
而非腺瘤性息肉主要有炎性息肉、增生性息肉、错构瘤性息肉。
确定性质后,按照部位加上病理诊断学名称,就会有一个比较全面的专业名词,比如:直肠管状腺瘤,乙状结肠绒毛管状腺瘤,横结肠绒毛状腺瘤,升结肠增生性息肉或盲肠炎性息肉等。
一、肠镜报告
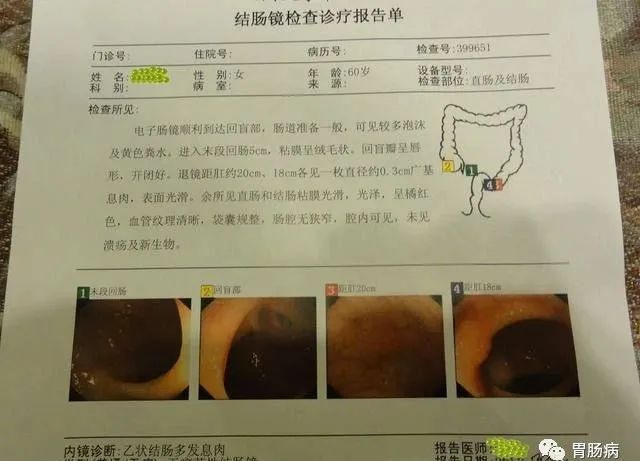
1.单发或多发
根据息肉数目:分为多个与单发。两个以上就称为多发息肉。
因此如果您的报告写的是多发息肉,一定要看看数目。也许只有两个。
2.根据有蒂或无蒂:分为有蒂型、亚蒂型(广基型)、扁平息肉。
蒂就是根的意思。想想蘑菇、山楂、樱桃的蒂就好理解了。一般的说,有蒂的息肉切除起来容易的多。
3.息肉的内镜分型
(1)日本山田分型
山田I型:息肉基底部平坦、基底宽,略隆起于肠壁表面。简单的说,这个类型的息肉就是扁平,没有蒂的。
山田II型:息肉基底部突出较明显,息肉呈半球状。虽然突出黏膜面,但蒂还没有成型。
山田III型:息肉基底部突出明显,与周围肠壁黏膜成锐角,息肉呈类球形。这是种粗蒂息肉。
山田Ⅳ型:息肉表现为球形,通过短、长蒂与肠壁相连接。真正的带蒂息肉。
(2)P-S分型
这种分型使用的是英文,P(pedunculated)指的是有蒂的,S(sessile)指的是平坦的,而PS指的是亚蒂的。因此如果是Ip指的是I型带蒂的,依此类推,Is指的是平坦的,Ips指的是亚蒂的。一般专业人士会分的更细,对于非专业人士来说,知道息肉是不是带蒂就够了。
二、病理报告

1.腺瘤性息肉
是由异型增生的腺上皮所构成的良性肿瘤。腺瘤性息肉的病理类型多根据绒毛成分来划分,绒毛含量<25%的为管状腺瘤,25%-75%为绒毛管状腺瘤,>75%为绒毛状腺瘤。
(1)管状腺瘤
是大肠腺瘤性息肉中最常见的一种,主要分布于直肠及乙状结肠。肠镜下管状腺瘤多表现为圆形或椭圆形,表面光滑,部分有分叶,息肉大小不等,多为有蒂型。
管状腺瘤一般生长缓慢,分化良好,较少发生癌变。
如果息肉是管状腺瘤,那稍稍可以宽心了,管状腺瘤是肿瘤性息肉中最好的一种类型,
需要注意的是:它虽然较少癌变,但不等于不会癌变!
(2)绒毛状腺瘤
在大肠腺瘤性息肉中不常见,占全部大肠腺瘤的 5%-10%,大部分为广基型。
肠镜下绒毛状腺瘤表面呈绒球状,多覆有粘液,有时可有糜烂。
绒毛状腺瘤性息肉的异型增生和癌变率较高,有文献报道,直径大于2cm的恶变率为50%。
如果息肉是绒毛状的,一定要高度警惕,密切随访。
(3)管状绒毛状腺瘤
顾名思义,这是管状腺瘤与绒毛状腺瘤的混合型,大小不一,管状绒毛状腺瘤可呈现出不同程度的异型增生,其癌变风险介于管状腺瘤和绒毛状腺瘤之间,其癌变率的高低与其绒毛含量相关。
混合型腺瘤一定要看一下描述的绒毛含量以及异型增生的程度,如果都很高,要密切随访。
2. 增生性息肉
增生性息肉多呈无蒂,少数有蒂,直径较小,一般小于5mm,通常发生于大肠近端。以前有很多医生认为散发性增生性息肉癌变的可能性很小。现在的观点认为有些增生性息肉可出现异型性增生,进展成为不典型结构和细胞特征的潜能。尽管2010年WHO消化系统肿瘤分类中指出,大肠远端直径小于5mm的增生性息肉可以不切除,但是在没有明确把握是增生性息肉的时候,不可掉以轻心,需随访复查。
3.锯齿状腺瘤
对于这种类型的腺瘤,不是每个内镜医生和病理医生都善于诊断。这种腺瘤的特点是表现为锯齿状外观,同时兼具增生性息肉的结构特点及腺瘤的细胞学特征。
主要有两个类型:广基型(SSA/P)好发于近端结肠,较少引起症状,体积比增生性息肉大,通常为5-10mm,肉眼观为扁平或无蒂轻微隆起的息肉;
传统腺瘤(TSA)常见于远端结肠,外生样息肉,肉眼观与管状腺瘤类似。
目前锯齿状腺瘤是关注的热点,因为研究者认为锯齿状途径是大肠癌发生的第三种途径。
一旦诊断锯齿状腺瘤,应引起重视。
4.炎性息肉
是肠粘膜长期慢性炎症所引起的炎性反应性增生,由于炎症刺激导致上皮再生、修复,纤维组织增生导致息肉形成。此类息肉通常较小,直径多<1cm。炎性息肉是否癌变目前争论不一,但一般认为炎性息肉发生腺瘤性变化后可再演变成大肠癌。
我认为,如果明确是炎性息肉,治疗原发病为主。
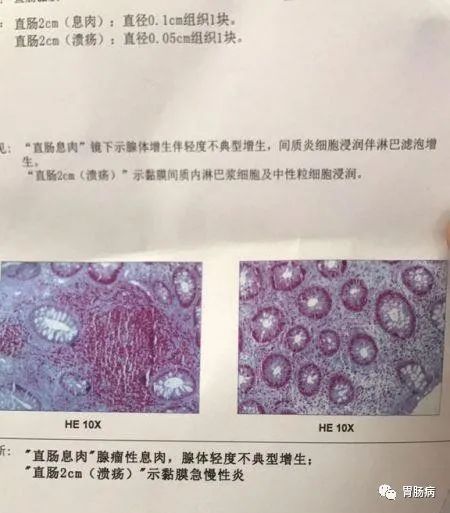
5.异型增生(不典型增生)
所谓的异型增生或不典型增生是非常专业的病理术语,通俗的说,就是细胞增生没有按照良性方向,而走偏了。
腺瘤不典型增生程度分为三度:
轻度不典型增生即不典型增生细胞仅限于上皮层底部,不超过上皮层1/3;
中度即不典型增生细胞占全上皮层的l/3~2/3;
重度不典型增生为不典型增生细胞占全上皮层的2/3以上。
通俗的说,不典型增生越重,距癌症就越近。
6.瘤变(异型增生、不典型增生)
2000版的WHO肿瘤组织学分类中提出胃肠道肿瘤统一采用“上皮内瘤变”取代原来所用“异型增生(不典型增生)”的名词。
这个分类把原来异型增生全部整合到上皮内瘤变中,即低级别上皮内瘤变替代原来的轻度和中度异型增生,高级别上皮内瘤变则替代重度异型增生,且原有的重度异型增生、原位癌等完全等同于高级别上皮内瘤变。
所以建议对于内镜下活检病理提示大肠腺瘤合并上皮内瘤变,不管是低级别还是高级别,均予内镜下完整摘除。
三、临床意义
了解这些专业词的目的是为了规范的进行治疗和规律复查。
大肠腺瘤可分布于肠道的各个部位,其中以左半结肠和直肠多见。检查发现息肉的目的是为了防癌。
现代科学非常发达,但是大肠癌发生的机制仍然不完全清楚,研究者认为大肠癌的70%-95%来源于腺瘤性息肉。
大肠癌的发展简单归结起来是:
正常粘膜-上皮细胞增生-管状腺瘤-绒毛状腺瘤-早期癌-浸润癌的过程,此种演变过程大约需要 5-15年。
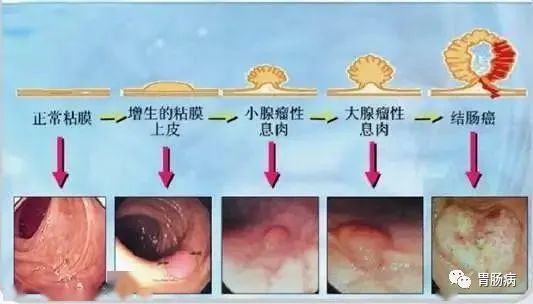
腺瘤的大小、病理类型以及不典型增生程度与大肠腺瘤恶变密切相关,其中不典型增生的程度与恶变相关性更加明显。
了解了这些专业词后,针对自己的内镜和病理报告,重点对照一下自己是不是高危腺瘤,符合高危的,应该在息肉切除后3-6月内复查肠镜。
什么是高危腺瘤呢?
如果息肉的数目≥3个、直径>1cm、病理示绒毛状腺瘤或混合型腺瘤(含较多绒毛状结构成分)、重度异型增生(不典型增生),这一类的具有高度恶变倾向,称为高危腺瘤(美国癌症协会)。
在以上定义的基础上,我建议把锯齿状腺瘤也列入高危腺瘤,以引起大家的重视。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








#肠镜#
60