脑白质病变的患者出院后痴呆了,究竟为何?又该如何诊断治疗?先看看病例:
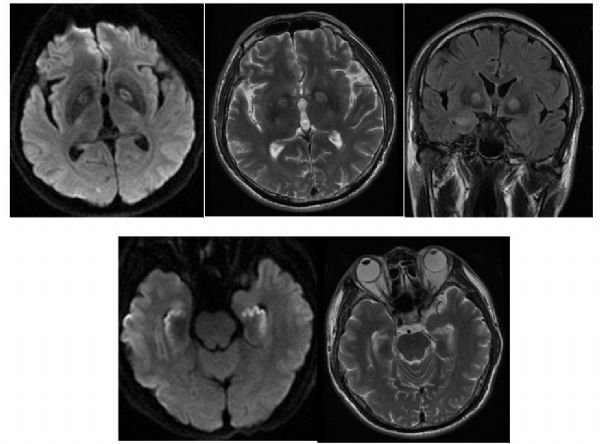
患者女,56岁,被发现意识不清4小时。入院后颅脑MRI、DWI示双侧苍白球弥散受限,双侧脑室旁白质T2WI高信号,DWI未见弥散受限。患者有明确一氧化碳(CO)接触史。
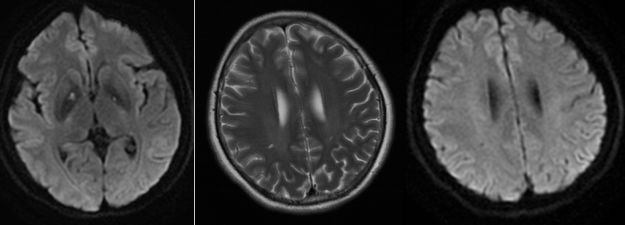
给予高压氧、激素抗炎、甘露醇脱水等治疗,3周后患者病情好转,患者坚持出院。
出院1周后患者突发恶心、呕吐,伴认知功能严重减退。复查颅脑MRI示双侧脑室旁白质DWI和T2WI高信号。患者诊断为CO中毒迟发性脑病(DNS)。
3月余后复查颅脑MRI示白质病变范围更为广泛,随访遗留认知障碍。
CO是一种无色、无臭、无刺激性气体,由含碳物质在不完全燃烧时产生,是工业生产和生活环境中最常见的窒息性气体。CO中毒的发病率和病死率居我国职业危害第一位。
DNS往往发生在CO中毒患者神志清醒后,经过一段看似正常的假愈期后发生以痴呆、精神症状和锥体外系异常为主的神经系统疾病。大脑白质损坏广泛和严重可出现去皮质状态。国内报道本病发病率约为0.2%-47.3%,年龄大于40岁多见。
DNS多在急性一氧化碳中毒后的1个月内发生,少数患者可短到1-2 d,长者达2-3个月。迟发脑病病程长、迁延难愈。
DNS临床上轻症患者多数自己不重视,往往终止治疗自动出院。
接下来,我们就给大家详细讲解CO中毒引起的脑病。
CO中毒临床表现
CO中毒在中枢神经系统表现为:不同程度意识障碍、精神症状、癫痫、认知障碍;局灶性表现如偏瘫、皮质盲、震颤等;脑水肿表现为意识障碍、恶心、呕吐、视乳头水肿。严重者因脑疝死亡。
除了引起神经系统的症状,CO中毒还会引起其它系统的表现,在临床时也要注意:
▎呼吸系统:
急性肺水肿(呼吸急促、粉红色泡沫痰、双肺大水泡音)、急性呼吸窘迫综合征。
▎循环系统:
少数发生休克、心律失常和急性左心衰。
▎泌尿系统:
肾前性氮质血症:肾前性因素(如脱水、摄入减少、大量呕吐、血容量下降等)引起,血尿素氮和肌酐升高。严重者可发展为急性缺血性肾小管坏死。
急性肾衰竭:肾前性因素或并发横纹肌溶解综合征引起。
CO中毒性脑病的影像学表现
以往研究认为苍白球和脑白质病变是CO中毒的最常见影像学表现。
灰质受累
▎苍白球易受累原因:
苍白球的侧支血管较少,容易受缺氧损害;
CO直接与苍白球区的血红素铁结合,该区是含铁最丰富的区域。苍白球还可出现出血性梗死,出现T1高信号。由于CO中毒的病理特征是急性期水肿和慢性期坏死,在随后影像学评估可见苍白球萎缩。其他灰质结构受累包括海马、大脑皮层。急性期海马病变可能预示预后极差。
白质受累
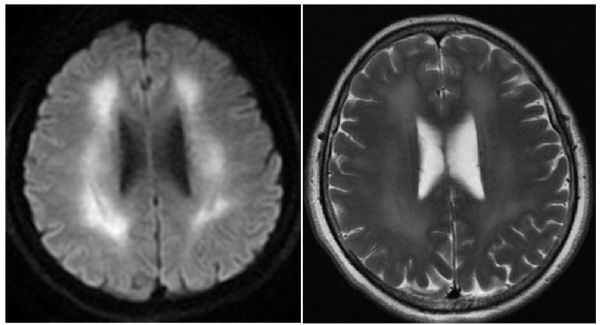
部分研究发现脑白质受累较灰质更为常见,最常见的是半卵圆区和脑室旁白质,表现为双侧对称性或不对称性T2WI高信号。
不对称原因可能是双侧脑白质起始血供不同,其对缺氧耐受不同所致。其他白质结构如颞叶、枕叶、顶叶和胼胝体亦可受累,甚至小脑和脑干。有研究认为白质损害程度与预后相关。
脑白质病变的病理改变是脱髓鞘,有研究发现与迟发性脑病发生前影像对比,迟发性脑病发生后T2WI脑室周和半卵圆白质高信号范围更为广泛。这预示DNS的发生与进展性脱髓鞘有关。
Jeon S等于2018年在JAMA杂志上总结了CO中毒DWI病灶特点。在纳入的387例CO中毒患者中,有104例(26.9%)患者出现DWI阳性病灶,其中以苍白球最常见(19.9%)。影像学表现可分为以下几种类型。
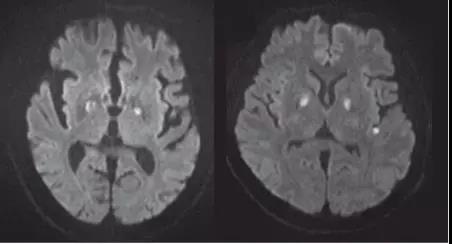
苍白球病
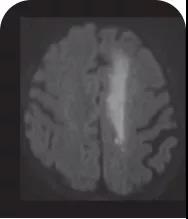
分水岭病灶
弥漫性病灶
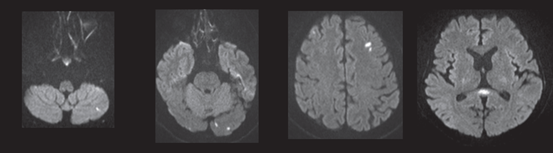
局灶性病灶
CO中毒的生理机制
了解CO中毒的生理机制,才能更好理解这个疾病,感兴趣的朋友可以看看,不感兴趣的朋友可以直接看最后的治疗部分。
CO中毒抑制线粒体氧化呼吸链
导致缺氧和供能障碍

(图片引自参考文献2)
▎正常情况下:
血红蛋白(Hemoglobin)结合氧并输送至氧分压低的组织。下降的细胞色素C(Cytc)将电子(e-)传递给细胞色素C氧化酶亚基1(CytA)。e-在细胞色素C氧化酶亚基2(CytA3)结合O2生成水并从线粒体内膜转运1个质子(H+)。
▎CO中毒时:
CO与O2竞争性结合血红蛋白,由于CO与血红蛋白的结合力高(是O2 的200倍),且结合后的碳氧血红蛋白解离速度很慢,导致携氧能力下降。CO在CytA3竞争性抑制O2结合,抑制O2生成水;终止H+跨膜转运,切断ATP生成;e-聚体产生过氧化物导致毒性效应。
(图片引自参考文献2)
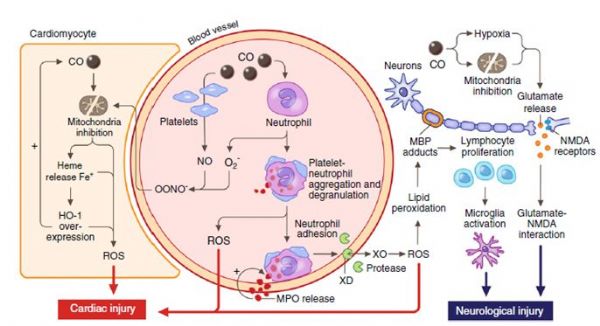
CO中毒的炎性机制
CO通过取代血小板表面血红素蛋白上NO活化血小板,游离的一氧化氮(NO)与氧自由基(O2-)反应生成过氧亚硝基阴离子(ONOO-),抑制线粒体功能并活化血小板和中性粒细胞。
线粒体抑制导致活性氧(ROS)产生引起游离血红素释放、血红素加氧酶-1(HO-1)增多,进而导致氧化应激。HO-1代谢游离血红素产生更多的内生性CO,形成局部正反馈环路。

活化的中性粒细胞脱颗粒并释放髓过氧化物酶(MPO),引起更多的中性粒细胞活化和粘附。从中性粒细胞释放的蛋白酶氧化内皮细胞黄嘌呤脱氢酶(XD)生成黄嘌呤氧化酶(XO),产生ROS引起细胞损伤和脂质过氧化,尤其是在髓鞘碱性蛋白(MBP)。
过氧化时,MBP形成加合物引起淋巴细胞增殖,小胶质细胞活化,最终导致神经损伤。缺氧和CO毒性直接作用于线粒体导致谷氨酸释放,随后活化NMDA受体促性神经损伤。
治 疗
一图了解CO中毒的治疗决策:

CO中毒的治疗决策 (图片引自参考文献2)
国内CO中毒指南推荐药物

小 结
CO中毒性脑病临床并不少见,掌握CO的生理机制为以后靶向药物研究提供前景。CO中毒性脑病灰白质均可受累,最常受累的是双侧苍白球和大脑白质。迟发性脑病发生与进展性脑白质脱髓鞘相关。掌握CO中毒的影像学表现有助于及早诊断和治疗。
原始出处:
[1]高春锦,葛环,赵立明等. 一氧化碳中毒临床治疗指南. 中华航海医学与高气压医学杂志. 2013, 1(20):72-74.
[2]Rose JJ, Wang L, Xu Q, et, al. Carbon Monoxide Poisoning: Pathogenesis, Management, and Future Directions of Therapy. Am J Respir Crit Care Med. 2017; 03 01;195(5).
[3]Hampson NB, Bodwin D. Toxic CO-ingestions in intentional carbon monoxide poisoning. J Emerg Med 2013; 44:625–630.
[4]Mott JA, Wolfe MI, Alverson CJ, et al. National vehicle emissions policies and practices and declining US carbon monoxiderelated mortality. JAMA 2002;288:988–995.
[5]T. Beppu. The Role of MR Imaging in Assessment of Brain Damage from Carbon Monoxide Poisoning: A Review of the Literature. AJNR 2014, 35 (4) 625-631.
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言















#病情#
65
老年人痴呆何药可用??
87