Angew Chem Int Edi:鉴别肿瘤干细胞 全新传感器火眼金睛
2018-02-08 佚名 medicalxpress
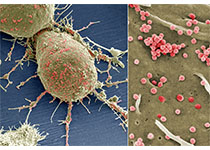
大多数癌症死亡由复发或转移性肿瘤导致。常规治疗靶向快速分裂的肿瘤细胞,但无法根除高度耐药的肿瘤干细胞,最终造成身体其他部位的肿瘤复发和扩散。韩国基础科学研究院(IBS)内的自组装和复杂性中心开发了首个显现肿瘤干细胞的荧光传感器。其在肺、中枢神经系统、黑色素瘤、乳腺、肾、卵巢、结肠和前列腺癌细胞培养中起作用。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言









#Angew#
80
#火眼金睛#
84
#传感器#
74