江西省于都县人民医院
范秤来医师
内镜所见:
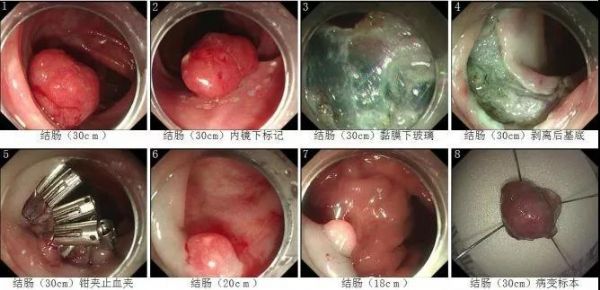
循腔进镜,距肛门缘约30cm结肠可见一大小约2.0cm×1.8cm带蒂息肉样病变,病变表面黏膜充血、粗糙,在向患者及家属交待病情后。
患者及家属要求行电子内镜结直肠黏膜(下)剥离术(ESD),在病变外缘0.5cm进行标记,用25G注射针于病变基底行黏膜下注射1:4透明脂酸钠,病变抬举良好,于标记外0.5cm进行预切开,沿黏膜下层进行剥离,术中可见少量出血,应用热活检钳电凝止血,剥离后创面未见穿孔及出血,剥离顺利结束,剥离后用热活检钳处理创面,观察10min后创面无渗血及活动性出血,应用和谐夹封闭创面,治疗顺利结束。治疗结束后安全送至病房。
距肛门缘20cm处可见吻合口,吻合口黏膜充血、粗糙,吻合口处可见一大小约0.8cm×0.6cm息肉样病变,吻合口处未见明显溃疡和肿物,吻合口无明显狭窄,内镜通过顺利。
退镜至局肛门缘18cm处可见一大小约0.8cm×0.8cm息肉,在向家属及患者交待病情及风险后,患者及家属要求行内镜下息肉切除,应用25G注射针行黏膜下注射,行透明帽法行结直肠息肉吸引圈套切除术,切除过程顺利,切除后局部创面有少量出血,内镜下止血,应用钛夹行局部出血点止血,观察5min后无渗血及活动性出血,止血顺利结束,切除后无明显穿孔,切除顺利结束。
内镜诊断:
乙状结肠癌术后4年余:
1.结肠带蒂样息肉(性质待定,距肛缘约30cm),行内镜下结直肠黏膜(下)剥离术(ESD),术中合并出血,行内镜下止血处置术。
2.结肠息肉(性质待病理,距肛门缘20cm、18cm),行内镜下透明帽法吸引圈套切除术,术中合并出血,行内镜下止血处置术。
3.建议禁食水5天,卧床休息7天,密切观察病情,对症治疗,术后待病理回报后门诊随诊。
心得体会:
这是一个结肠癌术后发现结肠多发性息肉,已行结肠息肉ESD术及EMR术的患者。对于这样一类患者,结肠癌术后,大多数都能遵照医嘱定期复查肠镜,一则观察原手术吻合口情况,是否有复发的迹象,同时观察结肠其他部位是否有明显病变,如息肉、糜烂等,以尽可能发现早期的病变,及早处理。
该患者术后尽管有定期复查,但此次复查肠镜,发现较大息肉,从息肉表面呈潮红状,且息肉大小达2.0cm,根据息肉进展特点,若腺瘤型息肉,随着息肉逐渐增大,恶变的可能性还是较大,故早期的内镜下干预治疗是阻断息肉朝着恶变发展有效的治疗手段,术后同样需注意并发症的预防,ESD术后5~7天复查肠镜,观察术后创面的情况,予甲硝唑冲洗创面,减少感染机会。
对于肠道内较大的病变(大于2.0cm),常规的EMR手术可能因手术不彻底发生病变残留的可能性,ESD手术可行整个黏膜完整剥离,对病变起到完整切除,降低了原部位病灶残留的风险,但手术行黏膜剥离,加之肠壁极薄,易发生穿孔、出血的风险,故手术中的细心极为重要,为了减少肠道菌群通过破损黏膜导致感染,禁食时间上要求较高,且可行局部抗生素冲洗治疗。术后需严格卧床休息,避免用力导致肠道术后的穿孔,故一个手术的成败,不光是手术做好,术后的管理同样极为重要。
内镜所见:
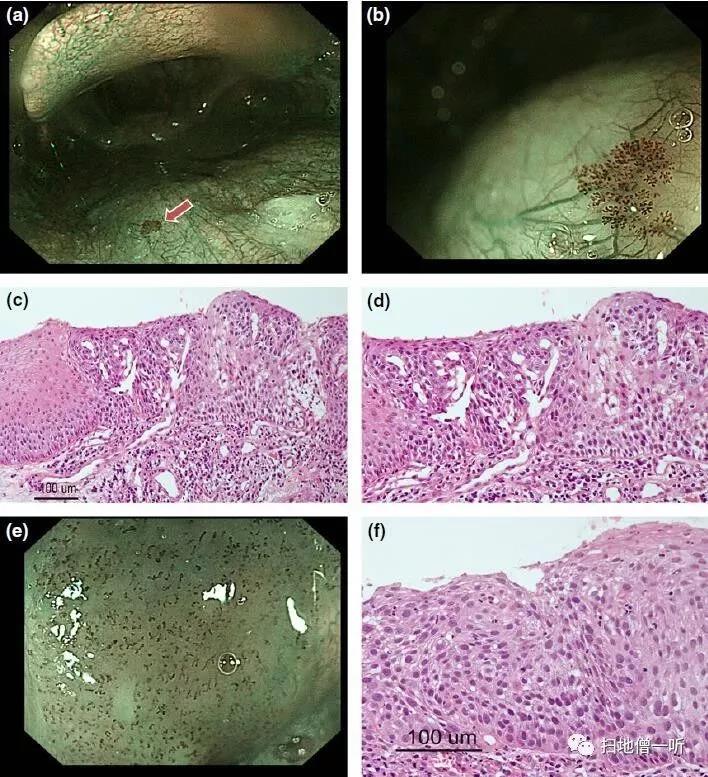
左侧梨状窝及右侧下咽后壁可见两处浅表平坦型病变(O-IIb),病变表面黏膜充血、粗糙,距门齿约19~23cm近全周、24~25cm5~10点位、25~30cm10~6点位食管三处浅表平坦型病变(O-IIb)。
病变表面黏膜充血、粗糙,病变处碘染色不染色且粉红征阳性(分别活检1块),余食管黏膜粗糙,碘染色后可见散在阳性灶,以距离门齿约31~33cm2~5点位,35cm近全周为著(分别活检1块)。
内镜诊断:
1.食管浅表平坦型病变(性质待病理,以距门齿19~23cm、24~25cm、25~30cm),考虑为早期食管癌或癌前病变,建议内镜下治疗。
2.左侧梨状窝及右侧下咽后壁浅表平坦型病变(O-IIb),建议鼻咽镜检查。
3.余食管黏膜粗糙,碘染色阳性灶(性质待病理,距门齿31~33cm、35cm),建议内镜下射频消融治疗。
心得体会:
这是一个考虑食管多发早期癌及梨状窝、下咽后壁早期病变的患者。
从事内镜检查的医师都有经验,普通胃镜检查,大多数患者都有较明显恶心、呕吐症状,因为上诉原因,对于一些特殊的部位如胃底近贲门、食管入口、咽部、梨状窝、下咽等处的病变,要发现比较困难,在无痛内镜下检查可能发现的机会较大,当然跟患者的配合程度有关,但有些跟我们内镜医师的观察仔细与否或是否发现有关。
从该患者的内镜检查经过,让我更加明白,仔细认真做好每一例内镜的重要性,尽管可能你需要花费大量的时间和精力在一名患者的检查上,但如能发现其中的病变,尤其是早期的病变,对于患者及其家庭,乃至对整个社会而言,意义是何其重大。
对于梨状窝下及咽这样的特殊部位,根据胃镜检查标准,进镜时尽可能缓慢,减少对咽部刺激,先白光镜观察,两侧梨状窝,再切换呈NBI观察,如仍考虑有病变,可建议进一步行鼻咽镜检查行活检。
食管病变,根据标准胃镜检查,进镜时根据标准采图,对病变部位多采图,远景、近距离,多角度,切换NBI检查,再行碘染色,根据染色结果,在病变部位行必要的活检进一步诊断。
经过这段时间的学习,让我有了标准胃镜检查的理念,操作胃镜的习惯得到纠正,对于一些特殊部位的检查,容易漏诊的部位掌握了一定技巧,尤其对食管碘染色的重要性有了更进一步的认识。
贵州省赤水市人民医院
周璇医师
胃镜所见:
距门齿约27~28cm12~5点位食管黏膜见一处片状发红,表覆白色物质,NBI观察呈茶褐色改变,ME-NBI观察可见IPCL分型为B1型,碘染色阳性灶。
余食管碘染色后,可见散在浅染区,于距门齿约为28~29cm6点位活检2块,距门齿约为30cm食管黏膜见一处大小约5mm广基隆起,表面黏膜光滑,余食管黏膜未见明显异常。
食管胃交界线距门齿约为40cm。贲门、胃底及胃体未见明显异常,胃窦黏膜光整,散在充血。幽门圆,开放尚好。所见十二指肠球部及降部未见明显异常。
胃镜诊断:
1.食管碘染色阳性(距门齿约为27~28cm),建议外院病理会诊及EUS,择期内镜下切除;
2.食管黏膜下隆起,平滑肌瘤可能,建议EUS,必要时内镜下切除;
3.食管散在碘染色浅染,炎症可能,病理回报后随诊;
4.慢性非萎缩性胃炎。
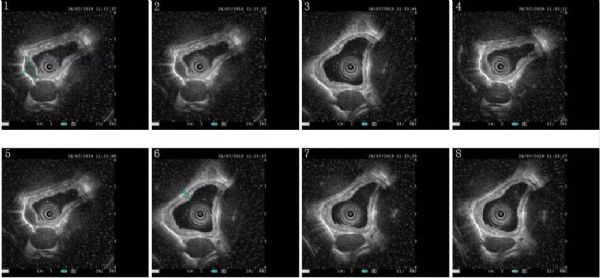
超声内镜:
距门齿约27~28cm12~5点位食管黏膜见一处片状发红,表覆白色物质,超声内镜提示:病变处食管黏膜可见中低回声增厚,以黏膜层增厚为主,黏膜下层、固有肌层及浆膜层清晰、连续、完整。
病变处食管周围未见明显肿大的淋巴结。距门齿约为30cm食管黏膜见一处大小约5mm广基隆起,表面黏膜光滑.
超声内镜提示:
隆起处食管壁内可见一横径约为7.0的低回声占位,内部回声均匀,边界清楚,主要起源于固有肌层,黏膜层、黏膜下层及浆膜层清晰、连续、完整。病变处食管周围未见明显肿大的淋巴结。
超声内镜诊断:
食管黏膜病变,早期食管病变可能,建议内镜下治疗。食管黏膜下肿物,平滑肌瘤可能,起源于固有肌层可能,必要时行内镜下治疗。
心得体会:
该患者结合内镜检查,考虑为早期食管癌。早期食管癌在内镜下的表现主要有黏膜色泽变化、黏膜和血管变化、形态学变化。
在普通的内镜白光下可见病变发红、发白,糜烂、隆起等食管黏膜改变,并可结合染色、放大等方法评估病灶性质、部位、边界和范围。
碘染色是化学染色中较为普遍的可应用于诊断早期食管癌的方法,通过不着色区进行指示性活检可以提高早癌的诊断率。
判断肿瘤范围主要借助色素内镜和电子染色内镜,对病变层次的评估则主要依靠超声内镜、食管上皮乳头内毛细血管襻(IPCL)分型、病变内镜下形态等。
内镜下形态与病变层次:黏膜内癌通常表现为O-IIb型、O-IIa型及O-IIc型,病灶表面光滑或呈规则的小颗粒状;而黏膜下癌通常为O-I型及O-III型,病灶表面呈不规则粗颗粒状或凹凸不平小结节状。
本患者病理示鳞状上皮高级别上皮内瘤变,为尽可能完整切除病变,建议行ESD治疗。本患者存在多处碘染色阳性灶,术前应结合病理确定病变范围,尽可能完整切除病变及保留正常黏膜。
胃镜所见:
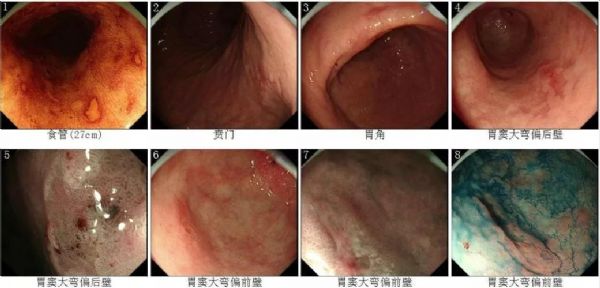
距门齿约为27cm5点位食管局部黏膜粗糙、碘染色不着色(活检1块)。贲门至胃体小弯及胃窦黏膜充血、粗糙且可见多发糜烂灶(于贲门、胃体、胃角、胃体窦交界大弯、胃窦大弯,分别活检1块)。
胃窦大弯偏后壁可见一浅表隆起型病变,病变表面黏膜充血、粗糙、糜烂,NBI+放大示表面微结构欠规整(活检2块)。
胃窦大弯偏前壁可见一浅表凹陷型病变,病变表面黏膜充血、粗糙、糜烂,NBI+放大示表面微结构缺失(活检2块)。幽门充血、水肿。所见十二指肠未见明显异常。
胃镜诊断:
1.胃窦大弯偏前壁浅表凹陷型病变(性质待病理),警惕早期癌变,建议超声内镜检查;
2.胃窦大弯偏后壁浅表隆起型病变(性质待病理),警惕为癌前病变或早期癌变,建议超声内镜检查。
3.慢性萎缩性胃炎伴糜烂(性质待病理),以贲门至胃体小弯及胃窦为著,Hp(-);
4.食管局部黏膜粗糙、碘染色不着色(性质待病理,距门齿约为27cm),警惕为癌前病变。
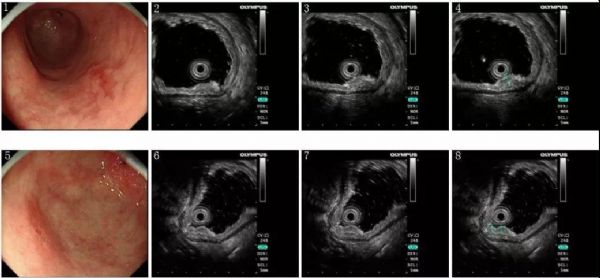
超声内镜:
胃窦大弯偏后壁可见一浅表隆起型病变,病变表面黏膜充血、粗糙、糜烂,NBI+放大示表面微结构欠规整。病变处胃壁增厚,主要以胃壁的黏膜层增厚为主,最厚处约为2.5mm,病变处胃壁的黏膜下层、固有肌层及浆膜层清晰、连续、完整。病变处食管周围未见明显肿大的淋巴结。
胃窦大弯偏前壁可见一浅表凹陷型病变,病变表面黏膜充血、粗糙、糜烂,NBI+放大示表面微结构缺失。病变处胃壁增厚,主要以胃壁的黏膜层增厚为主,最厚处约为2.0mm,病变处胃壁的黏膜下层、固有肌层及浆膜层清晰、连续、完整。病变处食管周围未见明显肿大的淋巴结。
超声内镜诊断:
胃窦大弯偏前壁浅表凹陷型病变,警惕早期癌变,病变主要位于黏膜层,建议内镜下治疗。胃窦大弯偏后壁浅表隆起型病变(性质待病理),警惕为癌前病变或早期癌变,病变主要位于黏膜层,建议内镜下治疗。
心得体会:
本例为一例早期胃癌,早期胃癌的肉眼分型用0型(表浅癌)表示。分为0-Ⅰ型、0-Ⅱ型(0-Ⅱa、0-Ⅱb、0-Ⅱc)、0-Ⅲ型。肉眼分型的原则是不仅要考虑浸润深度,还要结合从黏膜表面所看到的肉眼形态,即采用肉眼分型结合浸润深度来表示。
NBI+放大内镜下依据表面微结构及微血管形态可判定早期胃癌的分化程度及浸润深度情况。早期胃癌的内镜下黏膜特征有黏膜发红、发白、糜烂、出血、颗粒、结节、血管走行紊乱、消失、异常肿瘤血管形成、腺管开口紊乱等。
从白光内镜观察,患者胃窦大弯偏前壁及偏后壁分别可见两处浅表凹陷性+浅表隆起性病变,结合术前检查确定病变标记范围,应从口侧开始切开,术中需要控制胃内气体量。术中应注意保持良好的视野,及时处理术中出血,剥离时应结合重力,必要时应用牵引等辅助技术。
四川省苍溪县中医医院
刘航医师
内镜所见:
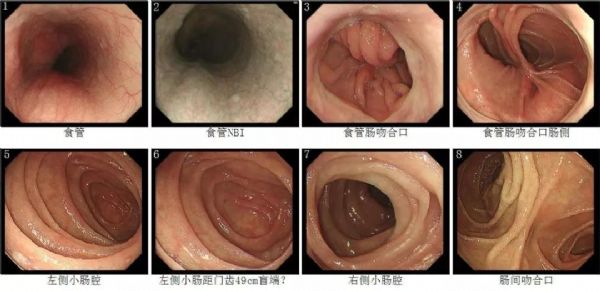
胃癌全胃切除术后近7年。食管黏膜未见明显异常,距门齿约为40cm可见食管肠吻合口,吻合口处黏膜光滑,未见明显肿物及溃疡,吻合口无明显狭窄,内镜通过顺利。进入右下侧小肠入口至距门齿约60cm.
可见肠间吻合口,吻合口通畅,未见溃疡及肿物,进入左上侧小肠入口约9cm,局部肠腔扭曲,似见盲端,所见小肠黏膜未见明显异常。
内镜诊断:
胃癌全胃切除术后近7年,食管肠吻合口及肠间吻合口未见明显异常,定期复查。
心得体会:
本例患者是胃癌全胃切除术后近7年,分享此病例目的是,在我们基层医院及初学胃镜者,大多因为对手术的不熟悉,往往很容易忽视肠间吻合口及一侧回肠盲端的检查,容易漏诊,下面分享几种术式,在工作中遇见后我们该如何行内镜检查,还得感谢中国医学科学院内镜科窦教授的分享。
一、Billroth I式吻合,是将胃的残端直接与十二指肠残端吻合,这种重建方式维持了食物经过十二指肠的正常通路,比较接近正常的生理状态。内镜下见吻合口和一个通道通向肛侧,没有盲端。
二、Billroth II式吻合,这种吻合包括胃窦切除和胃空肠吻合两个步骤。胃空肠吻合是端侧形式,残胃断端与空肠侧面吻合,空肠被分成输入襻和输出襻,输入襻通向小肠近侧端,止于十二指肠残端;与胃相连的输出襻则维持肠道的连续性。这种吻合方式,胃镜进入腔内于吻合口可见2个通道,其中一个通道通向盲端,一个通道可持续插入。
三、Billroth II + Braun式吻合,与传统的Billroth II术一样吻合口见2个通道,一个通向盲端,一个通向肛侧,但每一个通道深入后均可在侧壁上见一个开口,即输入襻和输出襻侧侧吻合,就像前面说的,甚至有时候可以从这里绕一圈回来。
四、Roux-en-Y重建,按Roux-en-Y方式重建也有多种方式,典型的如下:
1.类似Billroth II,但在胃空肠的端侧吻合口下方,是一个很短的盲端和一个输出襻,输出襻再向肛侧约40cm处又有一个空肠-空肠吻合口,在这里有两种方式,可能看到2个腔为两段空肠端侧吻合或3个腔为两段空肠侧侧吻合,如果是侧侧吻合,则3个腔中应有一个是短的盲端。
2.全胃切除Roux-en-Y食管空肠吻合术,术中行食管空肠端侧吻合,吻合口见2个通道,一个是盲端,另外一个是Roux襻,其下方不远处是一个侧侧或端侧空肠与空肠吻合。
3.胆道手术相关的Roux-en-Y吻合,胆管空肠的吻合形式有不离断胆管的侧侧吻合和离断胆管后吻合2种,无论哪种,幽门、十二指肠球部存在,常规进入十二指肠远端后可见Roux-en-Y吻合口。
五、不切除器官的上消化道分流术,胃空肠吻合术,有时伴有Braun吻合,胃空肠吻合襻通常位于胃的下垂部位,但也可能在胃大弯侧前壁或后壁。大多数吻合口比较大但有时也可见到很小的吻合口,越过吻合口可见2个空肠开口,有时在一个空肠开口的远侧还会发现一个吻合口,即Braun吻合,如果内镜通过Braun吻合口,有50%的可能性通过另一个肠襻回到胃内。
六、胰腺切除术:
1.常规Whipple手术(胰十二指肠切除术),经典Whipple术后,当内镜到达胃体时,至少可见2个小肠开口,吻合口一侧通往输入襻,先连接胆管而后连接胰管,吻合口另一侧通往输出襻,约90%的输入襻位于10点钟方向。
2.保留幽门的Whipple术式:内镜下可看到胃和幽门是正常的,通过幽门后立刻就能见到2个空肠腔,分别为输入和输出襻。
另外有些近年来流行的各种减肥手术,包括:空肠回肠旁路术、胆胰转流和十二指肠移位、各种胃限制性手术等等,均由上述基本的吻合术变化而来,内镜医生应把握“手法轻柔、避免结襻、寻腔而进”的原则,必要时在X线监视下进行,避免穿孔的发生。通过以上各种手术方式的复习,希望我们基层及初学者内镜医生能够明确“路在何方”,安全的走出“迷宫”。
内镜所见:
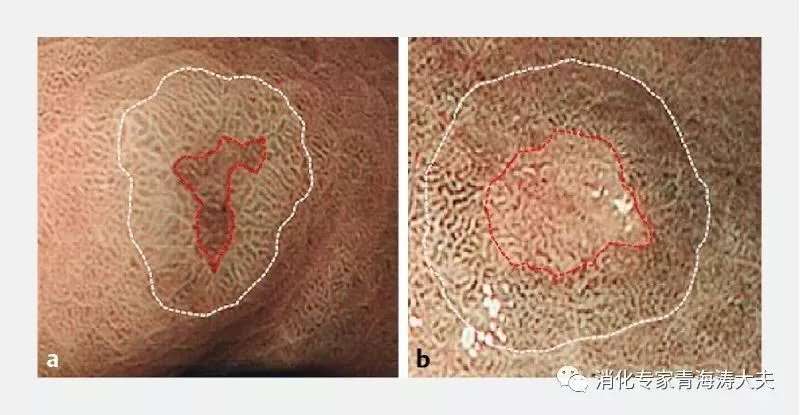
食管未见明显异常,食管胃交界线距门齿约为38cm。贲门至胃体上部小弯侧可见一表浅凹陷型病变(距门齿约为41~43cm),病变表面黏膜充血、粗糙、糜烂,NBI+放大可见分界线及不规则表面微结构(向患者及其家属交待病情后,患者及其家属同意不取活检)。
病变周围胃体小弯侧粗糙、糜烂,于距门齿约44cm、45cm胃体小弯侧分别活检1块。胃底体交界处后壁可见一糜烂灶(活检1块)。余胃体及胃窦黏膜充血、粗糙、变薄、散在糜烂,于胃窦小弯側活检1块。幽门充血、水肿。所见十二指肠球部及降部未见明显异常。
超声内镜检查示:
病变处胃壁增厚,主要以胃壁的黏膜层增厚为主,最厚处约为0.26cm,病变处胃壁的黏膜下层、固有肌层及浆膜清晰、连续、完整。病变处胃壁周围未见明显肿大的淋巴结。
内镜诊断:
1.贲门至胃体小弯侧表浅凹陷型病变(距门齿约为41~43cm),考虑为早期贲门癌或癌前病变,建议行超声内镜检查。
2.病变周围胃体小弯侧及胃底体交界糜烂灶(性质待病理)。
3,慢性萎缩性胃炎(性质待病理,C-3),Hp(-)。超声内镜诊断:贲门至胃体小弯侧表浅四陷型病变(距门齿约为41~43cm),考虑为早期贲门癌,主要位于黏膜层,建议行内镜下治疗。
心得体会:
胃癌是我国最常见的消化道肿瘤之一,占恶性肿瘤病死率的第3位。近20余年来我国的胃癌发病率呈下降趋势,以远端胃癌下降为主,而近端贲门胃底部癌并未下降。
喻杨等比较了早期胃癌与进展期胃癌的内镜下特征,发现进展期胃癌与早期胃癌在病灶分布方面具有较大差异,特别是进展期胃癌中以胃底、贲门部癌多见,提示胃底、贲门部的早期胃癌较容易漏诊。
所以发现早期的贲门癌,早诊早治具有重要的临床意义。虽然各种色素内镜、放大内镜有助于消化道早癌的诊断,但是常规白光内镜观察依然是最为重要的内镜检查。早期贲门的的临床和白光内镜下的特点,旨在有助于提高早期贲门癌的诊断水平。
早期贲门癌的患者临床症状不明显,并且在早期贲门癌患者中常见的肿瘤标志物无明显异常,所以对于具有胃癌高危因素的人群常规定期的胃镜检查有一定的意义。并且既往无胃病病史的老年患者出现上腹部不适,并且维持一段时间不缓解应该及时内镜下检查。
早期胃癌的肉眼分型用o型(表浅癌)表示。分为0-Ⅰ型、0-Ⅱ型(0-Ⅱa、0-Ⅱb、0-Ⅱc)、0-Ⅲ型。贲门癌绝大多数属于Siewert2~3型,研究也显示在内镜检查时大多数贲门早癌的病变在进镜直视下可发现,但还有部分需要胃内翻转内镜才能发现。
所以正镜观察,尤其是贲门脊根部,胃内翻转镜身,360°操作,仔细观察贲门及贲门直下区,不留盲区,非常重要。贲门早癌以II型为主,其中以IIc及IIa+IIc占多数,病变颜色以发红为主,所以在白光下观察贲门部,局限性的发红的病变尤其要引起注意,必要时进一步放大内镜检查或活检组织学检测。
大多数病变背景黏膜有萎缩表现,所以对于萎缩性胃炎尤其是全胃萎缩的患者,内镜随访时,贲门部也是重要的检查部位。
总之,贲门早癌没有特异性临床表现,尤其是不存在报警症状如消瘦、乏力及吞咽困难等。常见的肿瘤标记物均在正常范围内。内镜检查是发现病变的最有效方法。
病变多发生于贲门脊根部,以平坦型(II型)为主,病变颜色多较周围黏膜发红,并且周围黏膜以萎缩多见。内镜下治疗是早期贲门癌安全有效的治疗方法。
小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言













#诊疗技术#
100
#内镜#
69