Dev Cell:免疫疗法不起效,原来这么多肿瘤细胞打开了“隐身”基因
2019-07-29 佚名 学术经纬
自2011年首款免疫检查点抑制剂问世以来,黑色素瘤、乳腺癌、肺癌等多种癌症的患者获得了生的希望,显着提高生存率。遗憾的是,这类免疫治疗并不是对所有癌症患者都有效。以乳腺癌为例,有研究估计,使用免疫检查点抑制剂药物,只有5%~30%的患者从中受益。
很多科学家都想知道为什么大部分患者对免疫疗法没有反应。“是什么阻止了免疫系统识别并攻击肿瘤?理解这一点是为所有癌症患者找到治疗方法的第一步。”美国Fred Hutchinson癌症研究中心的Robert Bradley博士认为。
就在最近,Bradley博士与同事Stephen Tapscott博士合作领导的研究团队发现了一个基因,可能为这个问题找到了一部分答案。针对这个名为DUX4的基因,或许可以帮更多癌症患者受惠于免疫检查点抑制剂的治疗。该研究最近发表于《细胞》子刊Developmental Cell。
为了寻找可能影响癌症免疫应答的肿瘤相关基因,Bradley博士的研究小组检查了近万例肿瘤样本的基因表达谱。这些病例涵盖33种癌症,包括膀胱癌、乳腺癌、肺癌、肾癌和胃癌等实体瘤。在其中26种不同组织类型的癌症中,研究人员找到了与癌症高度相关的几个基因。
这其中,DUX4基因引起了研究者的注意,过去没有人把这个基因和癌症联系在一起。
Tapscott博士过去一直在研究DUX4蛋白,他知道DUX4作为一种转录因子,在胚胎早期发育阶段驱动基因表达。而在成人的体细胞中,正常情况下DUX4应该沉默。事实上,当基因突变导致肌肉细胞异常重启DUX4,会让人患上一种罕见疾病,被称为面肩肱型革营养不良症(简称FSHD)。
为什么DUX4会出现在那么多种类的癌细胞中?为了找出这个基因给了癌细胞什么好处,研究团队做出了进一步探索。
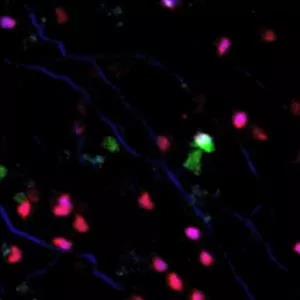
首先,研究者确认了在大多数癌细胞中,DUX4重新活跃起来,就像在早期胚胎发育时那样激活了同样的基因表达。
进一步探索DUX4与癌细胞免疫反应之间的关系发现,相比没有表达DUX4的癌细胞,在表达DUX4的肿瘤中,免疫细胞的杀伤活性减弱了。
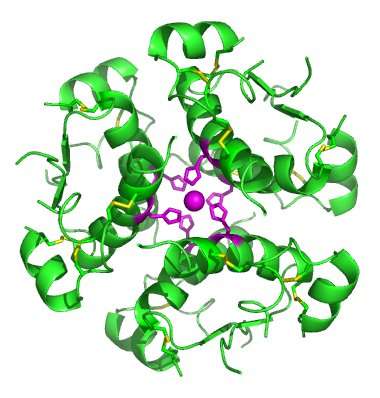
为了找出原因,研究团队把目光转向了杀伤癌细胞的免疫T细胞。T细胞只能攻击它们“看到”的东西。通过检查其他细胞表面的蛋白片段(抗原肽),T细胞可以判断是否需要发起攻击。主要组织相容性复合物(MHC)I类分子就负责向T细胞呈递这类抗原肽。
然而,当研究者在肿瘤细胞系中检查MHC-I类分子的水平时,他们发现,DUX4表达水平高时,MHC-I水平降低。“DUX4阻止了MHC呈递抗原,于是癌细胞在免疫系统面前‘隐身’了。”Tapscott教授解释。
如此看来,一些患者对免疫检查点抑制剂没什么反应,会不会就是因为DUX4造成了癌细胞隐形呢?
为了检验这种关联,研究人员查看了转移性黑色素瘤患者捐献的组织样本。这些患者都接受过免疫检查点抑制剂CTLA-4抗体或PD-1抗体的治疗。分析这些样本中DUX4的表达水平后,果不其然,比起用药后肿瘤缩小的患者,那些药物似乎未起作用的患者体内,DUX4转录活性更高。而且,肿瘤中没有表达DUX4或表达水平低的患者,比DUX4水平较高的患者,无进展生存期和总生存期都更长!
这个结果表明,或许可以通过检查癌细胞中的DUX4,来识别免疫检查点抑制剂可能对哪些患者不起作用,Bradley博士说。
而在Tapscott博士看来,他们正在针对罕见病FSHD开发的靶向DUX4的药物,或许有可能在广泛的癌症治疗中帮助改善免疫检查点抑制剂的疗效。据介绍,研究小组已经开始在实验室中测试这种药物对癌细胞DUX4的有效性。
我们期待这项工作可以最终带来DUX4靶向疗法的发展,协助免疫疗法造福更多的癌症患者。
原始出处:
Chew GL1, Campbell AE2, De Neef E3, et al., (2019) DUX4 Suppresses MHC Class I to Promote Cancer Immune Evasion and Resistance to Checkpoint Blockade. Development Cell. DOI: 10.1016/j.devcel.2019.06.011
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#Cell#
64
#CEL#
54
#Dev#
65
#肿瘤细胞#
69