十种病变误诊为股骨头坏死,你掉坑几次?
2022-10-27 华夏影像诊断中心 华夏影像诊断中心
股骨头坏死为髋部常见疾病,自MRI应用以后早期诊断变得可能,但髋部有多种疾病类似ONFH,故在作出诊断之前应仔细鉴别,结合临床,采用多种序列的MRI及多方位的CT扫描,确切诊断是可能的。
股骨头坏死(ONFH)是骨科常见且难治性疾病。使更多的患者获得早期及准确诊断是提高保存自身关节(joint-preserving)疗效的先决条件,也对节省医疗资源,减轻患者负担起重要作用。
一、认识股骨头坏死特点,提高确诊率
必须强调,ONFH为股骨头血供障碍引起的一系列病理改变,各种原因引起的ONFH其病理改变类似。
国际骨循环学会(ARCO)及美国骨科医师学会(AAOS)对ONFH的定义为:股骨头坏死系股骨头血供中断或受损,引起骨髓成分及骨细胞死亡,继而导致股骨头结构改变,部分发生股骨头塌陷及关节功能障碍的疾病。
目前在我国存在扩大诊断及错误诊断的倾向,主要原因系部分专业医师对ONFH的特点认识不足,对其诊断标准了解较少。当然,少数所谓专治股骨头坏死的医院的商业利益,故意扩大诊断,过度治疗,也应引起注意。
1、早期股骨头坏死(0、Ⅰ期)一般无症状和体征
少数患者可主诉有轻度髋部不适,体检时强力内旋髋关节可诱发股骨沟部疼痛。因此Ⅰ期ONFH的诊断主要依赖于对高危人群(髋部外伤、长期大量应用皮质类固醇、长期大量饮酒等)行MRI检查,以及对一侧髋关节诊断为ONFH的患者行双髋MRI检查,依此,相当数量的ONFH患者可在Ⅰ期得到明确诊断。MRI对Ⅰ期ONFH的诊断具有很高的特异性(96%~99%)和敏感度(99%)。
典型ONFH的MRI表现为T1WI低信号带包绕脂肪信号,T2WI出现双线征(double line sign),T2WI抑脂像或STIR序列出现片状或带状高信号(图1),此异常信号改变多数位于闭合的骨骺线以近,但部分ONFH的坏死信号带可穿透骨骺线至股骨头远端,少数可穿透股骨颈部。约20%的ONFH不出现T2WI的双线征。如在股骨头颈及转子部出现骨髓水肿,提示坏死病灶进展到围塌陷期。

图1 典型的股骨头坏死MRI图像(a)T1WI带状低信号;(b)T2WI双线征;(c)T2WI抑脂像示带状高信号
2、诊断早期ONFH最可靠的MRI图像
具体表现为T1WI蜿蜒曲折的低信号带。北京市SARS骨坏死专家诊疗组依据上述图像诊断的176例ONFH以及否定ONFH诊断的363例的应用皮质激素的SARS患者,经7年随访,至今仍未发现一例过度诊断,也未发现一例漏诊,证明此图像对ONFH诊断的特殊价值。MRI显示股骨头信号非同质改变,只要无带状低信号,就不应诊断为股骨头坏死。
3、CT扫描对Ⅰ期ONFH的诊断作用有限
MRI出现阳性改变到CT扫描清楚显示病灶的间隔多数患者为6月~1年。CT可清楚显示Ⅱ期ONFH病灶,典型的改变为硬化带包绕坏死灶,部分ONFH的坏死灶内显示斑点状或片状骨化(图2)。Ⅲ期ONFH的CT扫描可显示股骨头病灶皮质骨断裂(冠状位、矢状位、或轴位重建)。因此,CT扫描对清楚显示病灶范围、部位、修复情况及鉴别Ⅱ、Ⅲ期有重要作用。
X线片的阳性改变较CT扫描还要延迟,多数病例X线片出现阳性改变在MRI确诊后的1年,少数患者可晚到2~3年,而且X线片的病灶显示均不清楚。因此,普通X线片对Ⅰ、Ⅱ期ONFH的诊断价值有限。但蛙式位X线片对显示新月征有其特殊价值。
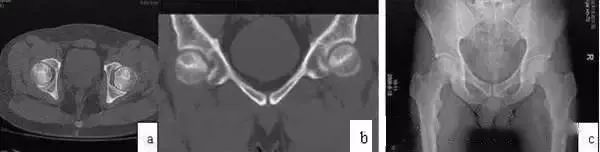
图2 CT显示坏死灶明显,硬化带形成(a,b);X线片坏死灶显示不清(c)
二、不要将正常变异的影像误诊为股骨头坏死
1、滑膜疝凹(Synovial herniation pit)
引起滑膜疝凹的原因有两种:一是发育异常的股骨头颈交界区反复撞击髋臼缘引起局部囊性变;二是滑膜或滑液压入此处。多数患者无症状,仅是偶然行MRI检查时发现。
典型MRI图像改变头颈交界处T1WI圆形低信号(<5 mm),相应区为T2WI高信号,CT扫描为囊形变(图3)。多数患者不需治疗。
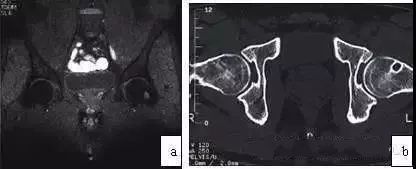
图3 男,35岁,髋臼股骨撞击症,左股骨头颈交界处滑膜疝凹。(a)T2WI抑脂像示圆形高信号;(b)CT扫描示左髋头颈交界区囊形变
2、骨岛
为松质骨内的致密骨,MRI各序列均呈低信号,X线片及CT扫描显示为高密度影,容易鉴别。
3、圆韧带中心化(fovea centralis)
髋关节矢状位MRI扫描常显示股骨头关节面的较大缺损区,呈圆形,此为圆韧带附着区,部分中心化的圆韧带附着,类似股骨头坏死塌陷,但在冠状位及轴位的MRI却无此改变,容易鉴别。
三、类似股骨头坏死MRI图像改变的髋部疾病
髋关节有多种疾病的临床及MRI图像与ONFH类似,结合临床及其它影像检查,可作出鉴别。
1、暂时性骨质疏松症(ITOH)
此病多见于中青年,男、女均可发病,多见单髋受累。典型的临床特点为无明显诱因的突发性髋关节疼痛和跛行,关节活动轻度受限。
MRI的T1WI为弥散低信号,T2WI为高信号,范围累及整个股骨头、颈,甚至扩展至大转子(图4)。与ONFH不同的是ITOH无低信号带和双线征。X线片显示转子部骨量减少,因此鉴别不难。ITOH为自限性疾病,经非手术治疗4月~1年可完全恢复,包括MRI图像。
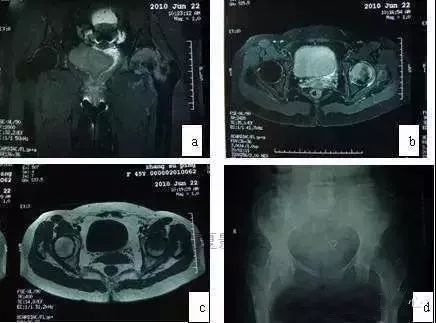
图4 女,45岁,突发性左髋疼痛,无诱因,诊断为暂时性骨质疏松症。(a)T2WI示股骨头颈及转子间弥散性高信号(冠状位);(b)T2WI示股骨头高信号(轴位);(c)T1WI示股骨头低信号;(d)X线片示股骨头颈及转子部骨量减少
2、软骨下不全骨折(SIF)
此病多见于中老年,女性多见,常伴股骨头骨质疏松。临床特点是在行走时无明显诱因突发髋部剧痛,不敢负重行走,体检可见髋关节内旋活动受限,部分患者可出现屈曲活动受限。
MRI示股骨头外上部(前或后)软骨下不全骨折,T1WI为片状低信号,T2WI为高信号,抑脂像显示围绕病灶的骨髓水肿(高信号)。CT可见相应MRI改变区的骨小梁断裂或稀松(图5)。
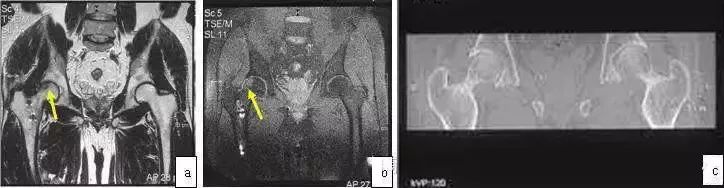
图5 男,49岁,右髋突发疼痛,不能行走,诊断软骨下不全骨折。患者有股骨干骨折,髓内钉固定史。(a)T1WI示股骨头外上部(箭头)低信号;(b)T2WI示对应部位高信号(箭头);(c)CT扫描示右股骨头上部骨折线
3、骨软骨病变(OCL)
多见于青少年,髋部有反复撞击或轻中度创伤史,无明显ONFH的诱因。髋部中度疼痛,位于腹股沟部。内旋活动受限。
MRI显示病灶T1WI低信号,T2WI高或中信号改变,位于股骨头前或中部关节面下,CT显示软骨下骨硬化,有时可见骨软骨碎骨片(图6)与ONFH不同。少数患者骨软骨片从关节面剥脱形成关节内游离体,此时会出现髋关节交锁症状。
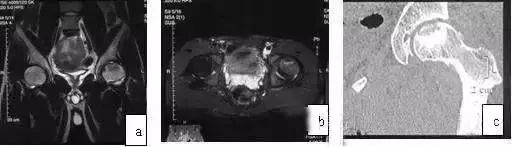
图6 男,19岁,反复军事训练后,左髋疼痛,内旋活动受限,诊断为左股骨头OCL。(a)T1WI示左股骨头上部低信号区,穿透软骨下骨板;(b)T2WI示对应区高信号;(c)CT扫描显示软骨下骨板骨折,病灶周缘硬化带
4、中青年早期骨关节炎(OA)
发生在中青年的骨性关节炎并不少见,部分系股骨髋臼撞击症(FAI)所致,部分患者无明显原因,系原发。此类患者常主诉髋部疼痛,活动时加重,休息后缓解,疼痛常位于臀部,大转子或腹股沟部。体检常发现内旋活动稍受限,强力内旋疼痛。
MRI示关节面中部偏内侧T1WI低信号区,T2WI亦为中或低信号区,常误诊为ONFH。鉴别要点为无明显诱因(创伤、激素、酒精等),MRI低信号区位关节面中部且无带状低信号,此与ONFH完全不同,ONFH的病灶位于关节面偏外(冠状位),偏前(矢状位、轴位)且有低信号带。
如再作CT扫描,则两者影像完全不同,OA的囊性变周围骨硬化厚且更致密,常为多囊,部分患者相应的髋臼缘硬化,而ONFH的改变为单囊,仅有硬化带而无致密骨包绕(图7)。
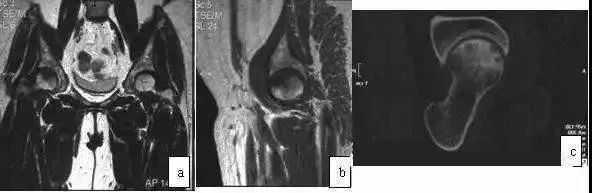
图7 女,41岁,右髋骨性关节炎。(a)T1WI示股骨头中央部低信号区,无带状低信号;(b)T1WI矢状位显示股骨头上部低信号区;(c)CT扫描示股骨头中央偏后多个囊性变及周缘骨硬化
5、软骨母细胞瘤
此良性肿瘤好发于10~20岁之间的青少年,多位于股骨骨端(股骨头、股骨髁)及胫骨上端,此肿瘤位于骨骺内,决不穿透骨板。早期无症状或轻度不适,如病灶穿透关节面,则出现关节疼痛加重,发生关节活动障碍。
MRI的T1WI示边缘清晰的低或中信号,T2WI高信号,决不穿透骨骺板但可穿透关节面,CT扫描显示分界清晰的溶骨性改变(图8),此特异图像与ONFH鉴别不难。
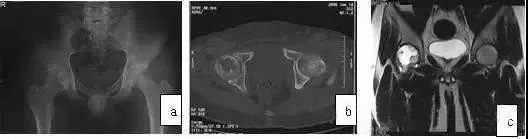
图8 男,21岁,右髋关节疼痛伴膝关节疼痛,关节活动轻度受限,手术诊断为软骨母细胞瘤。(a)X线片病灶显示不清;(b)CT扫描示股骨头内不规则破坏,边界清楚;(c)MRI T2WI示股骨头内片状高信号
6、股骨头挫伤
髋部扭伤或撞击伤后髋部疼痛,且同时出现关节活动受限及跛行,多见中青年,疼痛较重。MRI的T1WI显示股骨头内片状低信号,T2WI片状高信号,位于股骨头内,有时伴有关节积液(图9)。与ONFH的带状低信号鉴别容易。

图9 男性,43岁,左髋扭伤后疼痛,诊断为股骨头挫伤。(a)T1WI示股骨头内片状低信号(箭头);(b)T2WI示股骨头内片状高信号(箭头)
7、色素沉着绒毛结节性滑膜炎(PVNS)
发生在髋关节的PVNS较膝关节少得多,患者多为青少年,常为单发,髋部中、轻度疼痛伴明显关节功能障碍,X线摄片可见股骨头、颈及髋臼皮质骨侵袭,囊性变,关节间隙变窄,此与ONFH不同,后者早、中期时关节间隙不变窄。
应用MRI检查,则鉴别不难。MRI示广泛滑膜病变(T1WI、T2WI均为低信号),病变侵犯广泛(股骨头颈、髋臼)是其特点,CT扫描可见骨皮质侵蚀,累及髋臼和股骨头、颈部,与ONFH鉴别不难(图10)。
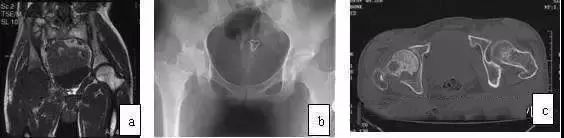
图10 男,28岁,右髋钝痛二年,关节活动明显受限,诊断为色素沉着绒毛结节滑膜炎。(a)MRI的T1WI示右股骨头、颈弥散性低信号;(b)X线片示右髋股骨头及髋臼破坏,关节间隙变窄;(c)CT扫描示股骨头颈骨破坏
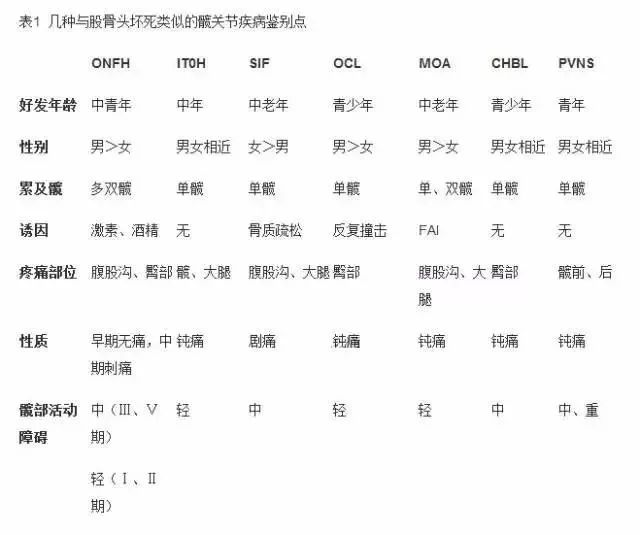

四、鉴别较容易但存在概念模糊而误诊为股骨头坏死的疾病
8、髋关节发育不良继发骨关节炎
此类患者多见于女性,关节疼痛及行走乏力,跛行,MRI的T1WI显示股骨软骨下骨低信号,部分专科医师有时也将其诊断为ONFH,此是不对的,鉴别不难。拍摄双髋正位及蛙式位X线片示髋臼发育浅,股骨头包含不良等即可鉴别。
9、强直性脊柱炎累及双髋
此病多累及青少年男性,双髋关节间隙变窄但股骨头仍呈圆形。此类患者常应用激素治疗,即使伴有股骨头坏死,股骨头塌陷仍较少见。化验检查HLA-B27⊕,X线片示骶髂关节变窄或消失,脊柱强直,因此鉴别不难。
10、类风湿关节炎
此病多发生于中青年女性,关节间隙变窄在先,继而出现股骨头变形,增生。RF(+),常伴有腕、肘、手指变形,功能障碍,因此鉴别也不难。
上述三种病变均为软骨病变,而ONFH为骨病变,故在病变发生的早、中期临床表现,X线片、MRI等均有明显差异,前者出现关节间隙变窄,而后者待股骨头塌陷晚期才会发生关节间隙变窄。因此只要把概念搞清则鉴别不难。
小结
股骨头坏死为髋部常见疾病,自MRI应用以后早期诊断变得可能,但髋部有多种疾病类似ONFH,故在作出诊断之前应仔细鉴别,结合临床,采用多种序列的MRI及多方位的CT扫描,确切诊断是可能的。
确诊后应针对不同病因与病理改变进行个体化治疗选择,以提高临床疗效,节省医疗费用,尽可能延缓或避免人工关节置换
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言