Alzheimer Dementia:认知功能越重,护理成本越高
2021-09-16 Freeman MedSci原创
最近HHC报销的变化并没有反映出CI患者更多的强化护理需求。
患有认知障碍的老年人--从轻度认知障碍到阿尔茨海默病和相关痴呆症(ADRD)--是医疗保健的大量使用者,具有较高的合并症负担和独特的挑战性护理需求。行业领袖和政策制定者已将注意力转向制定有针对性的干预措施,以改善认知障碍患者的家庭和社区护理的质量和连续性。 同时,美国的支付政策并没有始终如一地考虑到有认知障碍的老年人的更大护理需求。在这种情况下,人们对更好地了解这些人的服务使用模式以及支付政策如何影响这些模式越来越感兴趣。
医疗保险资助的家庭保健(Medicare-funded home health care,HHC)是一种在病人的家庭环境中提供熟练服务的福利,是对生活在社区的有认知障碍的老年人的一个重要支持来源。有认知障碍的医保受益人比没有认知障碍的受益人更有可能获得HHC,而且每三个医保家庭保健患者中就有一个有ADRD的诊断。
然而,以前的工作没有研究过基于病人认知障碍的HHC期间的护理强度差异。在医保家庭保健期间,病人可能会接受不同数量的家庭保健机构工作人员的访问,访问可能包括熟练的护理、熟练的治疗、个人护理助理和其他服务类型的混合。
接受探访的类型和强度反映了病人的护理需求,推动了可变成本,是家庭保健机构盈利的主要决定因素。鉴于最近支付政策的变化,了解有认知障碍的HHC患者的护理强度尤其重要。根据病人驱动分组模式(PDGM),对联邦医疗健康保险支付系统的修订,有可能对认知障碍患者的护理产生负面影响。PDGM的目的是将报销与病人的特征更紧密地联系在一起--特别是与较高护理强度有关的诊断和合并症。然而,病人的认知障碍在很大程度上被忽略了,只有当病人被诊断出患有痴呆症和压疮或其他特定的皮肤状况时才会影响报销。
因此,在认知障碍导致更高的护理强度的情况下,PDGM可能会对照顾更多认知障碍患者的家庭医疗机构产生负面影响,最终威胁到护理的获得和/或阻碍医疗机构为这一脆弱亚群提供高质量护理的能力。
要预测PDGM是否有可能导致这种意外的后果,必须要有关于认知障碍的联邦医疗保险受益人的护理强度的信息。
医疗保险和医疗补助服务中心(CMS)之前委托进行了一项分析,为HHC病例组合方法的修订提供信息,该分析表明,患者的认知障碍与HHC期间护理强度的降低有关。然而,该分析没有调整任何潜在的混杂患者或提供者的特征,也没有使用计量经济学技术来减少内生性偏差。此外,它的研究结果与现有的文献不同,这些文献发现有认知障碍的人在HHC以外的许多护理环境中的护理强度更大,而且进入HHC的可能性更大,这表明需要进一步研究HHC期间认知障碍和护理强度之间的关系。
藉此,美国约翰霍普金斯大学的 Julia G. Burgdorf1等人,以2011年至2016年期间接受HHC的社区生活医疗保险受益人为样本,首次提供了有关HHC期间患者认知障碍和护理强度之间关系的信息。研究结果使人们更好地了解护理这一脆弱亚群所需的资源,有可能指导未来的干预措施,以支持在认知衰退的情况下居家养老,并可能为未来修订医疗保险HHC支付系统提供信息。
这项队列研究包括2011年至2016年期间1214名医疗保险HHC患者的全国代表性样本。多变量逻辑回归和负二项回归模拟了患者CI和护理强度之间的关系--以HHC期间接受访问的次数和类型以及接受多个连续HHC发作的可能性来衡量。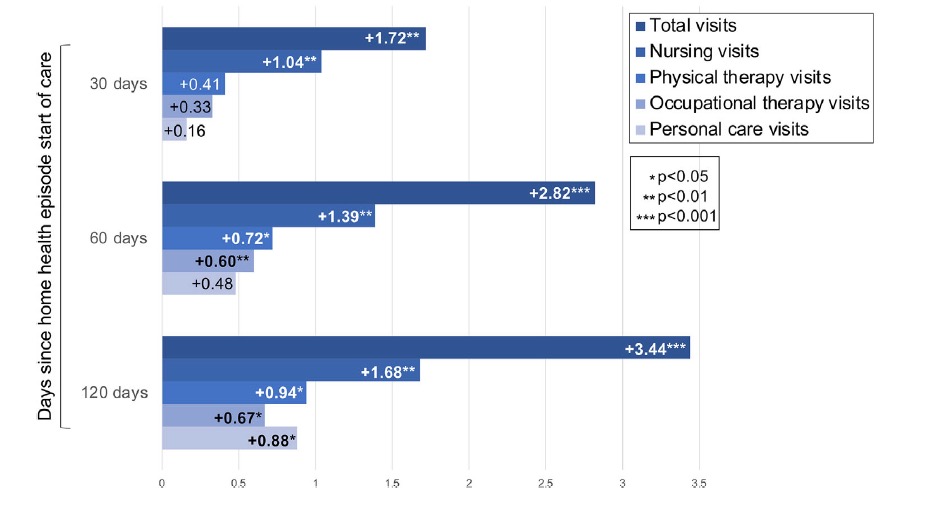
他们发现:有CI的患者接受多次连续HHC发作的几率大45%(P < .05),在指数HHC发作期间接受了额外的2.82次(P < .001),1.39次护理(P = .003),0.72次物理治疗(P = .03),和0.60次职业治疗(P = .01)。
这个研究的重要意义在于发现了:最近HHC报销的变化并没有反映出CI患者更多的强化护理需求。
原文出处:
Burgdorf JG, Amjad H, Bowles KH. Cognitive impairment associated with greater care intensity during home health care.Alzheimer’s & Dementia. Published online August 24, 2021:alz.12438. doi:10.1002/alz.12438
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言


















学习
74
#dementia#
66
学习
78
学习学习学习
83