BJH综述:原发性CNS边缘区淋巴瘤的表现、诊断、病理、治疗和临床结局
2023-12-11 聊聊血液 聊聊血液 发表于上海
作者检索PubMed中所有74篇文章207例PCNSMZL,描述了原发性CNS边缘区淋巴瘤的表现、鉴别诊断、病理学、治疗选择和临床结局,包括最佳临床实践建议。
原发性CNS边缘区淋巴瘤
边缘区淋巴瘤 (MZL) 共发表207例原发性CNS MZL(PCNSMZL) 病例,其发病机制研究甚少,由于罕见性,标准治疗仍有待确定;在各种治疗(如手术、放疗、化疗或其联合治疗)后均表现出极好的预后,但应在对过度治疗风险进行准确分析后考虑治疗手段。随访短是PCNSMZL 病例的主要限制,限制了对长期结果和医源性后遗症的了解。
《British Journal of Haematology》近日发表综述,作者检索PubMed中所有74篇文章207例PCNSMZL,描述了原发性CNS边缘区淋巴瘤的表现、鉴别诊断、病理学、治疗选择和临床结局,包括最佳临床实践建议。现翻译全文,水平有限如有错误敬请谅解。

流行病学
MZL 占 NHL 的7%,是仅次于 DLBCL 和滤泡性淋巴瘤的第三大常见亚型。然而无法获得基于人群的 PCNSMZL 发生率,因为大多数已发表的病例由单例患者报告代表,仅有少数病例系列估计其在CNS为主的 NHL 中的发生率为1.7%-6.3%。近年来文献中病例报告的增加可能反映了诊断的改善,而非PCNSMZL 的实际发生率增加。与 CNS 原发性弥漫性大 B 细胞淋巴瘤 (DLBCL)(PCNSL) 不同,PCNSMZL表现出明显的女性好发 (69%),更常见于中年女性。
发病机制
PCNSLMZL 的发病机制尚不完全清楚。大多数结外MZL(EMZL)的主要假设为慢性炎症,如慢性感染或自身免疫性疾病,可募集多克隆淋巴细胞,由此可能产生单克隆淋巴瘤。该过程通常靶向无天然淋巴组织的粘膜部位,并与被覆上皮和相关反应性炎性浸润相互作用。幽门螺杆菌、鹦鹉热衣原体、伯氏疏螺旋体、空肠弯曲杆菌和丙型肝炎病毒等微生物感染或自身免疫性疾病(如桥本氏病和干燥综合征)与 EMZL 相关,EMZL起源于胃、眼附属器、皮肤、小肠、唾液腺和甲状腺等。
慢性炎症刺激对 PCNSMZL 的致病影响值得进一步研究。丙型肝炎病毒感染、硬皮病、多发性硬化、Graves病、结节病、干燥综合征、系统性红斑狼疮 (SLE) 和桥本病患者也可发生PCNSLMZL。有报告1例累及脉络丛的 PCNSMZL 与鹦鹉热衣原体感染相关,无任何 CNS 外淋巴瘤累及。另外一例具有挑战性的携带 PCNSMZL 的脉络丛黄色肉芽肿病例,从而提出了第一个问题:炎症环境可能是 MALT 淋巴瘤的病灶(例如该病例中的黄色肉芽肿),亦或黄色肉芽肿成分可能是淋巴瘤和 CNS 细胞外沉积的继发性反应。
鉴于上皮细胞在 EMZL 发病机制(多发生于胃)中所起的作用,有人推测静脉窦蛛网膜绒毛的脑膜上皮细胞也可能在 PCNSMZL 中发挥类似作用;肿瘤常发生于脑膜上皮细胞丰富的区域内,如硬脑膜静脉窦的蛛网膜绒毛,这一发现进一步证实了该假说。
但与 PCNSL 不同,免疫抑制与 PCNSMZL 的发生之间无明确相关性。仅报告了1例 EB 病毒 (EBV) 阴性、HCV血清阳性肝移植受者的 PCNSMZL 病例。EBV 似乎在这些肿瘤中不起主要的发病作用,因为在10例 PCNSMZL 患者中通过原位杂交证实EBV缺失。
曾报告1例在 XRCC2 杂合突变女性中诊断为 PCNSMZL 的病例:这一发现使作者推测该生殖系突变在 PCNSMZL 中可能的易感淋巴遗传作用。
临床表现
PCNSMZL 通常表现为隐匿性起病,诊断前症状史相对较长;症状中的大多数可能与该生长缓慢的病变带来的肿瘤占位效应有关,可能包括头痛、颅神经缺陷、四肢无力或感觉迟钝、癫痫发作、找词困难、意识模糊、恶心、呕吐和共济失调。异常表现包括双侧进行性颅神经功能障碍后的视力丧失;弥漫性硬脑膜增厚导致的听力丧失,类似 CNS 感染或血管炎;还报告有弥漫性软脑膜增强情况下的长期癫痫发作和神经功能下降。更罕见的情况包括急性硬膜下血肿样或卒中样表现。
PCNSMZL 通常起源于硬脑膜,但也可罕见发生在 CNS 实质内的病例。颅内硬脑膜定位多累及半球凸面、半球间大脑镰、天幕及海绵窦。第二常见的受累部位为侧脑室脉络丛血管球,这是一种外胚层起源且无血脑屏障的结构。目前为止已报告28例位于脑实质的病例,主要位于皮质、基底神经节、桥小脑角和视网膜。实质性 PCNSMZL 患者报告的发作症状为面瘫、轻偏瘫和记忆障碍。
仅报告12例累及脊柱的PCNSMZL。胸段是最常见的受累部位,但也有发生在腰椎、颈椎和骶骨区域的病例。背部和神经根疼痛、下肢轻瘫、肢体无力和泌尿系统障碍是最常见的症状,其次是急性脊髓压迫。少数同时发生于脑和脊髓实质的 MZL 病例鲜有报道。
17%的报告病例中诊断PCNSMZL时显示 CNS (脑或脊髓)内多个部位受累。
神经影像学和鉴别诊断
大多数 PCNSMZL 病变表现为硬脑膜附着单个或多个较大的轴外肿块。脑和/或脊髓对比增强磁共振成像 (MRI) 是检测、怀疑和定义 PCNSMZL 扩展的基石手段吗,最常见的表现为边缘锐利的单个肿块和充足的硬脑膜植入;大多数硬脑膜淋巴瘤取代皮质灰质,MRI显示局部 T2/FLAIR 信号高信号,CT扫描显示低密度,提示血管源性水肿。通常可见肿瘤及其邻近硬脑膜内的显著对比增强。部分患者可观察到邻近骨浸润(图1)。
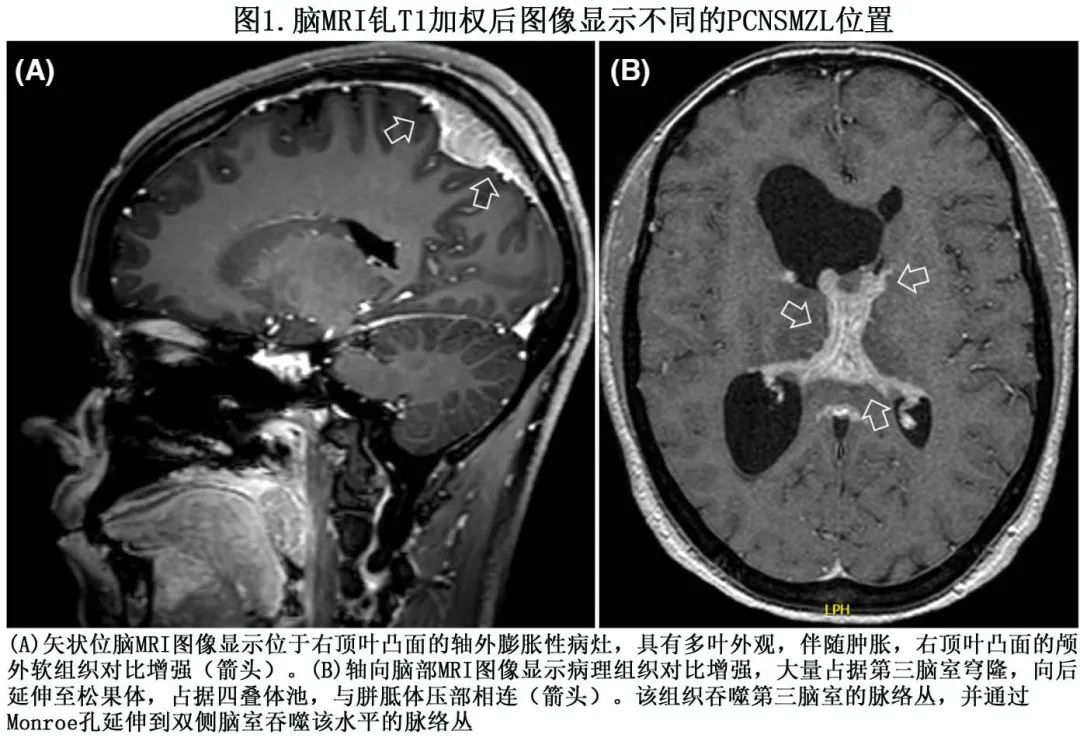
PCNSMZL的检测和鉴定对预后和治疗特别重要,但在临床和影像学上均常误诊。
脑膜瘤是 MZL 的鉴别诊断中最重要的疾病,主要发生于脑膜。两种肿瘤具有许多相同的特征,包括女性发病率、发病年龄、潜在多灶性、钆给药后弥漫性增强和“硬脑膜尾征”(对比增强 T1 MRI 图像上邻近颅内肿瘤的硬脑膜增厚)。但血管源性水肿和骨侵蚀在淋巴瘤中更常见,与低度恶性脑膜瘤中观察到的骨质增生不同。在15例原发性硬脑膜淋巴瘤患者(8例DLBCL、4例 MZL 和3例其他淋巴瘤类别)的研究中报告了弥散加权成像 (DWI) 和表观扩散系数 (ADC) 的变化。作为组织内扩散(水分子)幅度的测量指标,与正常白质相比,DWI肿瘤信号强度主要为高信号,中位 ADC 值为667.2 mm2/s,表明病理组织的特征为细胞密集。在4项可用的 MRI 研究(2项高信号和2项低信号)中,MZL的 DWI 信号特征各不相同,中位 ADC 为700.9 50 mm2/s。DLBCL的 ADC 值与 MZL 无显著差异。该队列中硬脑膜淋巴瘤的 DWI 与其他 PCNSL 报告的 DWI 相当 (0.63 × 10-3 mm2/s),显著低于低分级脑膜瘤 (0.99 × 10-3 mm2/s)。基于这些理由,MRI 图像ADC值低于良性脑膜瘤的预期值应提高对硬脑膜淋巴瘤的怀疑。
但应强调的是,原发性硬脑膜 MZL 的影像学结果不具有特征性,因此不能排除其他病理学结果,包括硬脑膜转移、孤立性纤维瘤、胶质肉瘤、平滑肌肉瘤、血管外皮细胞瘤、黑色素细胞瘤、浆细胞瘤、炎性假瘤、神经结节病,浆细胞肉芽肿、Rosai–Dorfman病、Castleman病、黄色瘤、类风湿结节和结核病。
PCNSMZL 的第二常见部位为侧脑室中的脉络丛血管球,除淋巴瘤外,脉络丛增强病变的鉴别诊断包括感染、结节病、乳头状瘤、脑膜瘤、室管膜下瘤和转移瘤。考虑 PCNSMZL 实质定位的鉴别诊断包括胶质瘤、血管内淋巴瘤和非肿瘤性脱髓鞘疾病。曾报告一例具有酷似多发性硬化的非典型白质病变长期病史患者。
考虑到许多不常见的疾病需要鉴别诊断,并且缺乏能够区分 CNS 中不同淋巴瘤类别的检查结果,临床-放射学疑似 PCNSMZL 患者应通过手术采集的肿瘤标本的组织病理学检查证实。这些关键步骤应由血液或神经病理学家专家和训练有素的神经外科医生进行。
病理特征
PCNSMZL 是一种不常见的惰性 B 细胞淋巴瘤,属于 MALT 型结外 MZL。
PCNSMZL 的组织病理学评价显示致密、模糊的结节状或弥漫性单核细胞浸润,有时延伸至 Virchow-Robin 间隙,表现为小体积淋巴细胞,细胞核略不规则或呈锯齿状,细胞质稀少或细胞质相对丰富的透明成分(即所谓的单核细胞样细胞),通过不同程度的浆细胞分化完成,有时有 Dutcher 小体。还可发现反应性生发中心以及偶见分散性免疫印迹样细胞。与硬脑膜相比,基于实质的 PCNSMZL 更常见血管周围淋巴细胞袖套,血管周围间隙侵袭最小,浆细胞更明显,生发中心较罕见。IgG4浆细胞分化也可能发生:在一个相对较大的报道中,6/19硬脑膜 MZL 显示大量IgG4+ 浆细胞,无潜在的 IgG4 相关疾病;基于实质的PCNSMZL 亚组中未见报告 IgG4 表达。已观察到淀粉样蛋白沉积(刚果红阳性,显示克隆性免疫球蛋白轻链限制)或非淀粉样单克隆轻链沉积在小血管或作为大的实质沉积物。仅5例患者中报告了 IgG4 以外的 IG 表达,包括IgM(2例患者)、IgA和 IgG。基于硬脑膜的 PCNSMZL 还可显示硬化区域、出血灶伴大量富含含铁血黄素的巨噬细胞和血管壁玻璃样变(图2)。

PCNSMZL 的免疫组化特征与非 CNS 边缘区淋巴瘤重叠,包括 B 细胞标志物(包括CD20、CD19、CD79a和CD22)的免疫反应性,以及CD3、CD5、CD23、CD10、细胞周期蛋白D1、MUM-1和bcl-6阴性表达,也可表达IgM、IgA或 IgG。通过免疫组化 ki67 评估的增殖指数通常较低(<20%)。在单克隆IgG4+浆细胞分化病例中,与硬脑膜炎或全身性 IgG4 相关疾病进行正确的鉴别诊断至关重要。
CNS MZL 也可能代表部分 MZL 的继发性受累,如眼附属器边缘区淋巴瘤 (OAMZL) 和 SMZL 复发。继发性病变中硬脑膜优先受累,不同于软脑膜或脑实质。
与其他 MZL 一样,组织病理学诊断可能具有挑战性,尤其是考虑到缺乏特异性阳性免疫组化标志物。除之前引用的 IgG4 相关疾病外,应考虑鉴别诊断炎症性疾病、炎性假瘤、急性脱髓鞘疾病或血管炎,尤其是对于深部形式。细胞学检查、基于流式细胞术的免疫表型分析和 CSF IGH 重排的分子分析可能有助于与非肿瘤形态类似疾病鉴别诊断。
PCNSMZL 的遗传数据和突变情况罕见,仅限于硬脑膜MZL。最常见的复发性异常涉及TNFAIP3(A20),一种 NF-kB 信号转导的负调控因子。TNFAIP3 缺陷涉及失活错义突变或功能缺失突变,分别可在55%和11%的硬脑膜 MZL 中观察到。3/10例还报告了涉及 TNFAIP3 位点的 6q23 杂合性缺失 (LOH)。
激活 NOTCH2 突变的特征为小插入和缺失 (indel) 导致移码改变。NOTCH2 突变相关的 1p11 的双等位基因 NOTCH2 畸变或LOH(其中存在 NOTCH2 位点)也有报道。TLB1XR1(Wnt/β-catenin和NFκB通路的转录调节因子)的失活无义突变在约1/3的病例中已有报道,且均与 NOTCH2 突变有关。
有报道TNFAIP3 和 NOTCH2 突变相互排斥,与不同的形态学疾病表型相关:TNFAIP3突变的病例表现出优先的浆细胞分化,在67%的病例中观察到;NOTCH2 突变的 PCNSMZL 表现出不同的肿瘤细胞单核细胞样细胞形态学,在80%的病例中观察到。还报告了KLHL6(B细胞受体信号转导调节剂;18%)和KMT2D(染色质重塑分子;18%)的复发性突变。
考虑到在其他 B-NHL 中这些基因畸变导致侵袭性更强,而硬脑膜 MZL 中不存在这种趋势,主要是因为分子数据实际上很少;因此需要进行深入研究。
比较基因组杂交/单核苷酸多态性 (CGH/SNP) 微阵列分析确定了染色体 6p 和 1p 的复发性改变。在6p25.3观察到常见的染色体不平衡,2/13(15%) 为gain,或1/13(8%) 为LOH;1p36.32中3/13(23%) 为丢失,3/13(23%) 为 LOH。
细胞遗传学结果更加有限。3号染色体部分或完全三体很常见(高达50%),而涉及 MALT1 基因的t(14;18) 分子重排仅在一个报道(3例中的1例)和单个病例报告中描述。MYD88 L265P 突变缺失有报道用于区分浆细胞分化明显的病例中淋巴浆细胞淋巴瘤上 PCNSMZL 的诊断。
分期
CNS 淋巴瘤的分期遵循两个主要目的:确定淋巴瘤累及的所有 CNS 区室,以及排除/证实 CNS 外播散;后者是定义 PCNSMZL 的强制性要求。根据现有文献,很难确定 CNS 组织诊断为 MZL 的患者在分期检查期间检测到的 CNS 外播散率。总体而言,256例病例中22例 (9%) 有 CNS 外淋巴瘤部位,因此从分析中排除;病例包括出现 CNS 内 MZL 和分期期间检测到全身性疾病的患者,以及既往诊断为 CNS 外 MZL 和随后出现 CNS 假象的患者。骨髓活检似乎得到现有文献的支持,但仅有29例报告病例的骨髓活检完整数据可用,但其中17%检测到淋巴瘤浸润。
通过脑对比增强 MRI 和脑脊液 (CSF) 检查评估 CNS 内的浸润。根据表现症状,应进行脊髓 MRI 以证实疑似多灶性脑膜疾病和/或神经根浸润。尚未准确研究通过腰椎穿刺采样进行 CSF 评估的指征。在单个病例系列中,8例患者中的5例检测到肿瘤连续直接累及软脑膜间隙,CSF细胞学检查仅在3/8(37%) 例患者中显示恶性细胞。在28例有可用 CSF 细胞学数据的患者的回顾性系列中,在7例病例 (25%) 中检测到淋巴瘤细胞,略高于 PCNSL 患者报告的发生率 (16%)。因此,应按照 PCNSL 的示例,通过腰椎穿刺 CSF 采样、理化检查、细胞学检查和流式细胞术评价,对每例PCNSMZL 患者进行脑膜和 CSF 播散评估。
与PCNSL一样,PCNSMZL患者应排除全身性、CNS外疾病部位,而18F-FDGPET 是快速实现 PCNSL 这一目标的敏感程序。尽管考虑到淋巴瘤对葡萄糖示踪剂的亲和力较低,18F-FDGPET在 MZL 中的作用仍有待确定,但PCNSMZL 的罕见性和缺乏完善的诊断指南仍说服作者建议 PCNSMZL 患者使用该程序。建议进行常规分期检查,包括对比增强全身 CT 扫描、颈部超声检查、骨髓活检和穿刺(表1)。当由放射科专家进行时,颈部超声在检测唾液腺和甲状腺的小病灶方面可能比 CT 扫描或 PET 更敏感,它们部分患者的共同特征,尤其是与 HCV 感染、桥本甲状腺炎和其他自身免疫性疾病相关。
治疗和结局
一线治疗
考虑到报告的病例数量有限和使用的治疗策略多种多样,尚无法就 PCNSMZL 的标准治疗达成共识。
207例报告患者中的154例 (74%) 可获得关于 PCNSMZL 治疗选择和结局的文献数据,手术、化疗和放疗以不同方式联合治疗PCNSMZL。85例 (55%) 患者接受手术,108例 (70%) 接受放疗 (RT),58例 (38%) 接受化疗 (CHT),1例患者仅接受类固醇治疗,2例患者在诊断后仍处于“观察等待”状态(表2)。64/154(42%) 例患者仅接受一种治疗方式(手术、CHT或RT),而其余人群中90/154(58%) 接受联合。

在接受手术治疗的85例患者中:26例 (31%) 接受完全切除,31例 (36%) 部分切除,28例 (33%) 患者接受切除但无进一步详情。在接受 RT 治疗的患者中:24/108例 (22%) 接受WBRT(全脑放疗),35/108例 (32%) 受累野/部位RT,12/108例 (11%)在WBRT 后接受瘤床增强(tumour-bed boost),1例患者接受放射外科治疗。WBRT 剂量多为4~50 Gy,局灶性 RT 剂量多为9~36 Gy,数据缺失较多。在接受 CHT 治疗的58例患者中:29例 (50%) 接受大剂量甲氨蝶呤 (HD-MTX) 为基础CHT,22/58例 (38%) 接受不含 HD-MTX 的化疗;大多数报道中未报告 MTX 剂量。
一线治疗(不考虑使用的方式)获得较高的缓解率;中位随访24个月(范围2-342个月),大多数患者 (122/154 79%) 获得完全缓解 (CR),74%的患者存活且末次随访时“无疾病证据”(NED)。仅15%的患者出现复发。不同治疗方式的结局分析详见表3。
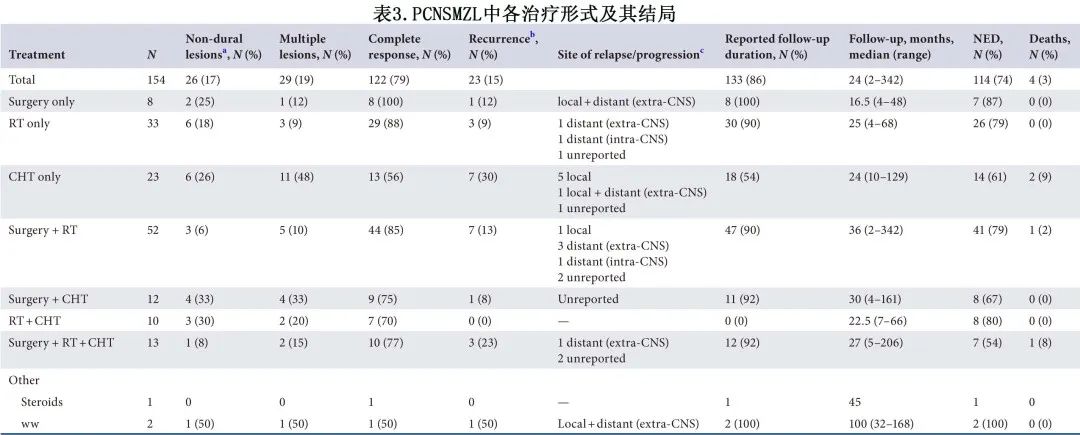
8/154例 (5%) 患者选择在完全切除后进行主动监测(即临床和放射学随访)而不进行任何额外治疗;在16.5个月(范围4-48)的中位随访时,所有这些患者均达到CR,其中7例保持无复发(表3)。报道了单独接受肿瘤切除治疗的1例复发病例:1例胸髓硬膜外 MZL 患者在完全切除后拒绝RT,最终在诊断后4个月时在局部和全身部位发生疾病进展。
与其他 EMZL不同, PCNSMZL 患者很少使用观察等待选项,长期无进展生存期罕见。仅报告了1例患者在肿瘤活检后接受大剂量类固醇治疗,1例73岁女性患者的整个右半球以及右天幕上覆盖均匀增强、增厚的硬脑膜。克隆性检查与 MZL 的组织病理学诊断一致,在常规 CSF 细胞学检查时检测到肿瘤细胞。末次随访访视时(3.8年),患者仍处于 CR 状态。
手术切除肿瘤
当发生多发病灶、浸润行为或斑块表现时,PCNSMZL的完全切除受到影响。在大多数情况下,尤其是术后残留或呈播散性疾病的患者,包括CSF结果与疾病受累一致时,放疗或化疗或两者联合是最广泛使用的策略。
在接受切除治疗(单独或联合 RT 和/或CHT)的85例患者中,总缓解率 (ORR) 为96%,完全缓解率 (CRR) 为83%,12例 (14%) 患者复发。在未切除(活检后采用不同治疗策略)治疗的69例患者中,ORR为85%,CRR为74%,11例 (16%) 患者复发。由于在三分之一的已发表病例中缺乏切除细节相关的局限性,对完全和部分肿瘤切除获得的结果进行比较似乎表明,完全切除肿瘤病灶与更高的疾病控制无关;事实上,尽管与接受部分切除治疗的31例患者相比,接受完全切除的26例患者的 CRR 预期较高 (CRR=96% vs. 77%),但未观察到复发率的优势(分别为27% vs. 16%)。
77例患者在切除后接受额外的治疗(放疗或化疗或两者),CRR为82%,11例 (14%) 患者复发。在该患者亚组中,肿瘤切除的扩展不影响结局:完全切除与部分切除治疗的患者的 CRR 分别为95%和77%,复发率分别为27%和17%。总之,这些数据表明,当计划进行额外的术后治疗时,切除范围不会影响结局。在单个病例系列中,手术(而非简单活检)是总生存期的显著预后标志物,但不是无进展生存期的显著预后标志物。
放疗
局部(IE期)EMZL在中等剂量 RT 后显示出极好的临床结局、长期控制率和最小毒性。在原发性 CNS 惰性淋巴瘤(FL、MZL和SLL)患者中,单独放疗或切除而不进一步治疗与化疗的生存率相似。在分析的文献中,154例有治疗信息的患者中有33例 (21%) 在活检后接受 RT 作为唯一治疗,而52/154例 (34%) 患者接受部分或完全肿瘤切除和后续 RT 治疗(表3);单纯放疗或肿瘤切除加放疗后的 CRR 分别为88%和85%。接受两种局部治疗(手术切除加放疗)的患者复发率似乎没有降低:单纯放疗后为9%,手术加放疗后为13%。因此,与单纯放疗或单纯手术切除相比,两种局部治疗的总和似乎并不能改善疗效。重要的是,两种局部治疗(手术+RT)的组合在多灶性疾病患者中并不更常用(表3),因而不能排除选择偏倚,即较大病变中使用两种策略。
最近对63例患者的大型美国 SEER 数据库进行了分析,证实 RT 在 PCNSMZL 治疗中的优势,其中49%的病例接受RT(35%仅接受RT,14%接受化疗和RT),19%仅接受化疗,21%仅接受手术,11%未接受治疗。
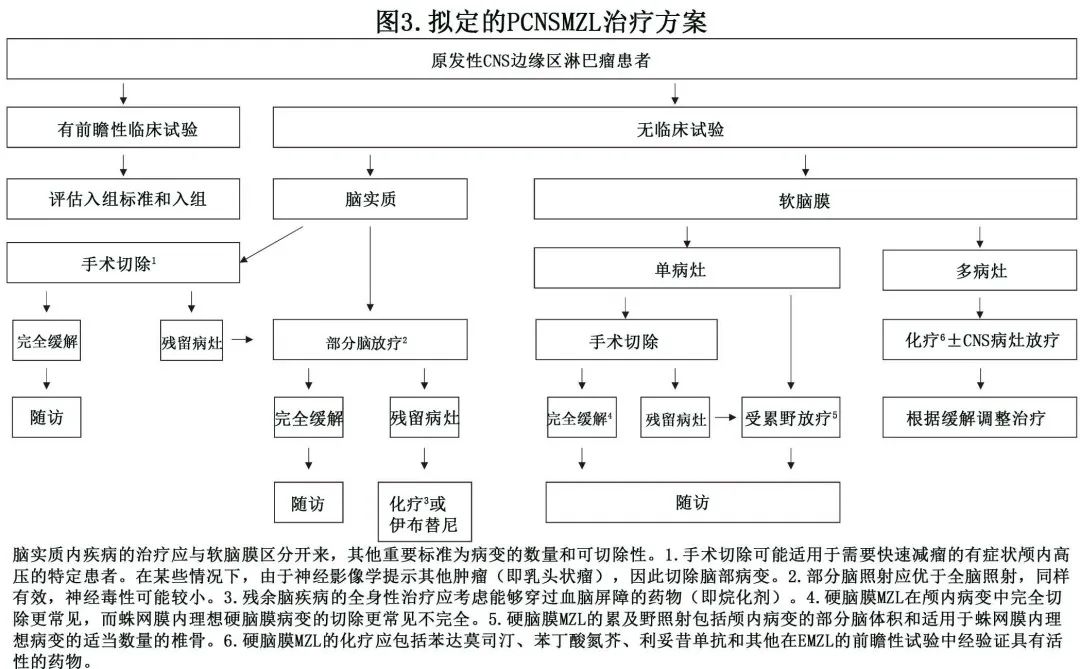
报告的 PCNSMZL 病例(24例患者接受 WBRT 治疗)中尚缺乏光化后神经毒性的数据。此外,最佳的放疗体积和剂量,以及神经毒性在这种惰性淋巴瘤中是否可接受,仍是悬而未决的问题。重要的是,在分析的文献中,WBRT、累及野/部位 RT 和 WBRT+增强(BOOST)后的缓解率和复发率非常相似(表4),与接受 WBRT (75%) 相比,接受累及野/部位 RT (89%) 或 WBRT +肿瘤增强(92%) 治疗的患者的 CR 率略高,但复发率相同。需要强调的是,约1/3接受WBRT(单独或增强)治疗的患者在诊断时有多个部位,而所有接受受累野/部位 RT 治疗的患者均为单病灶。这些数据似乎表明,单病灶 PCNSMZL 可通过局灶性 RT 有效治疗,而多灶性疾病患者需要更广泛的放射体积(图3)。

化疗
58例 (38%)PCNSMZL 患者接受了某种形式的CHT,多数 (92.5%) 通过静脉途径。11例患者接受鞘内治疗 (IT),通过鞘内给药的药物为MTX、阿糖胞苷脂质体或两者;鞘内塞替派的使用罕见。在8例患者中,IT CHT与静脉 CHT 联合给药(6例采用HD MTX 为基础治疗方案,1例采用利妥昔单抗-苯达莫司汀,1例采用利妥昔单抗-CVP),其中2例患者联合全切术和WBRT,1例患者联合全切术。
23例患者活检后以CHT 作为单一治疗,而CHT联合肿瘤切除12例、联合RT 10例、联合切除和RT 13例。使用的 CHT 方案的强度差异很大,MZL 的标准 CHT 方案和抗 CD20 单克隆抗体是全身性疾病的有效疗法,但尚未在 PCNSMZL 中对这些方案进行系统评价。HD-MTX 是 PCNSL 最有效的药物,但目前尚不清楚是否在 PCNSMZL 中发挥作用。理论上,由于硬脑膜病变未被血脑屏障覆盖,使用 HD-MTX 的原理值得商榷。
29例患者接受 HD-MTX 作为 CHT 方案的一部分,CR率为76%,复发率为17%。24例患者接受非 HD-MTX为基础的CHT,CR率为58%,复发率为17%(表5)。
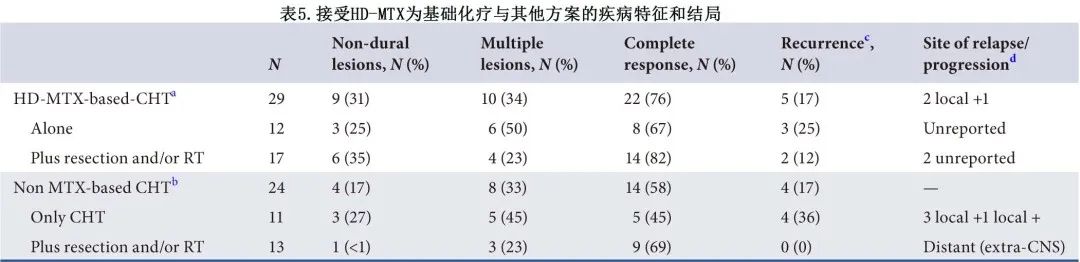
当作为排他性治疗使用时,RT似乎比 CHT 更有效(表3),但这可能仅仅反映出单个、较小病灶的患者更常使用RT:33例单纯 RT 治疗的患者中有3例 (9%) 有多发病灶,而在仅接受 CHT 治疗的患者中有11/23例(48%)。
复发性疾病和挽救治疗
在23例复发PCNSMZL 患者中,16例的临床和治疗数据可用:其中6例出现局部淋巴瘤复发(5例一线接受CHT 治疗,1例一线接受手术+RT治疗),2例出现远处 CNS 复发(1例一线接受手术+RT治疗,1例一线仅接受 RT 治疗),5例患者出现全身复发(3例在手术加RT后、1例单纯 RT 后和1例手术加 RT 和IT后),3例患者同时出现局部复发和全身复发(分别在观察等待、CHT和手术后)。
尽管临床数据完整的病例数量较少,无法对复发部位得出可靠的结论,但分析显示局部(即CNS)和全身复发率相似。有趣的是,在接受RT±手术治疗的50例患者中(表4),5例患者的复发 (n=9) 发生于远处器官(即 CNS 外),1例发生于原发 CNS 部位,3例未报告部位。部分研究中已经认识到在 CNS 外播散的趋势,与 PCNSL 相比相当独特,推测这种现象可能依赖于硬脑膜在血脑屏障外部。此外已报告 PCNSMZL 在与原始部位不同的脊柱节段复发。有趣的是,一项对11例接受 CHT 或手术加 CHT 但未接受 RT 治疗的患者进行的回顾性研究显示,所有7例复发患者均为局部。
挽救治疗具有异质性,缺乏合适信息。PCNSMZL 也应采用复发难治性 EMZL 指南,但在选择治疗时应考虑 CNS 播散的风险。伊布替尼显示出良好的穿过血脑屏障的能力,当服用剂量为 560 mg/天或更高时可达到治疗性 CSF 浓度,并且对全身性 MZL 和其他 B 细胞 NHL 累及 CNS 的治疗有效。对接受伊布替尼治疗 MZL 累及 CNS 的5例患者进行回顾性分析:仅1例患者为PCNSMZL,其在 CHT 后接受伊布替尼二线治疗并达到长期(30个月)CR。在这种情况下也可使用其他BTK抑制剂。最近的数据表明,泽布替尼可能在原发性和继发性 CNS 弥漫性大 B 细胞淋巴瘤患者的 CSF 中达到治疗浓度。泽布替尼优异的血脑屏障渗透性和良好的安全性特征支持其在 CNS 淋巴瘤中进一步研究。
207例患者在初次诊断或复发时均未发生高级别转化(即发展为DLBCL),但无法可靠地排除这种现象,因为大多数报告研究的随访时间似乎太短。实际上,随访期的持续时间仍有待确定,因为已报告晚期复发,即使在超过12年后也有复发。此外,从未有研究评估初始和复发性淋巴瘤之间的克隆关系。
随访期间仅发生4例死亡,1例死于 MALT 淋巴瘤前诊断的转移性肺癌进展,1例死于可能与化疗相关的心力衰竭,2例死亡未知。文献中的低死亡率可部分解释为大多数病例的随访持续时间较短。此外,由于文献中的大多数数据是基于病例报告,因此很难估计 PCNSMZL 患者的 PFS 和OS。在 SEER 数据库的系列中,整个系列的5年 OS 约为80%;仅接受RT(n=22)、仅接受CHT(n=12)、RT+CHT(n=9) 或完全未接受治疗的患者 (n=7) 的5年 OS 分别约为80%、90%、90%和65%。
总结
本文献综述显示,PCNSMZL更常见于中年女性,通常有与肿瘤占位效应相关的长期症状史。脑和/或脊髓的对比增强 MRI 在初始评估中至关重要,但必须经组织学证实。分期检查应包括 CSF 检查、PET、全身 CT 扫描和骨髓活检。虽然由于缺乏前瞻性研究,尚未就标准治疗达成共识,但手术、RT和 CHT 的不同组合可使大多数治疗患者获得CR。尽管在少数患者中有效,但没有足够证据推荐完全切除作为 PCNSMZL 的唯一治疗。手术切除的范围似乎对接受后续治疗的患者影响不大。在这种情况下,RT(单独或与 CHT 联合)可产生最佳结果,与 WBRT 相比,应首选部分脑照射(即受累部位RT),因为其同样有效且神经毒性可能较低,尤其是在单个病灶的患者中。两种局部治疗(手术加RT)的联合似乎在 CR 率和复发率方面没有优势。图4显示了治疗 PCNSMZL 的拟定算法。未来的工作应集中于定义最佳 RT 剂量和体积及 CHT 方案,并平衡受累患者的总体良好预后与毒性作用对认知功能和其他器官的风险。此外应报告随访期较长的病例系列,以确定建议治疗的长期结局,并确定晚期医源性毒性的潜在信号。
参考文献
Flospergher E,et al. Primary central nervous system marginal zone lymphoma.Br J Haematol . 2023 Dec 6. doi: 10.1111/bjh.19238.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












#边缘区淋巴瘤# #原发性CNS #
131