个人观点:早期1A期非小细胞肺癌外科术式选择策略(叶建明个人版)
2024-11-05 叶建明 叶建明说结节 发表于上海
本文梳理中华医学会肺癌诊疗指南中早期肺癌手术方式推荐变迁,探讨当前手术方式混乱及指南滞后问题,提出大胆建议以改善早期肺癌诊疗,强调应重视患者利益。
前言:早期肺癌的手术方式在几年前是没有异议的,标准术式就是“解剖性肺叶切除加淋巴结清扫术”。但近年来不管业内医生还是指南共识越来越多涉及早期肺癌术后的不同推荐,当然标准的肺叶切除仍是稳如磐石的1A类推荐的,不过就是多了不同的选项。导致这样的变化的主要是近年来检出越来越多的早期肺癌以及磨玻璃密度肺癌,更有许多是多原发早期肺癌。显然基于传统肺癌得出来结论用以指导肺癌手术方式的就在一定程度上不再合时宜了。但前瞻性的研究又需要时间,又没有办法步子迈得太大,直接从肺叶切除过渡到楔形切除,从而择中的肺段切除成了为流行与推崇的手术方式,指南的推荐也是肺段切除优于楔形切除。但正是由于肺叶切除一直都仍然是1A类最高证据级别的推荐,而肺段与楔形则经历2B到1A与2B,再到也是1A的过程,可是这种不同术式推荐并举共存的情况恰恰导致了目前早期肺癌手术方式的混乱,从而让患者无所适从,在我看来就是许多隐形过度治疗的盛行。不管治疗何种疾病,最最根本的原则应该是“患者利益的最大化”,其中包括创伤、费用、预后等综合方面的评估。如果为了“万一纠纷保留证据”、“万一复发转移免得怪我”以及为了提升手术级别、年轻医生锻炼技术、为了迎合技术进步、为了技艺的精益求精而不考虑效果事实上的一致,那么就不应该推广与流行。今天我们从近6年来中华医学会肺癌诊疗指南中有关早期肺癌手术方式方面的推荐来学习与思考如何对待目前越来越多检出的早期肺癌,到底该切肺叶,还是切肺段,抑或楔形切除就够了?
(一)肺叶切除术的金标准地位的确立
在1995年Ginsberg教授回顾性比较了≤3cm T1N0非小细胞肺癌(NSCLC)手术方式对生存的影响,结果显示肺叶切除组患者的RFS和OS优于亚肺叶切除组,肺叶切除成为浸润性肺癌手术方式的“金标准”。
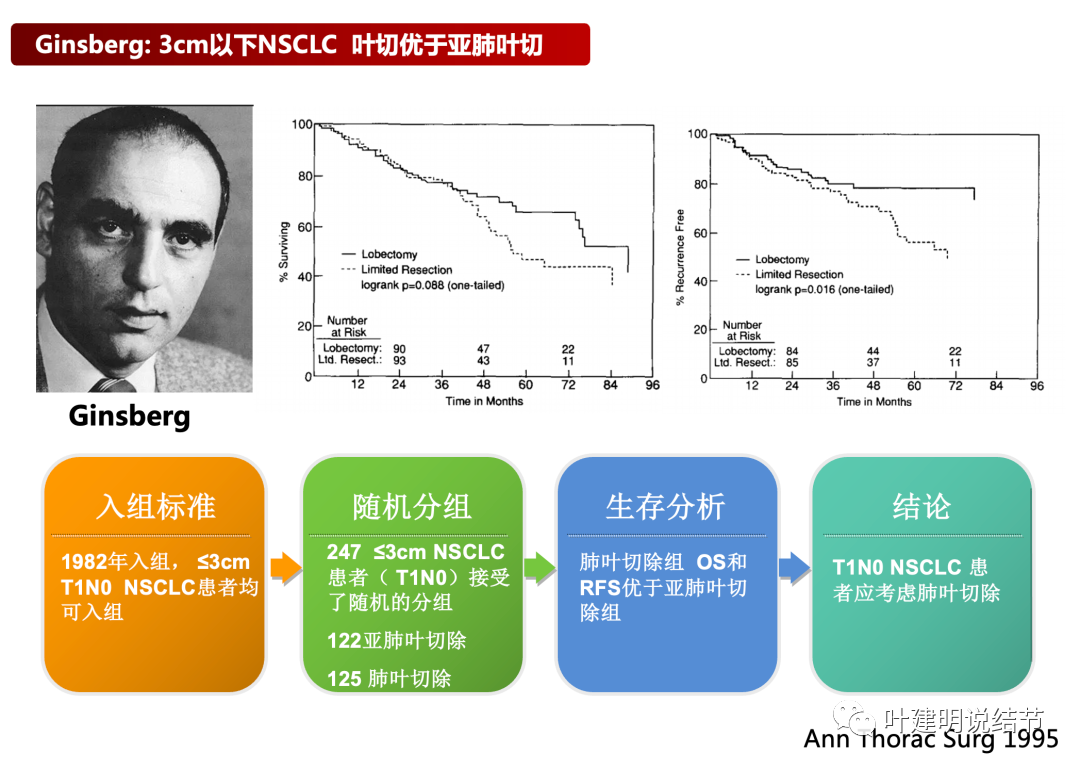
但毕竟过去的时间太久了,而且当时入组的是1982年,小于等于3厘米的早期肺癌。那是50年前的事了!那时候的CT清晰度如何?那时候有没有磨玻璃结节?那时候发现的肺癌多已经是晚期,偶然发现的早期的,也是实性病灶的呀。随访胸部CT的普及以及应用增多,清晰度越来越高,近十多年来大量检出的早期肺癌,虽然病理上也是肺癌,但病期上、生物学行为上应该与上世纪80年代是有巨大差别的!用那时候的研究结论指导现在的治疗,显然有些不合时宜。
(二)中华医学会肺癌诊疗指南有关早期肺癌术式推荐的近年变迁(这里暂不讨论肺功能不能耐受肺叶切除的妥协性亚肺叶切除)
1、2018年版中华医学会肺癌诊疗指南:

(1)标准术式:解剖性肺叶切除(1A类推荐证据)
(2)亚肺叶切除(未区分肺段或楔形,2B类推荐证据):直径不大于2厘米,同时具备:a、磨玻璃成分大于50%;b、病理为AIS或MIA;c、随访倍增时间大于或等于400天。
注意:这里是指在不大于2厘米前提下同时具备三个条件。
2、2019年版中华医学会肺癌诊疗指南:

(1)标准术式:解剖性肺叶切除(1A类推荐证据)
(2)亚肺叶切除(未区分肺段或楔形,2B类推荐证据):直径不大于2厘米,同时具备以下条件之一:a、磨玻璃成分大于50%;b、病理为AIS或MIA;c、随访倍增时间大于或等于400天。
注意:这里与2018年相比,变成了不大于2厘米前提下具备前述三个条件之一。
3、2021年版中华医学会肺癌诊疗指南:

(1)标准术式:解剖性肺叶切除(1A类推荐证据)
(2)亚肺叶切除(未区分肺段或楔形,2B类推荐证据):直径不大于2厘米,同时具备以下条件之一:a、磨玻璃成分大于50%;b、病理为AIS或MIA;c、随访倍增时间大于或等于400天。与2019年时的没有任何区别。
4、2022年版中华医学会肺癌诊疗指南:

(1)标准术式:解剖性肺叶切除(1A类推荐证据)
(2)肺段切除(1类推荐证据):直径不大于2厘米,同时具备以下条件之一:a、磨玻璃成分;b、随访倍增时间大于等于400天。
(3)楔形切除(2B类推荐证据):直径不大于2厘米,同时具备以下条件之一:a、实性成分不大于0.5厘米;b、术中病理为AAH、AIS或MIA.
注意:在这一年的指南中,肺段切除的不提磨玻璃成分占不占50%以上了,而且也提升到了1A类证据级别。楔形切除中有提出需要实性成分不大于0.5厘米,外加MIA及之前的阶段。
5、2023年版中华医学会肺癌诊疗指南:

(1)标准术式:解剖性肺叶切除(1A类推荐证据)
(2)肺段切除(1类推荐证据):直径不大于2厘米,同时具备以下条件之一:a、原位癌;b、磨玻璃成分大于50%;c、随访倍增时间大于等于400天。
(3)楔形切除(2B类推荐证据):直径不大于2厘米,实性成分小于等于0.5厘米,实性成多的需先行纵隔和肺门淋巴结分期。
注意:2023年的标准与2022年变化有点大,前面肺段切除只要有磨玻璃成分,现在又改回到磨玻璃成分大于50%;前面是即使MIA也是楔形切除,这里变成发AIS才肺段切除;在楔形切除的适应证中只留下实性成分不超过0.5厘米,去掉了AAH、AIS与MIA的表述,但又加了实性成分若较多(我的理解是大于0.5厘米),有纵隔与肺门淋巴结分期若阴性,也可以楔形切除。这期指南有点看不懂,我们假定有个混合密度结节,直径2厘米,实性部分直径1.8厘米,淋巴结分期阴性,那么按楔切适应证是可以楔形切除的,但按肺段切除的标准磨玻璃成分小于50%,又是应该切肺叶的。如何选?
6、2024年版中华医学会肺癌诊疗指南:

(1)标准术式:解剖性肺叶切除(1A类推荐证据)
(2)亚肺叶切除(不区分肺段或楔形,1类推荐证据):直径不大于2厘米(也就是T1a-b)的周围型肺癌,含磨玻璃成分的强烈考虑,首选肺段切除。楔形切除的则是肺功能差的。
注意:2024年的又不再细分肺段与楔形切除了,但在具体的首选推荐中不同的体现,我们发现在首选楔切的当时,只留下肺功能差的,相当于弱化了楔形切除的推荐。但在前面文章的具体描述中又是:不大于2厘米、实性占比不大于25%(JCOG0804),以及不大于2厘米的证实肺门与纵隔淋巴结阴性的(CALGB140503)只楔切的都效果良好。而且具体推荐级别也没有进行区分。那我们是可以理解为:直径不大于2厘米,纵隔与肺门淋巴结分期阴性的都可以亚肺叶(包括段切或楔切)切除,其中若含有磨玻璃成分的首选肺段,肺功能差的首选楔切。
(三)《叶建明说结节》的思考与建议
我们列举这不同年份的中华医学会肺癌诊疗指南有关早期肺癌术式不同的推荐与演变,目的是让大家看到了针对2厘米以内早期肺癌的术式从仍是标准肺叶切除到也可以楔形切除的变化,推荐证据级别先是2B,后也是1类,与肺叶切除同级别推荐,就是表明指南也是趋向更为保守与少切的趋势的。如果现在我们再碰到的是2厘米以内的早期肺癌,不管有没有磨玻璃成分,如果肺门与纵隔淋巴结分期阴性,也就是说做楔形切除与肺叶切除都是符合指南精神的1类推荐证据的。那么淋巴结分期阴性是如何来证实的呢?指南中在后续淋巴结清扫标准中有这么一段话:Ⅰ~Ⅲ期肺癌在术前规范纵隔分期未发现淋巴结转移(PET-CT或EBUS、纵隔镜检查阴性)的前提下,淋巴结清扫较采样并未明显升期或带来术后生存优势,但术前仅行常规影像分期(未行PET或EBUS、纵隔镜分期)者,仍推荐行淋巴结清扫(1类推荐证据)。也就是说规范纵隔分期,包括:一是PET-CT检查阴性,或二是EBUS、纵隔镜检查阴性。
但目前仍有两个重要的问题要面临:一是2厘米以内实性病灶若做了亚肺叶切除,含有高危亚型或高危因素的怎么办?其他医生或医疗鉴定是会不会认你切少了;二是2厘米以上却是含磨玻璃成分的,或磨玻璃成分占比较多的能不能也亚肺叶切除,还是只要大于2厘米就得切肺叶?因为如果在事实上切肺叶与楔形切效果是一样的情况下,只是为了有证据或为了符合指南精神而切,那就不是以人为本,不是以患者的利益为中心。
我们要考虑这个问题,先看现行的肺癌分期是按哪几个维度来定早期、中期或晚期的。2023年9月 11日,在新加坡举行的2023WCLC(世界 肺癌大会)上,由日本的Hisao Asamura教授公布了肺癌第九版TNM分期的更新情况。


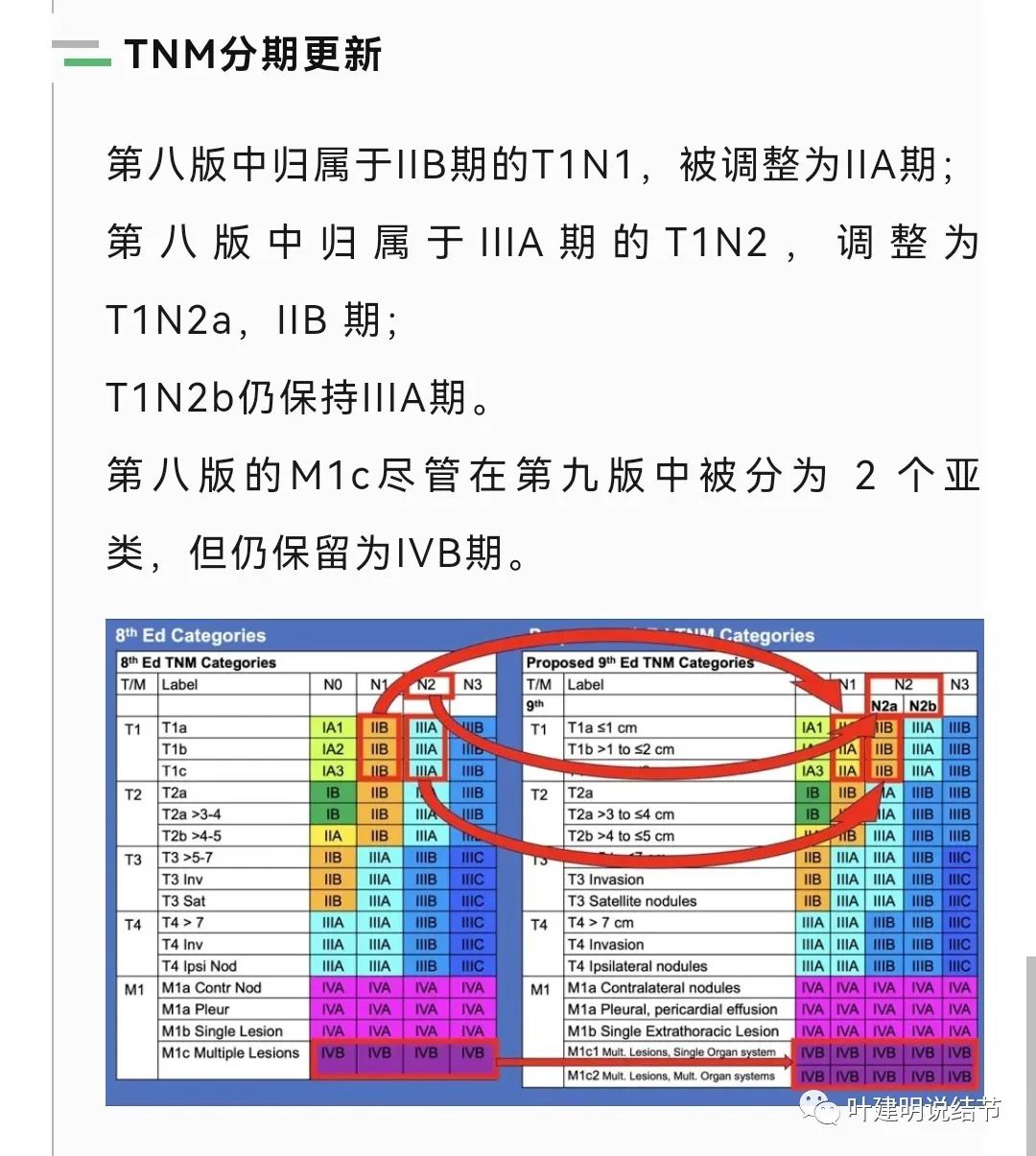
看到TNM分期有更新,我本来是期待的,但看了内容显然是失望的!因为临床上明显影响预后的病理亚型,比如鳞癌与腺癌不一样、腺癌中高分化的贴壁亚型、中分化的腺泡与乳头型,低分化的实体型、微乳头和复杂腺体亚型,仍然没有区分或考虑进去,目前的改动只是微改,仍滞后于临床的需求。磨玻璃或混合磨玻璃的T分期与传统实性的即便同样TNM分期,显然也预后相去甚远,但没有区分。分期仍将磨玻璃密度肺癌与传统肺癌混为一谈,当然这也说明分期、指南更改的难度很大、证据要求很高、相关的微调也非常慎重!宁愿按传统再走走,病人的利益考虑再缓缓
我们的看到了确定早中晚期最重要的仍是三个维度:一是肿瘤大小,二是淋巴结有无转移,三是远处有无转移。如果为了科普与方便非医学人员理解,我们不必分得这么细,大致可以与病人解释:早期就是肿瘤小于3厘米且没有淋巴结或远处转移;中期是肿瘤较大仍无转移或已经有淋巴结转移,但远处没有转移;晚期就是远处有转移了或侵犯重要结构切不掉了。
显然按这样的分期标准,只要肿瘤大小在2厘米以下,含有高危亚型或高危因素,只要淋巴结分期仍是阴性,当然就是早期,而且是临床病理分期都是1A期,那亚肺叶切除有何不可呢?至于若真有血行转移出去了,就如我之前宣传的”真早期“与”伪早期“的说法,切了肺叶,甚至切了全肺也能有多少用处?但若实性病灶又含高危亚型,或有高危因素,尤其是接近3厘米的,没有任何指南或共识说可以只行亚肺叶切除,那是再怎么也不敢建议患者只做亚肺叶切除的!
对于含磨玻璃成分的,如果病灶在2-3厘米之间,甚至稍大于3厘米仍能楔形切除的位置,已经有那么多研究或论文均说只要含有磨玻璃成分,肿瘤预后就明显好于实性病灶,给我印象最深最能说明问题的这个研究是:上海胸科医院医疗团队在2022年发表在国际知名肺癌期刊<肺癌转化研究(Transl Lung Cancer Res)>上的一篇文章,分析了上海胸科医院2014.1到2016.8期间诊治的肺癌患者。纳入接受手术切除、病理回报以腺泡/乳头为主型肺腺癌(即中度侵袭性肺腺癌)、病理确证无淋巴结和无远处转移者(N0M0)、以及肿瘤最大经不足3cm者。最终,纳入人群697例。其中,记录病理成分是否存在贴壁(Lepidic, Lep),微乳头Micropapilary,MP)和实性成分(Solid,S)。MP/S-,指的是既没有微乳头成分,也没有实性成分;MP/S+,指的是有微乳头成分或有实性成分。基于此,将整组患者划分为4组:组1,没有微乳头或实性成分,有贴壁成分,记录为MP/S-Lep+,有314例,占比45.0%;组2,没有微乳头或实性成分,也没有贴壁成分,记录为MP/S-Lep-,有144例,占比20.7%;组3,有微乳头或实性成分,也有贴壁成分,记录为MP/S+Lep+,有133例,占比19.1%;组4,有微乳头或实性成分,没有贴壁成分,记录为MP/S+Lep-,有106例,占比15.2%。生存比较如下:
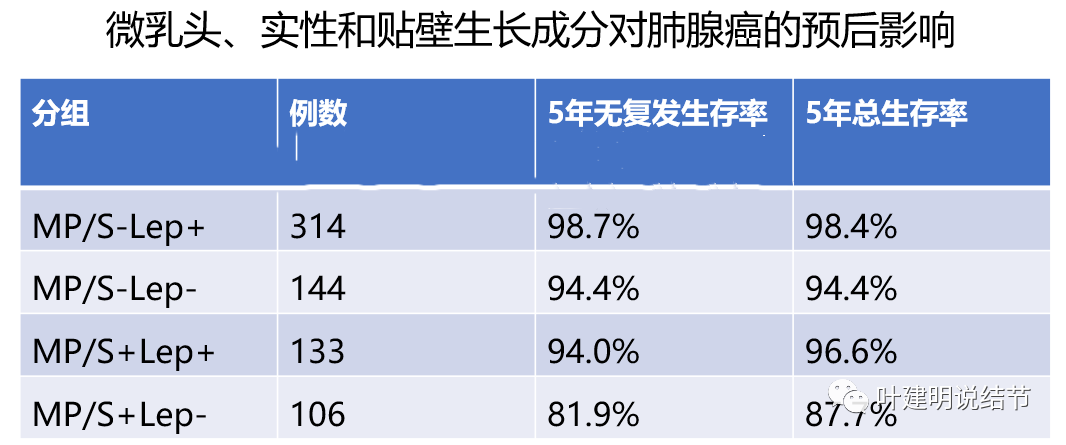
数据来源实际上相当于实性成分为主的1A期(T1)肺腺癌。我们仔细分析上面的表格数据,发现只要有磨玻璃成分(基本等同于贴壁亚型),有微乳头或实性成分的,5年生存率也达96.6%,如果没有微乳头或实性成分,更是高达98.4%的5年生存率。也就是说实性为主的腺癌,只要有贴壁成分效果也就非常好。
意思是只要3厘米以内,虽以腺泡或乳头型为主,只要含有贴壁成分(约等于影像上的磨玻璃成分),即便有实体型或微乳头成分,5年生存率就能达96.6%,有微乳头或实体型,即使无贴壁也有87.7%的5年生存率。这给了我们对于早期肺癌切除采用更为保守术式无比强大的信心。其实我们完全可以理解成,之所以那些会复发转移的,原发灶仍是3厘米以内的,就是因为手术时就已经存在远处的微转移,也就是我说的“伪早期”,只是我们目前的检查方法无法筛选出具体的病例来而已。
为了应对越来越多的多原发早期肺癌、为了减少不必要的过度切除、为了改善早期肺癌患者的生活质量,也为了新原发癌的再检出概率甚至比原肿瘤复发转移概率高得多,从而为后续新发肿瘤的治疗留下足够处理的空间与余地来说,我们可否大胆建议:

总的来说:我一直觉得,目前肺结节或早期肺癌诊疗的混乱的根源是指南的滞后性,因为指南奉为最为标准的“早期肺癌标本术式是解剖性肺叶切除加淋巴结清扫术”这一论断来源于30年前发表的论文的研究结果,而其入组的病例更是在1982年前的,现在的肺癌疾病组成已经完全不同于当时,但是指南的更改却困难重重。这一方面是传统观念的影响,另一方面也是前瞻性研究结果出台的困难,早期肺癌是在最近这十几年才大量涌现,而且磨玻璃肺癌的横空出世改变了肺癌所处的江湖,但这种早期、早早期肺癌的随访效果却迟迟得不出结论,因为预后太好了!此外也有医疗鉴定、患者过度维权等方面的因素在,就如医师会诊管理条例几十年就是不改,从而导致目前飞刀现象的合理却不合规现象。医生不敢也不愿意冒险突破指南,从而给自己带来潜在的风险,但这却是以广大普通患者、早期肺癌患者的合规隐形过度治疗为代价的。个人总在想:为什么一定要前瞻性研究?回顾性分析难道就不行吗?就不能改变指南吗?
下面这段话是我在2022年1月份在《叶建明说结节》公众号发布的一篇文章中说的:如果国家卫健委牵头全国开胸肺手术的医院或国内大咖牵拉多个大的医学中心协作,专门开发一个软件,统计上报肺结节与早期肺癌的相关临床数据,比如包括年龄、性别;按肺结节发现时间长短分类;按纯磨混磨或实性分类;按不同大小分类;按手术楔切、段切或肺叶切除分类;按单发或多发分类;按淋巴结转移情况分类;按术后随访中再新发结节或复发转移分类等等。然后不同分类进行匹配分析,这样的结果虽然是回顾性的,或者短时间前瞻,但马上会有部分有用的结果与数据。比如我们开始这项工作一年(回顾性数据同样可以说明问题),大概就能得到但不限于以下方面的数据:
1、如果年龄分段发现肺结节在40岁以下人群中的占比并不低,那么就可以修改筛查指南,扩大放低CT筛查的年龄段;
2、如果与性别相关,有关部门可制定更有针对性的筛查指导意见;
3、如果纯磨玻璃结节进行的淋巴结清扫真的没有发现任何一位是有转移的,那么可以修改指南的推荐:肺磨玻璃结节不需要清扫淋巴结!国内像上海肺科与胸科医院一年就是15000例以上的肺手术,其他省级医院也多3000例以上,一年全国得多少,其中很大比例是磨玻璃结节与早期肺癌的,如果上万例的纯磨没有一例是淋巴结阳性的,还需要研究随访5年、10年或前瞻性设计临床研究吗?直接修改指南就是了呀!
4、如果回顾近10年的肺纯磨玻璃结节手术,发现不管楔切、段切与肺叶切除均没有复发转移的,那也等什么循征结果呢?直接修改:只要是纯磨玻璃结节,能楔切的不建议段切,能段切的不建议叶切,不得不切叶的才考虑叶切。这将避免多少病人的过度切除呀!
5、如果收集了大量发现肺结节没有马上手术,经过不同时间随访,最后又经手术证实的病例,可以得出不同大小、密度磨玻璃结节随访的大致安全时限,写入指南能起到安心人心,减少恐慌的作用。而且假如纯磨年度随访基本安全,就不需要目前混乱的3个月、4个月、6个月或1年等不同的、比较随意的随访间隔建议。
6、如果从现在开始,相关数据都统一上传,那么5年下来,就有了不同手术方式5年总生存率及无复发生存率的相关数据。当然也可以3年就发一系列相关文章,也可以5年再发,到10年也有相关数据。因为目前仍是混乱的不同的手术方式并存,只要规定相关数据上传就能得到楔形切除、肺段切除以及肺叶切除的不同效果数据。
7、收集肺段切除的所有病例,3个月或半年就会有不得了的大量病例,分析这些病例有没有淋巴结转移,比例是多少,病灶大小与密度进行分类,如果某一区域类别的都没有转移,共识或规范就可修改,这一类别的只需做楔形切除,这样节省下来的医保耗材、经费以及病人肺功能损失均会明显有利。同样如果有一些病例做了肺叶切除,收集全国3个月的量,比如发现2厘米以下的纯磨玻璃结节或实性占比小于多少的混合磨玻璃结节均没有淋巴结转移,那么就可以尽快修改这类病人不需要清扫淋巴结。
8、收集单发结节术后与多发结节术后再发的比例,两者有什么不同,用以指导肺多发磨玻璃结节的指南制定。也可整合消融、SBRT与手术杂交治疗情况的分析,为以后多发结节更细致的诊疗推荐积累经验与数据等等。
结合今天的内容,我们就按我前面的表格中的分类加上去,统计这些病例就可以了,看看淋巴结转移率、3年或5年无复发生存率以及生存率等。也是就能直观得出亚肺叶切除的效果到底如何,从而做为指南更新的依据。这有何不可呢?
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#早期肺癌# #手术方式#
6